Une fois que le bilan d’incontinence est terminé et que la décision de procéder à une procédure de fronde a été prise, il reste des options. La première est le choix du matériau de la greffe. Les greffons organiques nécessitent une procédure de prélèvement ou peuvent être obtenus auprès d’une banque de tissus. Les greffons autologues comprennent l’épithélium vaginal, le fascia rectus ou le fascia lata. Les allogreffes comprennent le derme cadavérique, le fascia lata, la dure-mère et le péricarde. Les greffes hétérologues comprennent le derme porcin et la sous-muqueuse de l’intestin grêle. De multiples greffons inorganiques sont facilement disponibles. Le deuxième critère est le choix de l’approche chirurgicale. Les différentes procédures de fronde réalisées aujourd’hui sont techniquement assez similaires. Les anciennes interventions de fronde étaient réalisées par une approche combinée abdominale et vaginale, la majeure partie de la dissection étant effectuée par voie vaginale ; cependant, les nouvelles frondes obturatrices et à incision unique ne nécessitent qu’une dissection vaginale. Comme cela a été signalé au début des années 1900, une approche abdominale complète est possible mais peut être associée à une augmentation des lésions urétrales. Dans les premiers temps, il était courant d’éviter une procédure combinée en raison de la crainte d’une contamination vaginale et d’une infection postopératoire accrue. Grâce à l’amélioration des techniques chirurgicales et à la couverture antibiotique actuelles, les procédures combinées abdominales et vaginales sont sûres. Les variantes de fronde comprennent une fronde pleine longueur, une fronde patch, une fronde TVT, des frondes obturatrices (TVT-Obturator, Monarch, TOT) ou une fronde à incision unique (TVT Secur, Miniarc).
Dans le cadre de la préparation préopératoire, les risques et les avantages de l’intervention, ainsi que les restrictions postopératoires, sont passés en revue avec la patiente. De nombreux chirurgiens enseignent à tous les patients l’auto-cathétérisme intermittent propre avant l’intervention. Le jour de l’intervention, le patient doit recevoir une prophylaxie antibiotique appropriée, en fonction de ses allergies et de ses antécédents médicaux, 60 minutes avant l’intervention. Le patient est placé en position de lithotomie dorsale et préparé et drapé de manière stérile pour une chirurgie abdominale et vaginale. Une sonde de Foley est placée par voie transurétrale.
La bandelette pleine longueur
Si une bandelette pleine longueur est prévue, le greffon de choix est préparé et trempé dans une solution antibiotique. Si une greffe fasciale autologue est prévue, une procédure de prélèvement du fascia lata ou du fascia rectus est réalisée à l’aide d’un stripper fascial de Wilson ou d’un stripper veineux. De même, si une allogreffe est utilisée, elle doit également être hydratée dans une solution antibiotique. En général, le greffon doit mesurer environ 2 × 12-18 cm pour une bandelette pleine longueur, en fonction de l’habitus du patient. Une incision transversale suprapubienne est pratiquée à 2 travers de doigt au-dessus de la symphyse pubienne, mesurant environ 4 cm. L’aponévrose rectale sous-jacente doit être exposée par une dissection tranchante ou émoussée. L’épithélium du vagin antérieur est ensuite infiltré avec une solution saline stérile ou une solution diluée d’anesthésique/épinéphrine. Une incision vaginale antérieure médiane d’environ 3 cm est réalisée au niveau de la jonction urétro-vésicale. L’épithélium vaginal est nettement disséqué à l’écart du tissu périurétral et périvésical. La dissection doit être complétée latéralement jusqu’aux branches pubiennes inférieures. Une traction douce est appliquée sur la sonde de Foley pour permettre l’identification et la palpation du ballonnet, indiquant la jonction urétro-vésicale. La vessie est décompressée. Alors que le chirurgien protège l’urètre avec la main non dominante, la membrane périnéale est perforée bilatéralement, permettant l’entrée dans l’espace de Retzius, à l’aide de ciseaux de Metzenbaum ou de Mayo courbés à un angle de 45°, toujours latéralement à l’urètre et directement en arrière de la symphyse pubienne (Fig. 1). La partie médiane de la bandelette est fixée à l’aide d’une suture résorbable retardée le long de l’urètre proximal, le bord le plus proximal étant situé à la base de la vessie pour éviter le pliage ou le vrillage du matériau de la greffe. Comme dans le cas d’une urétropexie à l’aiguille, les pinces à emballer sont passées, avec le guidage d’un doigt vaginal, de l’incision abdominale à l’incision vaginale en passant par l’espace de Retzius. Le bras du greffon est saisi et ramené à travers l’incision abdominale. Cette opération est répétée du côté opposé (Fig. 2). Lors du passage dans l’espace de Retzius, le chirurgien prend soin de commencer en médial par rapport au tubercule pubien pour éviter une lésion du nerf ilio-inguinal. Une fois les deux bras de la fronde passés, une urétrocystoscopie est réalisée pour exclure toute blessure urétrale ou vésicale. La fonction urétérale est également confirmée par une injection intraveineuse d’indigo carmin. Un cathéter suprapubien est placé sous guidage cystoscopique pour le drainage vésical postopératoire et les essais mictionnels. Les bras de la fronde sont ensuite suturés au fascia rectus à l’aide d’une suture permanente pour permettre un angle de jonction urétro-vésicale de 0° avec le plan horizontal. Les incisions sont irriguées avec une solution antibiotique. Les incisions vaginales et abdominales sont réapproximées à l’aide d’une suture retardée et résorbable (figure 3).
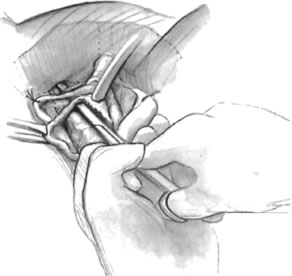 Fig. 1. Technique d’entrée vaginale à l’aide de ciseaux de Metzenbaum. La membrane périnéale est perforée au niveau du bord inférieur de l’os pubien en étant guidée par l’index du chirurgien. (Karram MM : Procédures de suspension transvaginale par aiguille. In Hurt WG : Urogynecologic Surgery, p 59, 2nd edn. Philadelphie, Lippincott Williams & Wilkins, 2000)
Fig. 1. Technique d’entrée vaginale à l’aide de ciseaux de Metzenbaum. La membrane périnéale est perforée au niveau du bord inférieur de l’os pubien en étant guidée par l’index du chirurgien. (Karram MM : Procédures de suspension transvaginale par aiguille. In Hurt WG : Urogynecologic Surgery, p 59, 2nd edn. Philadelphie, Lippincott Williams & Wilkins, 2000)
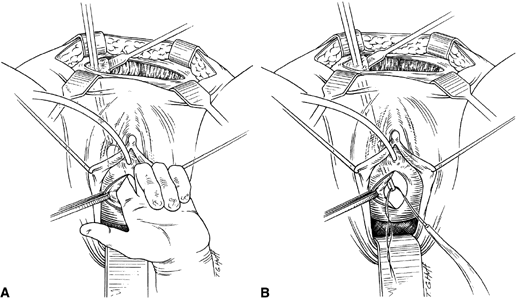 Fig. 2. A. Le doigt du chirurgien étant dans le tunnel vaginal, les pinces à emballer sont guidées à travers l’espace rétropubien dans le champ vaginal. B. Les bras de la bandelette sont saisis et la pince de conditionnement est élevée pour faire passer les extrémités de la bandelette dans le champ abdominal. (Ostergard DR, Bent AE : Urogynecology and Urodynamics, Theory and Practice, 4th ed, pp 574-575. Baltimore, Williams & Wilkins, 1996. De Hurt WG : Urogynecologic Surgery. Gaithersburg, MD, Aspen, 1992)
Fig. 2. A. Le doigt du chirurgien étant dans le tunnel vaginal, les pinces à emballer sont guidées à travers l’espace rétropubien dans le champ vaginal. B. Les bras de la bandelette sont saisis et la pince de conditionnement est élevée pour faire passer les extrémités de la bandelette dans le champ abdominal. (Ostergard DR, Bent AE : Urogynecology and Urodynamics, Theory and Practice, 4th ed, pp 574-575. Baltimore, Williams & Wilkins, 1996. De Hurt WG : Urogynecologic Surgery. Gaithersburg, MD, Aspen, 1992)
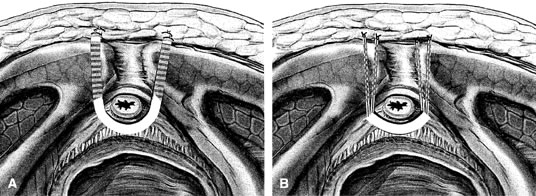 Fig. 3. A. Bandelette pleine longueur : fixation du matériel de bandelette au fascia du droit antérieur. B. Bandelettes : fixation du matériel de la bandelette au fascia du droit antérieur par une suture permanente. (Karram MM, Walter M : Urogynecology and Reconstructive Pelvic Surgery, 2nd edn, p 183. Louis, Mosby, 1999)
Fig. 3. A. Bandelette pleine longueur : fixation du matériel de bandelette au fascia du droit antérieur. B. Bandelettes : fixation du matériel de la bandelette au fascia du droit antérieur par une suture permanente. (Karram MM, Walter M : Urogynecology and Reconstructive Pelvic Surgery, 2nd edn, p 183. Louis, Mosby, 1999)
La fronde en patch
Une variante de la fronde pleine longueur est la fronde en patch. Cette procédure peut être réalisée soit avec un patch de vagin in situ, comme décrit par Raz et associés en 1989,2 soit avec d’autres greffes organiques ou inorganiques. La fronde en patch a été décrite comme une variante de l’intervention de Pereyra ou de Raz.25 Le patch doit mesurer environ 2 × 5 cm. La préparation chirurgicale, les incisions abdominales et vaginales et les dissections sont effectuées de la même manière que pour la fronde complète. L’entrée dans l’espace de Retzius peut être réalisée ou non, selon la préférence du chirurgien. Comme dans le cas de la bandelette complète, la partie médiane du greffon est fixée par voie sous-urétrale à l’aide d’une suture résorbable retardée, afin d’éviter que le greffon ne se plie ou ne se torde. Une suture permanente est passée de manière hélicoïdale le long de l’axe longitudinal du greffon. Un porte-ligature Stamey est passé, avec le guidage d’un doigt vaginal, de l’incision abdominale à travers l’espace de Retzius jusqu’à l’incision vaginale de chaque côté pour le transfert de la suture. Une fois les deux bras de suture transférés, une urétrocystoscopie est réalisée après l’administration intraveineuse d’indigo carmin pour exclure toute lésion urétrale, vésicale ou urétérale. Un cathéter suprapubien est placé sous guidage cystoscopique pour le drainage vésical postopératoire et les essais mictionnels. Les bras de suture sont attachés à un angle de jonction urétro-vésicale de 0° avec le plan horizontal. Les incisions sont irriguées avec une solution antibiotique. Les incisions vaginales et abdominales sont réapproximées à l’aide d’une suture résorbable retardée (voir figure 3).
Les procédures de fronde complète et de patch sont le plus souvent réalisées sous anesthésie générale ; cependant, si cela est médicalement indiqué, elles peuvent être complétées sous anesthésie régionale.
La bandelette vaginale sans tension
Le système TVT se compose d’une poignée d’introduction réutilisable en acier inoxydable, d’un guide-cathéter rigide réutilisable et du dispositif à usage unique. Le dispositif TVT consiste en un ruban de 1 × 40 cm de maille en polypropylène recouvert d’une gaine en plastique fixée sur deux aiguilles incurvées en acier inoxydable (Fig. 4).
 Fig. 4. Le système de bande vaginale sans tension (Gynecare, Somerville, NJ) se compose (dans le sens des aiguilles d’une montre à partir du haut) d’un guide de cathéter rigide, d’un introducteur d’aiguille en acier inoxydable et d’un dispositif de bande vaginale sans tension avec une maille en polypropylène fixée à des aiguilles en acier inoxydable. (Kohli N, Miklos JR, Lucente V : Tension-free vaginal tape : a minimally invasive technique for treating female SUI. Contemp Ob/Gyn Mai 1999)
Fig. 4. Le système de bande vaginale sans tension (Gynecare, Somerville, NJ) se compose (dans le sens des aiguilles d’une montre à partir du haut) d’un guide de cathéter rigide, d’un introducteur d’aiguille en acier inoxydable et d’un dispositif de bande vaginale sans tension avec une maille en polypropylène fixée à des aiguilles en acier inoxydable. (Kohli N, Miklos JR, Lucente V : Tension-free vaginal tape : a minimally invasive technique for treating female SUI. Contemp Ob/Gyn Mai 1999)
La procédure TVT est le plus souvent réalisée sous anesthésie locale avec sédation intraveineuse. La procédure est réalisée avec la patiente en position de lithotomie dorsale, ses membres inférieurs étant soutenus par des étriers de type Allen. Un cathéter de Foley 18F est inséré dans l’urètre et la vessie est vidée. Un anesthésique local est appliqué par voie sus-pubienne en deux points, 1 à 2 cm au-dessus de la symphyse pubienne et 2 à 3 cm latéralement par rapport à la ligne médiane. La peau abdominale, le muscle droit sous-jacent et le fascia, ainsi que la face postérieure de l’os pubien, sont infiltrés bilatéralement. Deux petites incisions cutanées abdominales (0,5-1,0 cm) sont ensuite pratiquées à ces endroits. Aucune autre dissection abdominale n’est nécessaire.
Un spéculum de Sims est ensuite inséré dans le vagin pour permettre la visualisation de la paroi vaginale antérieure. La poire de Foley à demeure est utilisée pour identifier l’emplacement de l’issue urétrale interne, tandis que le méat externe est facilement visualisé. En utilisant ces deux points comme repères, la région de l’urètre moyen est identifiée. La solution d’anesthésique local est injectée dans la sous-muqueuse vaginale sur la ligne médiane et légèrement latérale de chaque côté de l’urètre. Des pinces d’Allis sont placées bilatéralement pour la contre-traction tandis qu’une petite incision sagittale (1,5 cm) est pratiquée sur la ligne médiane au niveau du mi-urètre. L’incision doit commencer à environ 1 cm du méat urétral externe. Les ciseaux Metzenbaum sont ensuite utilisés pour disséquer de façon minimale la paroi vaginale, en la libérant du tissu péri-urétral sous-jacent et en développant un petit tunnel bilatéral. Cette dissection doit être limitée à une profondeur de 1 à 1,5 cm. Il faut veiller à ne pas perforer le fascia pubocervical ni à blesser l’urètre (Fig. 5). Une solution anesthésique locale supplémentaire doit être injectée bilatéralement à l’aide d’une longue aiguille spinale, en plaçant la solution le long des aspects inférieurs et postérieurs de la symphyse pubienne.
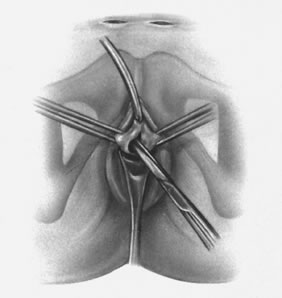 Fig. 5. La dissection paraurétrale est réalisée après une première incision médiane sur la muqueuse vaginale antérieure au niveau de l’urètre moyen. Notez les petites incisions abdominales suprapubiennes bilatérales. (Kohli N, Miklos JR, Lucente V : Tension-free vaginal tape : a minimally invasive technique for treating female SUI. Contemp Ob/Gyn mai 1999)
Fig. 5. La dissection paraurétrale est réalisée après une première incision médiane sur la muqueuse vaginale antérieure au niveau de l’urètre moyen. Notez les petites incisions abdominales suprapubiennes bilatérales. (Kohli N, Miklos JR, Lucente V : Tension-free vaginal tape : a minimally invasive technique for treating female SUI. Contemp Ob/Gyn mai 1999)
Le guide rigide du cathéter est ensuite inséré dans la sonde de Foley. La poignée du guide rigide est ensuite déplacée vers le côté ipsilatéral du passage anticipé de l’aiguille TVT à venir. A l’aide de la poignée d’introduction, le chirurgien place l’extrémité de l’aiguille dans le tunnel péri-urétral précédemment développé (Fig. 6). Deux mains sont nécessaires pour faire passer l’aiguille en toute sécurité. L’aiguille est dirigée légèrement latéralement, le plus souvent en alignement direct avec l’aisselle ipsilatérale du patient. L’aiguille TVT est progressivement avancée en appliquant une légère pression avec la paume de la main vaginale, tout en continuant à guider les doigts vaginaux et en exerçant une légère pression de la seconde main sur la poignée de l’introducteur. Lorsque l’extrémité de l’aiguille traverse le fascia endopelvien, une baisse distincte de la résistance est appréciée. À ce moment-là, en fléchissant vers le bas la poignée de l’introducteur, le chirurgien guide l’aiguille vers le haut à travers l’espace de Retzius, l’aiguille étant immédiatement opposée à la face postérieure de la symphyse pubienne (Fig. 7). Lorsque l’aiguille s’oppose à la face inférieure du muscle droit et de la gaine aponévrotique, une résistance est à nouveau appréciée. À ce stade, la poignée d’introduction est utilisée uniquement pour diriger la pression vers l’avant, en faisant avancer l’extrémité de l’aiguille à travers les petites incisions abdominales réalisées précédemment. La main non dominante du chirurgien est utilisée en suprapubique pour aider à guider la pointe de l’aiguille (Fig. 8).
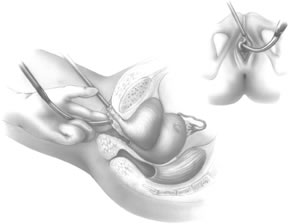 Fig. 6. Positionner la pointe de l’aiguille à travers l’incision vaginale dirigée latéralement vers l’urètre. (Klutke C, Kuhn E, Lucente V : Surgeon’s Resource Monograph : Avis d’expert sur l’utilisation du support sans tension Gynecare TVT pour l’incontinence. Juin 2000)
Fig. 6. Positionner la pointe de l’aiguille à travers l’incision vaginale dirigée latéralement vers l’urètre. (Klutke C, Kuhn E, Lucente V : Surgeon’s Resource Monograph : Avis d’expert sur l’utilisation du support sans tension Gynecare TVT pour l’incontinence. Juin 2000)
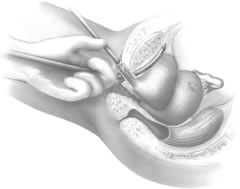 Fig. 7. Après perforation du fascia endopelvien, la pointe de l’aiguille est guidée dans l’espace rétropubien le long de la face postérieure de la symphyse pubienne. (Kohli N, Miklos JR, Lucente V : Tension-free vaginal tape : a minimally invasive technique for treating female SUI. Contemp Ob/Gyn Mai 1999)
Fig. 7. Après perforation du fascia endopelvien, la pointe de l’aiguille est guidée dans l’espace rétropubien le long de la face postérieure de la symphyse pubienne. (Kohli N, Miklos JR, Lucente V : Tension-free vaginal tape : a minimally invasive technique for treating female SUI. Contemp Ob/Gyn Mai 1999)
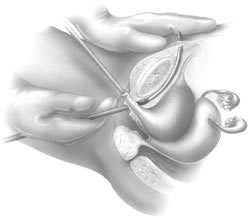 Fig. 8. Après perforation du fascia rectus, une main est utilisée pour palper la pointe de l’aiguille en suprapubique et guider l’aiguille vers l’incision abdominale.(Kohli N, Miklos JR, Lucente V : Tension-free vaginal tape : a minimally invasive technique for treating female SUI. Contemp Ob/Gyn Mai 1999)
Fig. 8. Après perforation du fascia rectus, une main est utilisée pour palper la pointe de l’aiguille en suprapubique et guider l’aiguille vers l’incision abdominale.(Kohli N, Miklos JR, Lucente V : Tension-free vaginal tape : a minimally invasive technique for treating female SUI. Contemp Ob/Gyn Mai 1999)
Le guide rigide du cathéter et la sonde de Foley sont retirés et une urétrocystoscopie diagnostique est réalisée pour évaluer toute blessure involontaire de l’urètre ou de la vessie. Une fois que le placement correct de l’aiguille est confirmé, les aiguilles passent complètement à travers l’incision abdominale. Les étapes de la procédure sont ensuite répétées du côté opposé. Il faut veiller à ce que le ruban ne soit pas tordu sous l’urètre (Fig. 9).
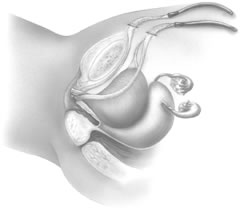 Fig. 9. Après avoir répété la technique de l’autre côté, la bandelette vaginale sans tension est en place, la bande reposant à plat contre la surface postérieure du mi-urètre. (Kohli N, Miklos JR, Lucente V. Tension-free vaginal tape : a minimally invasive technique for treating female SUI. Contemp Ob/Gyn Mai 1999)
Fig. 9. Après avoir répété la technique de l’autre côté, la bandelette vaginale sans tension est en place, la bande reposant à plat contre la surface postérieure du mi-urètre. (Kohli N, Miklos JR, Lucente V. Tension-free vaginal tape : a minimally invasive technique for treating female SUI. Contemp Ob/Gyn Mai 1999)
Après la mise en place correcte du dispositif TVT et avant le retrait de la gaine plastique de protection, un test de toux est effectué pour identifier le positionnement correct de la bande. Le test de toux est effectué avec une vessie pleine (250-300 ml de solution saline) (figure 10). Une fois le positionnement correct de la bandelette obtenu, la gaine en plastique est retirée et la maille en prolène est laissée en place sans tension sous le mi-urètre. Les extrémités abdominales de la bande sont coupées juste sous la surface de la peau. L’intervention se termine par la fermeture des incisions abdominales et vaginales (Fig. 11).
 Fig. 10. Les aiguilles sont détachées et un instrument est placé entre la bande et l’urètre. Une traction douce sur chaque extrémité met la bande en contact avec l’urètre, et la tension correcte est ajustée par un test d’effort de toux peropératoire. (Kohli N, Miklos JR, Lucente V : Tension-free vaginal tape : A minimally invasive technique for treating female SUI. Contemp Ob/Gyn Mai 1999)
Fig. 10. Les aiguilles sont détachées et un instrument est placé entre la bande et l’urètre. Une traction douce sur chaque extrémité met la bande en contact avec l’urètre, et la tension correcte est ajustée par un test d’effort de toux peropératoire. (Kohli N, Miklos JR, Lucente V : Tension-free vaginal tape : A minimally invasive technique for treating female SUI. Contemp Ob/Gyn Mai 1999)
 Fig. 11. Les incisions sont fermées. La procédure terminée permet la fixation de la bande sous le mi-urètre avec les extrémités juste sous le niveau de la peau. (Kohli N, Miklos JR, Lucente V : Tension-free vaginal tape : A minimally invasive technique for treating female SUI. Contemp Ob/Gyn Mai 1999)
Fig. 11. Les incisions sont fermées. La procédure terminée permet la fixation de la bande sous le mi-urètre avec les extrémités juste sous le niveau de la peau. (Kohli N, Miklos JR, Lucente V : Tension-free vaginal tape : A minimally invasive technique for treating female SUI. Contemp Ob/Gyn Mai 1999)
TVT Obturateur
La fronde obturatrice consiste en un trocart jetable en acier inoxydable sur une poignée en plastique en forme de spirale pour le passage autour de la branche pubienne inférieure dans l’espace obturateur. Elle intègre le même maillage que le dispositif TVT original (figure 12).
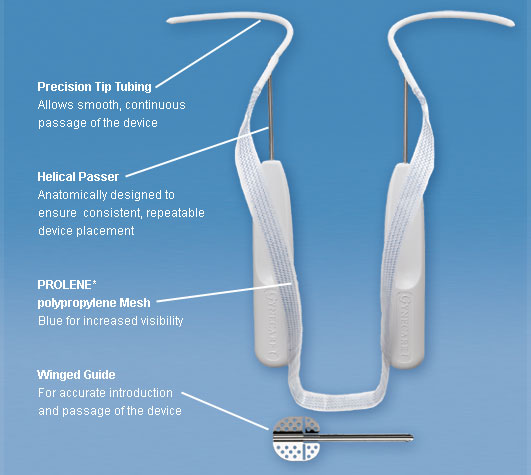 Fig. 12. Obturateur TVT (Gynecare, Somerville, NJ)
Fig. 12. Obturateur TVT (Gynecare, Somerville, NJ)
De nouveau, cette fronde peut être réalisée sous anesthésie locale avec sédation intraveineuse et est effectuée avec le patient en position de lithotomie dorsale. La dissection pour la mise en place est la principale différence avec l’approche obturatrice. Après avoir pratiqué l’incision vaginale médiane sous l’urètre moyen de la même manière que pour l’utilisation du TVT, la dissection para-urétrale est réalisée à 45 degrés de la ligne médiane, juste sous les branches pubiennes de chaque côté. Avant la mise en place de la bandelette, des repères sont réalisés à la face interne des cuisses, soit en utilisant l’urètre comme point de repère, soit par palpation du foramen obturateur, afin de marquer les sites de sortie anticipés des trocarts. Ces sites sont également infiltrés avec de l’anesthésique local avant l’incision. Un guide à ailettes en acier permet de placer plus facilement et plus sûrement les extrémités des trocarts dans les tunnels de dissection para-urétrale et sert de « chausse-pied » pour maintenir le trocart dans l’espace souhaité. Un guide de cathéter rigide n’est pas nécessaire car cette élingue ne pénètre pas dans l’espace de Retzius et ne s’approche pas aussi près de la vessie lors de la mise en place (figure 13).
 Fig. 13. Insertion du guide à ailettes et du premier trocart obturateur TVT
Fig. 13. Insertion du guide à ailettes et du premier trocart obturateur TVT
Après avoir inséré l’extrémité du trocart le long du creux du guide à ailettes, l’extrémité est doucement poussée vers l’intérieur le long du trajet du guide jusqu’à ce qu’une légère augmentation suivie d’une diminution de la résistance soit ressentie et que la membrane obturatrice soit perforée. Le guide à ailettes est alors retiré, et la poignée du dispositif est soigneusement tournée et amenée de manière verticale vers la ligne médiane, amenant la pointe du trocart au niveau de la peau et vers la marque cutanée précédemment tracée (figure 14).
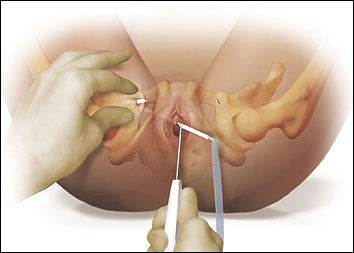 Fig. 14. L’embout est amené à travers la peau de la face interne de la cuisse par rotation de la poignée du dispositif
Fig. 14. L’embout est amené à travers la peau de la face interne de la cuisse par rotation de la poignée du dispositif
Le trocart métallique est ensuite retiré en laissant en place la canule en plastique avec l’élingue attachée. Le filet est ensuite tiré à travers l’incision et la canule en plastique est coupée et retirée du filet. La même procédure est répétée de l’autre côté. Après la mise en place initiale, une cystoscopie et un test de toux peuvent être effectués avec la bandelette serrée lentement de chaque côté, de manière égale, comme souhaité. Une fois le placement final déterminé, soit visuellement, soit par un test de toux, la maille est stabilisée à l’aide d’un hémostatique ou d’un autre dispositif et les gaines en plastique recouvrant la bande de maille peuvent être retirées bilatéralement. Les incisions sont ensuite fermées en conséquence (figure 15).
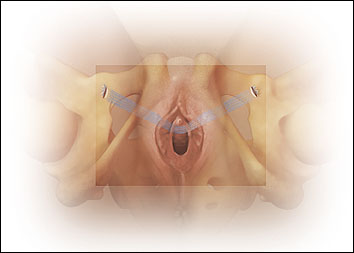 Fig. 15. La bande obturatrice se trouve dans une position de « hamac » à 45 degrés de la ligne médiane.
Fig. 15. La bande obturatrice se trouve dans une position de « hamac » à 45 degrés de la ligne médiane.
Les frondes à incision unique
TVT SECUR.
Comme ses prédécesseurs, TVT et TVT Obturator (Ethicon, Somerville, NJ), TVT Secur est une maille ou « bande » en polypropylène. La géométrie de la bande est très différente avec TVT Secur par rapport aux versions précédentes, puisqu’elle ne mesure que 8 cm de long sur 1 cm de large. De plus, ses bords sont découpés au laser plutôt qu’au couteau mécanique, ce qui permet de sceller thermiquement les bords, ce qui maintient sa forme plate en empêchant son enroulement lorsqu’une force est appliquée. Les extrémités de la maille sont laminées avec des gaines en Vicryl (Ethicon, Somerville, NJ) et en polydioxanone qui aident à fixer la maille dans le tissu cible afin que les dispositifs d’insertion puissent être retirés après la mise en place finale. TVT Secur offre la possibilité d’une mise en place en « U » (comparable à l’approche par fronde rétropubienne) ou en « hamac » (comparable à TVT-O) avec le même instrument. Bien que des techniques de dissection aiguisées similaires à celles des frondes précédentes soient nécessaires, des incisions paraurétrales et vaginales légèrement plus grandes (~1,5 cm) doivent être réalisées pour s’adapter à la plus grande largeur du dispositif. Le diaphragme urogénital, le muscle obturateur interne et la membrane obturatrice ne doivent pas être pénétrés lors de la dissection fine, car cela pourrait diminuer la capacité de maintien des embouts de fixation. De même, il faut veiller à ne pas surinfiltrer l’anesthésique local dans le tissu de maintien cible, ce qui pourrait avoir un effet négatif sur la force d’extraction. Un porte-aiguille est utilisé pour la stabilisation tandis que le pouce du chirurgien exerce une pression pendant l’insertion. La cystoscopie est toujours recommandée pour les deux approches ; cependant, le fabricant note que la cystoscopie est à la discrétion du médecin pour la configuration en hamac (Fig. 16).
 Fig. 16. TVT Secur (Gynecare, Somerville, NJ)
Fig. 16. TVT Secur (Gynecare, Somerville, NJ)
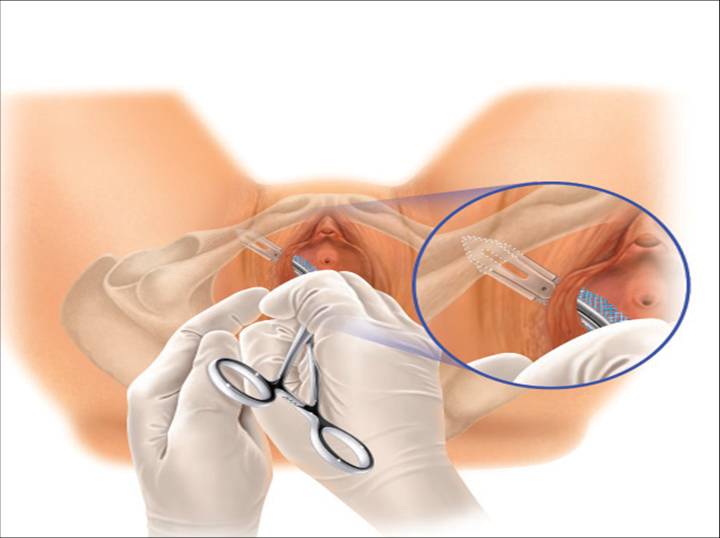 Fig. 17. Configuration « U »
Fig. 17. Configuration « U »
Le placement en configuration U est le plus similaire au placement TVT original, avec l’extrémité du dispositif tournée d’environ 45 degrés par rapport à la ligne médiane verticale. L’extrémité plate du dispositif doit être en contact direct et immédiat avec l’arrière de l’os pubien tout en étant poussée dans le tissu conjonctif dense du diaphragme urogénital. Un guide de cathéter rigide est recommandé pour déplacer la vessie et l’urètre vers le côté opposé pendant l’insertion (Fig. 17).
 Fig. 18. Configuration « Hamac »
Fig. 18. Configuration « Hamac »
Ce placement est identique à celui de l’approche en écharpe obturatrice. L’extrémité du dispositif d’insertion est inclinée vers l’intérieur à un angle de 45 degrés par rapport à la ligne médiane sagittale alors que l’extrémité est poussée juste sous le bord postérieur de la branche ischiopubienne inférieure et dans le muscle obturateur interne. Là encore, un contact étroit avec l’os est impératif lors de la mise en place (Fig. 18).
Miniarc
Le MiniArc utilise une aiguille de 2,3 mm séparée de la maille qui comporte des pointes auto-fixantes attachées différentes de celle du TVT Secur. Il est également doté d’une fonction de redockage optionnelle qui donne au chirurgien la possibilité d’exercer une tension peropératoire supplémentaire pendant la pose, s’il le souhaite. Comme ses prédécesseurs, MiniArc ne nécessite qu’une seule incision vaginale de 1,5 cm et peut être réalisé sous anesthésie locale, rachidienne ou générale. Les embouts permanents sont placés juste au-delà de la membrane obturatrice et maintiennent la bandelette en place. Le Miniarc n’a qu’un seul placement, de la même manière que la configuration du hamac TVT Secur, avec les bras placés à un angle de 45 degrés par rapport à la ligne médiane. Cependant, le placement souhaité n’est pas dans le muscle obturateur interne, mais juste dans la membrane obturatrice (Fig.19).