1 – Definíció
Az ARVD a szívizomzat olyan betegsége, amely kamrai ritmuszavarokkal és hirtelen halállal jár. A jobb kamra szerkezeti és funkcionális rendellenességei jellemzik, amelyeket a szívizomzat zsír- és rostos szövetekkel való helyettesítése okoz. Az anatómiai rendellenességek érintettségi helyei az úgynevezett diszplázia-háromszögben (a jobb kamra szubtricuspidális területei, az apex és az infundibulum) találhatók(4).
Az aritmogén jobb kamrai diszplázia (ARVD) örökletes betegség, amely jellemzően autoszomális domináns tulajdonságként öröklődik, változó penetrációval és hiányos kifejeződéssel(1). Létezik egy autoszomális recesszív változat, amely palmoplantáris keratózissal és wally hajjal társul, Naxos-kór néven.
2 – Prevalencia
A prevalencia az általános populációban körülbelül 1:2500 és 1:5000 között van
Mindamellett függ a földrajzi körülményektől, például Olaszország bizonyos régióiban (Padova, Velence) és Görögországban (Naxos szigete) a prevalencia fokozott(2). A 65 év alattiak megmagyarázhatatlan hirtelen szívhalálozásának 5-10%-át teszi ki(3).
Fiatal felnőtteknél fordul elő, a férfiak és nők aránya 2,7/1. A hipertrófiás szívbetegség után a fiatalok körében a hirtelen szívhalál első számú oka.
3 – Diagnózis
Az ARVD diagnosztizálása gyakran nehéz, mert nincs egyetlen teszt. A diagnózis a strukturális, szövettani, elektrokardiográfiás és genetikai tényezők jelenlétén alapul a McKenna és munkatársai által 1994-ben készített munkacsoportjelentés (5) (1. táblázat) és a Homid és munkatársai által módosított munkacsoport (6) (2. táblázat) szerint, amely az elsőfokú családtagok diagnosztikai érzékenységének növelésére irányul a betegség korai felismerése érdekében.
A) Klinikai anamnézis
Először is kezdjük a könnyebb eszközzel, vagyis a klinikai anamnézissel.
A klinikai megjelenés a tünetmentes formáktól a palpitációig, a fáradékonyságig, a szinkópéig vagy akár a szívmegállásig, általában terhelés során. E tünetek hátterében kamrai ektopikus ütések, tartós kamrai tachycardia bal bundle branch block konfigurációban vagy jobb kamrai elégtelenség áll(4).
A betegség természetes lefolyásában négy fázist különböztethetünk meg(7):
a) a korai vagy csendes fázis, ez egy szubklinikai fázis rejtett strukturális eltérésekkel
b) az instabil fázis elektromos zavarral
c) a jobb kamrai elégtelenség fázisa
d) a végső fázis progresszív biventrikuláris elégtelenséggel, amely dilatatív kardiomiopátiát utánoz
B) Diagnosztikai vizsgálat
1.- Elektrokardiogram
Az ARVD diagnózisának kritériumai között több EKG-jellemző is szerepel:
a) T-hullám inverzió a V1-től V3-ig (kisebb diagnosztikai kritérium, de az egyik leggyakoribb EKG-eltérés, amely a betegek 85%-ánál jelen van (8)
b) QRS időtartam = 110 ms a V1-től V3-ig
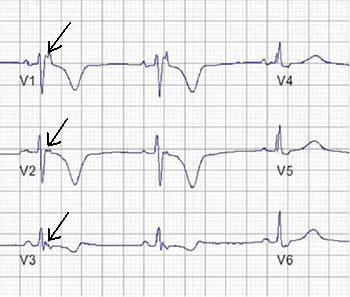
c) Epsilon hullám (elektromos potenciálok a QRS komplex vége után). Ez az egyik fő diagnosztikus kritérium, amelyet az ARVD eseteinek akár 30%-ában találunk.
Az ARVD egyéb EKG-markereit is leírták: QRS- és QT-diszperzió, parietális blokk, amelyet úgy definiáltak, hogy a V1-től V3-ig terjedő elvezetésekben a QRS időtartama > 25 ms-szal meghaladja a V6-os elvezetésben lévő QRS időtartamát, meghosszabbodott S-hullám felütés a V1-től V3-ig = 55 ms (ez volt a leggyakoribb EKG-jellemző az ARVD 95%-ában8
2.- Myocardialis képalkotás
2.- Myocardialis képalkotás
.1 Echokardiográfia
Ez a legszélesebb körben alkalmazott nem invazív képalkotó eljárás, de elhízott betegeknél és tüdőtágulatban szenvedő betegeknél nem mindig ez az optimális képalkotó eljárás.
Az Echokardiográfia a kezdeti diagnosztikai megközelítés az ARVD-re gyanús betegeknél. A főbb leletek a következők (9):
– jobb kamrai tágulat és hipokinézia
– a jobb kamrai kiáramlási traktus izolált tágulata
– a moderátor sáv fokozott reflektivitása
– end-diastolés aneurizmák
– az inferobazális szegmens és a jobb kamrai apex akinézise-diszkinézise
– kiemelkedő apikális trabeculák
2 .2 Jobb kamrai kontrasztanyagos angiográfia
Ezt a technikát tekintik az ARVD diagnózisának referenciastandardjának (10). A diszplázia anatómiai háromszögében lokalizált akinetikus-diszkinetikus területekből áll. Az invazív technika, a röntgenexpozíció, a megfigyelők közötti variabilitás miatt azonban ezt a módszert nem használják széles körben (9).
2.3. Számítógépes tomográfia
A számítógépes tomográfia alkalmas az ARVD-ben szenvedő betegek diagnosztizálására. Dery és munkatársai11, voltak az elsők, akik tágult hipokinetikus jobb kamrát mutattak ki ARVD-s betegnél.
Elektronsugaras komputertomográfián az ARVD megállapításai a következők7:
– epikardiális zsír vagy intramyocardiális zsírlerakódások jelenléte
– feltűnő trabekulációk alacsony attenuációval
– tágult hipokinetikus jobb kamra
– a jobb kamra falának pikkelyes megjelenése
A komputertomográfia jelenleg a nagy sugárterhelés miatt nem a kezdeti szűrés opcionális képalkotó módszere.
2.4 Kardiovaszkuláris mágneses rezonancia képalkotás
A mágneses rezonancia (MR) kiváló eszköz a jobb kamra megjelenítésére, lehetővé teszi a kamra anatómiájának, térfogatának háromdimenziós értékelését, és más technikákkal összehasonlítva jobban felismeri a szívizom zsír- és rostos zsírszövetének pótlását, bár a jobb kamra zsíros beszűrődése nem kizárólagos az ARVD esetében, mivel az időseknél a normál szívek több mint 50%-ában előfordul. A transzmurális zsírpótlás vagy a jobb kamrai myocardium diffúz elvékonyodásának jelenlétét azonban az ARVD diagnózisának egyik fő kritériumának kell tekinteni.
A MR a szisztolés és a diasztolés funkció értékelésére is használható. Számos tanulmány foglalkozott a jobb kamrai diasztolés diszfunkció jelenlétével, mint a betegség korai markerével (12)
Az MR-rel kimutatható tipikus kritériumok a következők:
– magas jelintenzitású területek jelenléte, amelyek a myocardium zsírral való helyettesítését jelzik (fő kritérium)
– rostos-zsíros csere, amely a jobb kamrai myocardium diffúz elvékonyodásához vezet (fő kritérium)
– a jobb kamra és a jobb kamrai kiáramlási traktus aneurysmája (fő kritérium)
– a jobb kamra és a jobb kamrai kiáramlási traktus tágulata (ha súlyos, fő kritérium; ha enyhe, kisebb kritérium)
– regionális összehúzódási rendellenességek (kisebb kritérium)
– globális szisztolés diszfunkció (fő kritérium) és globális diasztolés diszfunkció (kisebb kritérium)
A szív- és érrendszeri mágneses rezonancia képalkotás fontos anatómiai, morfológiai, funkcionális és áramlási-dinamikai kritériumokat biztosít az ARVD diagnosztizálásához, bár az ARVD diagnózisát a Task Force kritériumai és nem csak a strukturális eltérések alapján kell felállítani.
2.5. Endomyocardialis biopszia
A hisztológiai diagnózis definitív, azonban az endomyocardialis biopszia vitatott a betegség szegmentális jellege miatt, és a mintákat általában a septumból nyerik (13). Előfordulhatnak szövődmények, például tamponád és perforáció.
4 – Az ARVD-s betegek kezelése
A kezelés előtt ismernünk kell a halálozás prediktorait és a rizikóstratifikációt. Hulot és munkatársai (14) tanulmánya szerint legalább 1 epizód bal bundle-branch block kamrai tachycardia, a jobb kamrai elégtelenség klinikai jelei és a bal kamrai diszfunkció összefüggésbe hozható a kardiovaszkuláris halálozással.
A probléma az, hogy a hirtelen halál megjelenése nincs összefüggésben a betegség progressziójával, és a hirtelen halál lehet a betegség első manifesztációja.
1.- Antiaritmiás gyógyszerek
A kezdeti és leggyakrabban alkalmazott terápia az antiaritmiás gyógyszerek. A béta-adrenerg blokkoló szerek az adrenerg stimulált aritmia csökkentésére ajánlottak.
A legsikeresebb gyógyszer a szotalol. A szotalol hatékonyabb volt, mint a béta-blokkolók vagy az amiodaron az indukálható és nem indukálható kamrai tachycardiában (VT) szenvedő betegeknél 320 és 480 mg/nap közötti dózisban adva (a szotalol a programozott kamrai stimuláció során 68%-ban megakadályozta a VT-t, míg az amiodaron 26%-ban, az Ia és Ib osztályú 5,6%-ban és az Ic osztályú csak a betegek 3%-ában). (15).
2.- Katéteres abláció
A rádiófrekvenciás ablációt (RF) gyógyszer-refrakter/intolerancia vagy szüntelen kamrai tachycardia esetén alkalmazzák. Az RF abláció célja a vezetési pályák megszüntetése. Csak az esetek 30-65%-ában jár teljes sikerrel. A betegség progresszív és diffúz jellege miatt nehéz a többszörös aritmogén fókuszok megszüntetése16.
A patológiás szubsztrátumot az elektrofiziológiai vizsgálat során alacsony amplitúdójú, frakcionált endocardialis jelként rögzítik, amely a csökkent helyi endocardialis vezetési sebességet tükrözi7.
3.- Beültethető kardioverter-defibrillátor terápia
A hirtelen szívhalál szempontjából magas kockázatúnak ítélt betegeknél beültethető kardioverter-defibrillátort (ICD) kell alkalmazni. Ezek azok, akik 1) akiket szívmegállásból újraélesztettek, és a kórtörténetben syncope szerepel, 2) akiknél a fenyegető ritmuszavarokat antiaritmiás gyógyszeres kezeléssel nem lehet teljesen elnyomni, és 3) akiknél a családban elsőfokú rokonoknál szívmegállás fordult elő (elsődleges megelőzés).
Az ICD-k úgy működnek, hogy ritmuszavarok fellépésekor antitachycardia pacingot és defibrillációs sokkot adnak.
Az ICD-terápia megvalósítható és biztonságos az ARVD-ben szenvedő betegeknél, a rövid és hosszú távú szövődmények alacsony előfordulása mellett. Ennek az eszköznek fontos szerepe van a kamrai aritmiák kezelésében, az ARVD-s betegek több mint háromnegyede kapott megfelelő ICD-terápiát az átlagosan 3,5 éves követés során (17)
Az ICD-terápia azonban szövődményekkel járhat, mivel a jobb kamrai szívizomzatot zsír és fibrotikus szövet helyettesíti. Ezek közé tartozik a jobb kamra falának elvékonyodása okozta perforáció, a vezeték elhelyezésének nehézsége a nem megfelelő R-hullám amplitúdó vagy a magas pacing küszöbértékek miatt, a betegség progressziójából eredő nem megfelelő érzékelés vagy pacing a követés során, valamint a kamrai ritmuszavarok megszüntetésének elmulasztása az emelkedő defibrillációs küszöbértékek miatt (18).
4. Az ICD-készülékkel végzett terápiás beavatkozások és az ICD-készülékkel végzett terápiás beavatkozások (18).- Szívelégtelenség kezelése
A jobb kamrai vagy biventrikuláris elégtelenség megjelenésekor a kezelés a szívelégtelenség jelenlegi terápiájából áll, beleértve a diuretikumokat, béta-blokkolókat, angiotenzinkonvertáló enzimgátlókat és antikoagulánsokat.
Refrakter szívelégtelenség és/vagy aritmiák esetén a gyógyító terápia a szívátültetés.
1. ábra. Az ingerlés utáni epsilon-hullám (nyilak) felvétele a jobb prekordiális elvezetésekben.
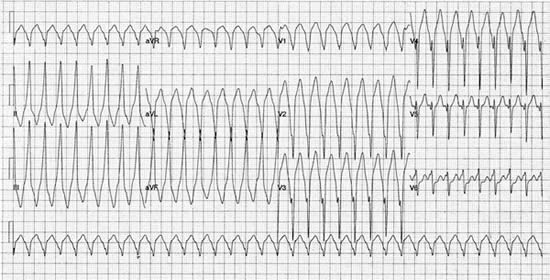
2. ábra. Bal köteg ági blokk morfológiájú VT 12 elvezetéses EKG-felvétele
Táblázat 1. A jobb kamrai diszplázia diagnózisának kritériumaiI Globális és/vagy regionális diszfunkció és strukturális elváltozások
| Nagyfokú | Súlyos tágulat és a jobb kamrai ejekciós frakció csökkenése LV károsodás nélkül (vagy csak enyhe) |
| Lokalizált jobb kamrai aneurizmák (akinetikus vagy diszkinetikus területek diasztolés kidudorodással) | |
| A jobb kamra súlyos szegmentális tágulata | |
| Kisebb | Enyhe globális jobb kamratágulat és/vagy Ejekciós frakció csökkenése normál bal kamra mellett |
| A jobb kamra enyhe szegmentális tágulata | |
| Regionális jobb kamrai hipokinézia |
II A falak szöveti jellemzése
.
| Major | A myocardium rostos zsírpótlása endomyocardialis biopszián |
III Repolarizációs eltérések
| Minor | Invertált T-hullámok a jobb prekordiális elvezetésekben (V2 és V3) 12 évnél idősebbek; Jobb ági blokk hiányában |
IV Depolarizációs/vezetési rendellenességek
| Nagy | Epszilon hullámok vagy a QRS komplex lokalizált megnyúlása (>110 ms) a jobb prekordialis elvezetésekben (V1-V3) |
| Kisebb | Késői potenciálok (jelátlagolt EKG) |
V Aritmiák
| Kisebb | Baloldali bundle branch block típusú kamrai tachycardia (tartós és nem tartós) (EKG, Holter, terheléses vizsgálat). |
| gyakori kamrai extraszisztolák (több mint 1000/24h) |
VI Családi anamnézis
| nagy | A családban boncolással vagy műtéttel igazolt betegség |
| Kisebb | A családban korai hirtelen halál (< 35 év) a jobb kamrai diszplázia gyanúja miatt. |
| Családi anamnézis (klinikai diagnózis a jelenlegi kritériumok alapján) |
2. táblázat. A munkacsoport javasolt módosítása a familiáris ARVD diagnózisára
ARVD elsőfokú rokonban plusz az alábbiak egyike:
| 1.- EKG | T-hullám inverzió a jobb prekordiális elvezetésekben (V2 és V3) |
| 2.- SAECG | A jelátlag EKG-n (SAECG) |
| 3.- Aritmia | LBBB típusú VT az EKG-n, Holter monitorozáson vagy terheléses vizsgálat során. Extrasztolák > 200 db 24 óra alatt |
| 4.- Az RV strukturális vagy funkcionális rendellenessége | Enyhe globális RV tágulat és/vagy EF csökkenés normális LV mellett Enyhe szegmentális RV tágulat Regionális RV hipokinézia |
A cikk tartalma a szerző(k) személyes véleményét tükrözi, és nem feltétlenül az Európai Kardiológiai Társaság hivatalos álláspontja
.