Khan MJ, Castle PE, Lorincz AT, et al. Human papillomavirus (HPV) type 16 or 18の女性における子宮頸がん前がんおよびがんの10年リスク上昇と臨床におけるタイプ別HPVテストの可能な有用性。 J Natl Cancer Inst. 2005;97:1072-1079.
16型と18型を他の発癌性(高リスク)HPV型と区別するHPVスクリーニングは、CIN 2/3+のリスクが最も高い女性を特定し、他の高リスクHPV感染女性の管理をより積極的に行うことができる可能性があります。
細胞診が正常でHPV検査が陽性の女性に対し、コルポスコピーの必要性を判断する前に、パップとHPV検査を繰り返すのに6~12カ月待たなければならないというジレンマの解決策は、型別HPV検査によって解決されるかもしれない。 登録時にHPV検査を一度受けた女性20,810人のCIN 3と子宮頸がん(CIN 3+)の10年間の累積発生率は、ハイブリッドキャプチャ2による高リスクHPV検査が陰性だった女性でわずか0.8%であった。 一方,10年以内にCIN 3+が発症したのは,HPV-16陽性者の17%,HPV-18陽性者の14%であった。
他の高リスク型HPVが陽性でもHPV 16および18が陰性の女性はリスクがはるかに低く,CIN 3+になったのはわずか3%であった。
年齢で層別し、30歳以上の女性に限定すると、CIN 3+の累積発生率はHPV-16陽性女性で20%、HPV-18陽性女性で15%であった(図1)。 これらの結果は、同じレベルの子宮頸部新生物のLSIL Papの10年予測値が11%であることと対照的である。 言い換えれば、1回のHPV 16または18陽性検査で、CIN 3+の高リスクの女性を特定する確率は、LSIL Papの結果のほぼ2倍であり、長期的に見ると、LSIL Papの結果よりも高い。
Figure 1 HPV 16または18陽性はCIN3+の14%~17%発生につながる
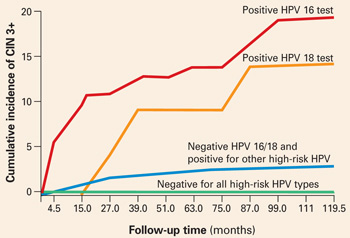
10年間のCIN 3+累積発生率は、登録時の単一のHPV検査結果の関数として算出する。 HPV 16または18が陽性の女性は,HPV 16および18が陰性だがHybrid Capture 2による他の高リスクHPV型が陽性,またはすべての高リスクHPV型が陰性の女性と比べて,CIN 3+の発生率が非常に高かった。 Khanらより引用
Follow-up according to risk
これらの知見は,最適な反復スクリーニング間隔が不明なHPV感染女性のリスク層別化を可能にするフォローアップ戦略を支持するものである
- HPV 16または18に陽性な女性は,ハイリスクHPV検査陽性によるリスクの大部分を担うためコルポスコープ検査に紹介すべきである。
- 他の高リスク型にのみ陽性の女性は、コルポスコピーを行わずに12ヶ月の間隔を置くことで安全性を再確認し、再度のパップテストで非定型扁平上皮細胞(ASC-US)よりも悪い結果が出た場合、またはHPVテストが再び陽性となった場合にのみコルポスコピーに紹介できる(図 2)。
FIGURE 2 臨床における型別検査
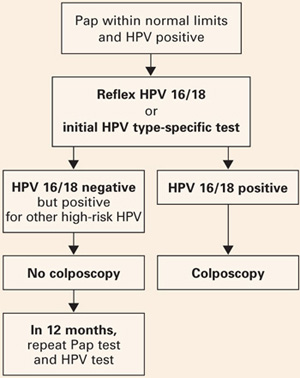
30歳以上の女性でパップテストとHPV検査の両方を同時にスクリーニングし、HPV 16/18に対する型別検査を行う場合の管理案です。 Khanらより引用
パイプラインにある2つの型特異的検査
現在、30歳以上の女性の複合スクリーニング用にFDAが承認した唯一の検査は、子宮頸がんの原因として知られている最もよく見られる13種類のHPVパネルを検査するが個々の型について報告しないハイブリッドキャプチャ2ハイリスクHPV検査である。
しかし、2006年には2つのタイプ別HPV検査が利用可能になる可能性があり、臨床医がこの戦略に従うことができるようになる。
Digeneは16、18、45型に特異的な「リフレックス」検査(Hybrid Capture 2 HPVパネルが陽性である場合)を発売する準備がほぼ整っており、Rocheは型特異的リニアアレイHPV検査の承認取得の準備をしている。
2 スクリーン陽性のより良い管理
異常検査の管理に関する新しい実務報告
ACOG実務報告、番号66. 子宮頸部細胞診および組織診の異常の管理。 ワシントン、DC。
昨年9月に発行された新しいPractice Bulletinは、ほとんどの点で最新の米国コルポスコピー・子宮頸部病理学会(ASCCP)コンセンサスガイドラインを反映している1
キーポイント
- ASC-USは即時コルポスコピー、再パップ、HPVテストに紹介することで管理できるかも知れない。 しかし、ASC-USが液状細胞診から得られた場合、「反射的HPV検査」は利点がある。 (すなわち、異型扁平上皮細胞の所見は、高グレード(ASC-H)、異型腺房(AGC)、LSIL、および高グレード上皮内病変(HSIL)を除外できない。 ACOGは、ASC-USまたはLSILの細胞診を受けた青年のために、6カ月と12カ月に細胞診を繰り返すか、12カ月にHPV検査を1回受けるか、別の戦略を提示している。 ACOGは、ASC-USまたはLSILを持つ閉経後女性を、管理戦略を追加する「特別な状況」として区別していない
- CIN 2/3は通常治療されるべきである、と両ガイドラインは述べている。 唯一の例外はCIN 2の思春期の女性で、経過観察が可能で、コルポスコピーが適切で、子宮頸管内摘出が陰性であれば、4~6ヵ月後に細胞診とコルポスコピーを繰り返して経過観察してもよいだろう。
- HPV陽性のASC-US、ASC-H、またはLSILで、CIN 1またはコルポスコピー所見が正常の場合は、6カ月と12カ月に再度のPAP、または12カ月にHPV検査を1回行い、PAP結果でASC-USまたはより進行した異常、またはHPV検査が陽性であればコルポスコープ検査に照会することで、経過観察する。
- 一方、非定型腺房 “for favor neoplasia” (AGC-H), or adenocarcinoma in situ (AIS), or repeat atypical glandular cells “not otherwise specified” (AGC-NOS), or HSILで紹介した非妊娠女性では、正常所見、または満足のいかない場合は切除処置が必要である。
- CIN 2/3の治療を受けた女性は、治療後、6ヶ月間隔で細胞診を3、4回、または6ヶ月でHPV検査を1回行い、年1回の検診に戻すことができる。 ASC-USのしきい値で異常パップを繰り返すか、より進行した異常、またはHPV検査が陽性であれば、コルポスコープによる評価が必要である
。