John J Chen, MD, PhD; Angela R McAllister, MD; Elliott H Sohn, MD
Februari 17, 2014
Hoofdklacht: Verminderd gezichtsvermogen en een centraal scotoma in beide ogen (OU)
Geschiedenis van de huidige ziekte: De patiënt is een 43-jarige man die zich de afgelopen 10 jaar heeft gepresenteerd met een verminderd gezichtsvermogen en een centraal scotoom OU, dat steeds erger is geworden. Hij beschrijft het gezichtsvermogen als een wazige vlek in het midden van zijn zicht bilateraal. De patiënt is twee jaar geleden bij een optometrist geweest en kon in geen van beide ogen een refractie krijgen die beter was dan 20/40. De patiënt heeft de afgelopen twee jaar met tussenpozen fotopsieën in beide ogen gehad. Hij ontkent floaters.
Vorige ooggeschiedenis: Geen
Vorige medische geschiedenis: Depressie
Medicijnen: sertraline, visolie
Allergieën: Geen
Familiegeschiedenis: Geen
Sociale voorgeschiedenis: De patiënt werkt als kok. Hij rookt niet en drinkt geen alcohol.
Onderzoek van systemen: Alles negatief behalve HPI
Oculair onderzoek
Visual Acuity
- Right eye (OD): 20/60
- Left eye (OS): 20/60
Pupils: 5→3, geen RAPD OU
Extraoculaire bewegingen: Full OU
Confrontatie gezichtsvelden: Full OU
Intra-oculaire druk:
- OD: 21 mmHg
- OS: 19 mmHg
Extern
Slit Lamp Exam
- Lid/wimpers: Normaal OU
- Conjunctiva/Sclera: Normaal OU
- Cornea: Clear OU
- Anterior Chamber: Diep en rustig OU
- Iris: Normaal OU
- Lens: Helder OU
- Vitreous: Normal OU
Dilated Fundus Exam
De oogzenuwen hebben een cup-to-disc ratio van 0,2 OU. De macula van beide ogen heeft een grijzige glans met oppervlakkige kristallen, venulen in de rechte hoek, en telangiëctatische vaten die temporaal prominenter zijn. De vaten en het perifere netvlies zijn normaal OU. Er is geen achterste glasvochtloslating (figuur 1).
Ancillary Tests
Fundusfoto’s tonen een grijsachtige glans met oppervlakkige kristallen, venulen in de rechterhoek, en telangiectatische vaten die temporaal meer opvallen in de macula van zowel het rechter (A) als het linker (B) oog (figuur 1).
Fluoresceïne-angiografie (FA) toont telangiectatische vaten rond de fovea die in de tijd prominenter zijn met lekkage OU (figuur 2).
Spectrale domein optische coherentie tomografie (OCT) toont kleine foveale cystoïde holten in zowel de rechter (A) als de linker (B) ogen. De centrale maculaire dikte is 331 micron OD en 320 micron OS (figuur 3).
Autofluorescentiebeeldvorming toont een milde toename van autofluorescentie in de foveale regio van zowel het rechter (A) als het linker (B) oog (figuur 4).
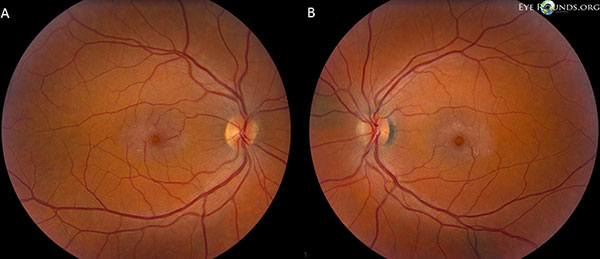
Figuur 1. Fundusfoto’s tonen een grijsachtige glans met oppervlakkige kristallen, venulen in de rechterhoek en telangiectatische vaten die in de macula van zowel het rechter (A) als het linker (B) oog duidelijker aanwezig zijn.
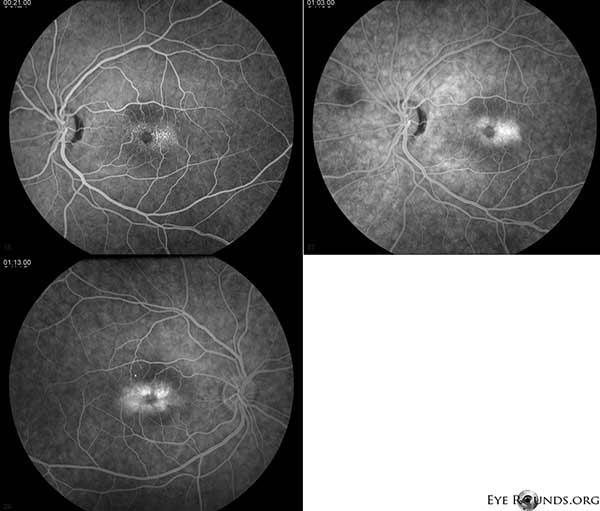
Figuur 2. Fluoresceïne-angiografie toont telangiectatische vaten rond de fovea die in de tijd prominenter zijn met lekkage OU.
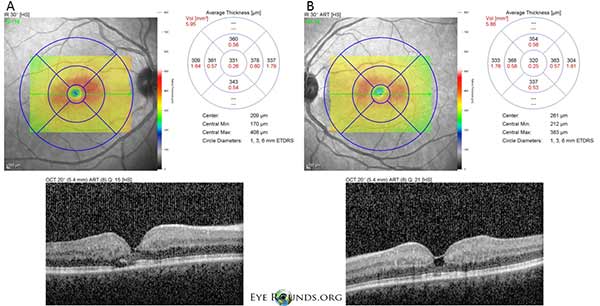
Figuur 3: Spectrale domein optische coherentie tomografie (OCT) toont kleine foveale cystoïde holten in zowel de rechter (A) als de linker (B) ogen. De centrale maculaire dikte is 331 μm OD en 320 μm OS.
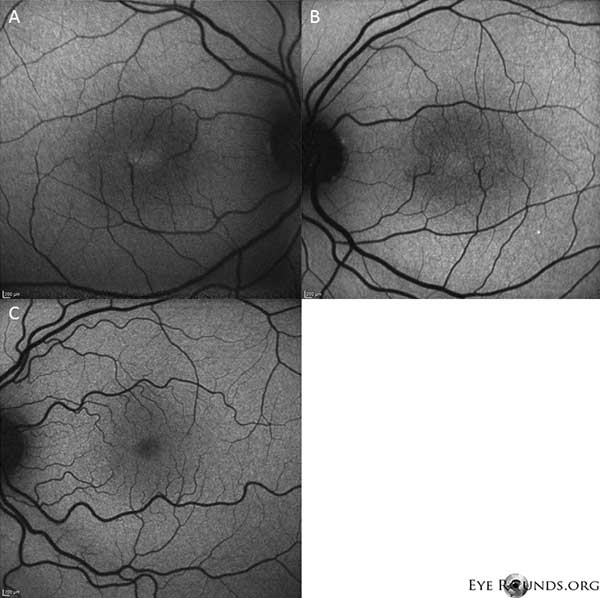
Figuur 4: Autofluorescentiebeeldvorming toont een toename van autofluorescentie in de foveale regio van zowel het rechter (A) als het linker (B) oog. Een oog met normale autofluorescentie wordt getoond ter vergelijking (C).
Diagnose
Idiopathische juxtafoveale telangiectasie, type II (Maculaire telangiectasie type 2 of Mac Tel 2)
Discussie
Idiopathische juxtafoveale telangiectasie (IJFT), ook bekend als idiopathische maculaire telangiectasie, is een ongewone aandoening die wordt gekenmerkt door telangiectatische vaten in het juxtafoveolaire gebied van een of beide ogen. Volgens Gass kan IJFT worden onderverdeeld in drie groepen op basis van fenotype: type I is typisch een unilaterale aandoening die wordt gekenmerkt door parafoveale verwijding van capillairen, microaneurysma’s, lekkage en lipide-afzetting; type II is de meest voorkomende vorm van IJFT en presenteert zich typisch met bilaterale juxtafoveale telangiectasieën met minimaal exsudaat; type III is uiterst zeldzaam en wordt gekenmerkt door occlusieve telangiectasieën. Dit overzicht zal zich richten op IJFT type II (maculaire telangiectasie type 2 of Mac Tel 2).
De prevalentie van IJFT type II is niet geheel bekend, maar één grote studie schatte een prevalentie van 1-5 op 22.062, terwijl een andere studie schatte dat het kan oplopen tot 0,1% in sommige populaties. Hoewel IJFT op elke leeftijd kan optreden, is de gemiddelde leeftijd van begin 55 jaar. Er is geen predilectie voor geslacht en geen raciale predilectie bekend. Hoewel er enkele meldingen zijn van monozygote tweelingen met IJFT type II die de mogelijkheid van een genetische component doen vermoeden, is er momenteel onvoldoende bewijs uit bevolkingsonderzoek om een genetische associatie te ondersteunen. Verschillende studies suggereren dat roken de ziekte kan verergeren.
IJFT type II is een bilaterale ziekte, maar kan asymmetrisch zijn en kan vroeg in de ziekte optreden als een unilateraal proces. Patiënten presenteren zich vaak met klachten van wazig zien, metamorfopsie, of paracentrale scotomen.
De vroege veranderingen die worden gezien bij IJFT type II omvatten parafoveale grijstinten van het netvlies, oppervlakkige kristallijne afzettingen, subfoveale cystoïde holten, parafoveale telangiëctasieën, en rechthoekige vaten. De gezichtsscherpte neemt langzaam af en wordt vaak geassocieerd met hyperplasie van het retinale pigment epitheel (RPE). Bij ongeveer een derde van de patiënten kan diepe netvliesneovascularisatie met netvliesaanvoer, subretinale neovascularisatie (SRNV), optreden als een acute complicatie en wordt dan de proliferatieve vorm genoemd. De natuurlijke progressie van de ziekte resulteert in aanzienlijk gezichtsverlies bij de meerderheid van de patiënten met IJFT type II. In een artikel van Watzke et al. ontwikkelden 15 of 20 ogen centrale RPE hyperplasie of SRNV met een verminderd gezichtsvermogen van 20/70 of slechter gedurende 15 jaar.
Fundusbevindingen van IJFT type II op biomicroscopie kunnen subtiel zijn, vooral vroeg in het ziekteproces, en daarom zijn beeldvorming met FA, OCT, en fundus autofluorescentie belangrijk bij het stellen van de diagnose. FA belicht de parafoveale telangiectatische vaten, die vroeg hyperfluorescentie met lekkage vertonen. Deze zijn vaak meer prominent aanwezig temporaal van de fovea. OCT toont subfoveale cystoïde ruimtes aan, gewoonlijk zonder cystoïde macula-oedeem. Bij verder gevorderde ziekte zijn op de OCT fotoreceptorverstoring en buitenste retina atrofie te zien. Fundus autofluorescentie bevindingen zijn pathognenmisch voor MacTel II, en tonen een verlies van de fysiologische hypoautofluorescentie – d.w.z. verhoogde autofluorescentie – in de fovea.
De pathogenese van IJFT type II is onduidelijk, maar kan te maken hebben met afwijkingen in de parafoveolaire Muller cellen in plaats van een primaire afwijking van de retinale haarvaten. Muller cellen zijn belangrijk voor de gezondheid van het netvlies capillair endotheel en het omliggende netvlies. Er is verondersteld dat Muller celdisfunctie in IJFT type II resulteert in endotheliale degeneratie, wat kan leiden tot netvlies capillaire proliferatie en telangiectasie. Ter ondersteuning hiervan is perifoveale depletie van Muller cellen gezien op histopathologisch onderzoek bij patiënten met IJFT type II. De oppervlakkige kristallen die bij patiënten met IJFT type II worden gezien, zouden de voetplaten van gedegenereerde Muller cellen moeten voorstellen. Bovendien is gespeculeerd dat de ruimten die op OCT worden gezien bij IJFT type II weefselverlies van retinale degeneratie vertegenwoordigen, specifiek als gevolg van het disfunctioneren of verlies van Muller cellen, in plaats van met vloeistof gevulde cystische ruimten.
Een beter begrip van het ziektemechanisme in IJFT type II is belangrijk omdat er nog geen definitieve behandeling is voor het visuele verlies dat wordt gezien in de niet-proliferatieve vorm van IJFT II. Bevacizumab is effectief gebleken in de behandeling van SRNV geassocieerd met IJFT type II, maar lijkt geen consistente invloed te hebben op het beloop of de cystische veranderingen in niet-proliferatieve IJFT. Evenzo kon ranibizumab geen functioneel voordeel aantonen in een prospectieve interventiestudie bij patiënten met niet-proliferatieve IJFT type II, hoewel het een significante vermindering van de netvliesdikte en een afname van lekkage op FA bleek te veroorzaken. Orale koolzuuranhydraseremmers bleken ook een significante vermindering van de netvliesdikte te veroorzaken, maar gaven geen significante verbetering van de gezichtsscherpte. Meerdere andere interventies zijn geprobeerd, waaronder focale rasterlaser, fotodynamische therapie, en intravitreale triamcinolon, zonder duidelijke verbetering van de cystoïde holten of de gezichtsscherpte bij patiënten met IJFT type II. Het vinden van een effectieve behandeling is belangrijk omdat de meerderheid van de patiënten met IJFT type II na verloop van tijd een aanzienlijke achteruitgang van het gezichtsvermogen ontwikkelen.
Bij onze patiënt komen alle vroege bevindingen van niet-proliferatieve IJFT type II naar voren, waaronder parafoveale vergrijzing van het netvlies, oppervlakkige kristallijne netvliesafzettingen, rechterhoekvaatjes, en parafoveale telangiëctasieën (figuur 1). FA benadrukte verder de parafoveale telangiectasieën, die prominente lekkage en kleuring van het netvlies vertoonden (Figuur 2). OCT toonde karakteristieke subfoveale cystoïde ruimtes (figuur 3). Tenslotte toonde fundus autofluorescentie een milde toename in foveale autofluorescentie consistent met IJFT type II (figuur 4). Gelukkig vertoonde onze patiënt geen tekenen van verder gevorderde ziekte, waaronder geen bewijs van retinale pigmentepitheelhyperplasie of SRNV. De patiënt werd aanvankelijk gestart met PO methazolamide 50mg bid en vertoonde een afname in maculaire dikte binnen 1,5 maand behandeling (figuur 5). Hij werd vervolgens overgezet op PO acetazolamide secundair aan de verzekering en had een voortdurende afname van de maculaire dikte en subfoveale cysten gedurende het volgende jaar ondanks het feit dat hij slechts 125mg bid verdroeg (afbeelding 5). Er was ook een lichte niet-significante verbetering van de gezichtsscherpte tot 20/50 OD en 20/40 OS bij de meest recente follow-up.
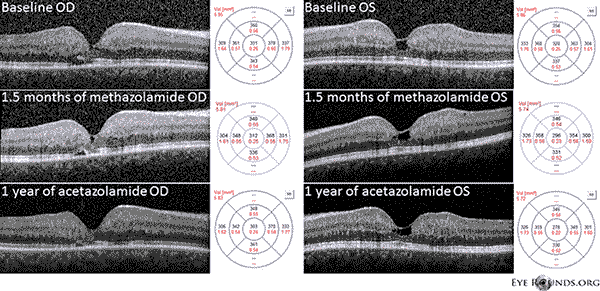
Figuur 5: Spectrale domein optische coherentie tomografie (OCT) toont subfoveale cyste-achtige ruimten OU op baseline. De netvliesdiktekaart wordt rechts getoond (CMT = 331 μm OD, CMT = 320 μm OS). Na 1,5 maand metazolamide, was er een vermindering in de maculaire dikte (CMT = 312 μm OD, CMT = 296 μm OS). Na een jaar behandeling met acetazolamide was er een verdere afname van de cystische ruimtes en de maculaire dikte (CMT = 303 μm OD, CMT = 278 μm OS). De beelden werden verkregen in dezelfde meridiaan en geregistreerd op het oorspronkelijke bezoek.
Differentiële diagnose
- diabetisch macula-oedeem
- pseudofakisch macula-oedeem
- lamellair/maculair gaatje
- ziekte van Coats
- retinale veneuze occlusie
- bestralingsretinopathie
- ziekte van Eales
- oculair ischemisch syndroom
- kristallijne retinopathie
- IJFT type I en III (zie tabel).
- Proliferatieve ziekte kan worden verward met choroidale neovascularisatie van leeftijdsgebonden maculadegeneratie.
Tabel: Kenmerken van de drie typen idiopathische juxtafoveolaire teleangiëctasie
| Typen IJFT* |
Epidemiologie |
Aangeverschijnselen en symptomen |
Behandeling |
Prognose |
|
IJFT type I |
Gedomineerd door mannen. Gemiddelde leeftijd 40 jaar. |
Unilaterale zichtbare telangiectatische netvlieshaarvaatjes met macula-oedeem en lipide-afzetting/exsudaat. |
Fotocoagulatie met laser kan exsudatie verminderen en het gezichtsvermogen stabiliseren. |
Variabel, meerderheid ontwikkelt zich tot 20/70 of slechter indien onbehandeld |
|
IJFT type II |
Gelijke voorkeursgeslacht. Gemiddelde leeftijd 55 jaar. |
Bilateraal parafoveaal grijs worden van het netvlies, oppervlakkige kristallijne afzettingen, subfoveale cystoïde holten, parafoveale teleangiëctasieën (duidelijker bij FA), rechthoekige vaatjes, hyperplasie van de RPE. SRNV ontwikkelt zich bij ongeveer 1/3 van de patiënten. |
Geen bekende behandeling voor niet-proliferatieve IJFT type II. Intravitreale anti-VEGF voor SRNV. |
Variabel, 2/3 van de ogen zal evolueren naar 20/70 of slechter geassocieerd met RPE hyperplasie of SRNV. |
|
IJFT type III |
Zeer zeldzaam |
Bilaterale perifoveale capillaire obliteratie, capillaire telangiëctasie, en minimale exsudatie, geassocieerd met systemische of cerebrale aandoening. |
Onbekend wegens zijn zeldzaamheid |
Variabel, meestal onbekend wegens zijn zeldzaamheid |
| *Idiopathische juxtafoveale telangiëctasie (IJFT) staat ook bekend als idiopathische maculaire telangiëctasie. Volgens de idiopathische maculaire telangiectasie classificatie wordt IJFT type I aneurysmale telangiectasie genoemd en IJFT type II perifoveale telangiectasie. Vanwege de zeldzaamheid is IJFT type III weggelaten uit de idiopathische maculaire telangiectasie classificatie. | ||||
Epidemiologie (IJFT type II)
|
Symptomen
|
Tekenen
|
Behandeling
|
- Yannuzzi LA, Bardal AM, Freund KB, Chen KJ, Eandi CM, Blodi B. Idiopathic macular telangiectasia. Arch Ophthalmol 2006;124(4):450-60.
- Gass JD, Blodi BA. Idiopathic juxtafoveolar retinal telangiectasis. Update van classificatie en follow-up studie. Ophthalmology 1993;100(10):1536-46.
- Aung KZ, Wickremasinghe SS, Makeyeva G, Robman L, Guymer RH. De prevalentieschattingen van maculaire telangiëctasie type 2: de Melbourne Collaborative Cohort Study. Retina 2010;30(3):473-8.
- Klein R, Blodi BA, Meuer SM, Myers CE, Chew EY, Klein BE. The prevalence of macular telangiectasia type 2 in the Beaver Dam eye study. Am J Ophthalmol 2010;150(1):55-62 e2.
- Watzke RC, Klein ML, Folk JC, Farmer SG, Munsen RS, Champfer RJ, Sletten KR. Long-term juxtafoveal retinal telangiectasia. Retina 2005;25(6):727-35.
- Nowilaty SR, Al-Shamsi HN, Al-Khars W. Idiopathic juxtafoveolar retinal telangiectasis: a current review. Middle East Afr J Ophthalmol 2010;17(3):224-41.
- Cohen SM, Cohen ML, El-Jabali F, Pautler SE. Optical coherence tomography findings in nonproliferative group 2a idiopathic juxtafoveal retinal telangiectasis. Retina 2007;27(1):59-66.
- Schmitz-Valckenberg S, Fan K, Nugent A, Rubin GS, Peto T, Tufail A, Egan C, Bird AC, Fitzke FW. Correlation of functional impairment and morphological alterations in patients with group 2A idiopathic juxtafoveal retinal telangiectasia. Arch Ophthalmol 2008;126(3):330-5.
- Wong WT, Forooghian F, Majumdar Z, Bonner RF, Cunningham D, Chew EY. Fundus autofluorescentie in type 2 idiopathische maculaire telangiëctasie: correlatie met optische coherentie tomografie en microperimetrie. Am J Ophthalmol 2009;148(4):573-83.
- Gass JD. Histopathologic study of presumed parafoveal telangiectasis. Retina 2000;20(2):226-7.
- Tout S, Chan-Ling T, Hollander H, Stone J. The role of Muller cells in the formation of the blood-retinal barrier. Neuroscience 1993;55(1):291-301.
- Newman E, Reichenbach A. De Muller cel: een functioneel element van het netvlies. Trends Neurosci 1996;19(8):307-12.
- Powner MB, Gillies MC, Tretiach M, Scott A, Guymer RH, Hageman GS, Fruttiger M. Perifoveal muller cell depletion in a case of macular telangiectasia type 2. Ophthalmology 2010;117(12):2407-16.
- Gass JDM. Stereoscopische atlas van maculaire ziekten : diagnose en behandeling. 4e ed. St. Louis: Mosby, 1997.
- Roller AB, Folk JC, Patel NM, Boldt HC, Russell SR, Abramoff MD, Mahajan VB. Intravitreale bevacizumab voor de behandeling van proliferatieve en nonproliferatieve type 2 idiopathische maculaire telangiëctasie. Retina 2011;31(9):1848-55.
- Mandal S, Venkatesh P, Abbas Z, Vohra R, Garg S. Intravitreale bevacizumab (Avastin) voor subretinale neovascularisatie secundair aan type 2A idiopathische juxtafoveale telangiectasie. Graefes Arch Clin Exp Ophthalmol 2007;245(12):1825-9.
- Konstantinidis L, Mantel I, Zografos L, Ambresin A. Intravitreel ranibizumab als primaire behandeling voor neovasculair membraan geassocieerd met idiopathische juxtafoveale retinale telangiectasie. Graefes Arch Clin Exp Ophthalmol 2009;247(11):1567-9.
- Matsumoto Y, Yuzawa M. Intravitreal bevacizumab therapy for idiopathic macular telangiectasia. Jpn J Ophthalmol 2010;54(4):320-4.
- Kovach JL, Rosenfeld PJ. Bevacizumab (avastin) therapie voor idiopathische maculaire telangiectasie type II. Retina 2009;29(1):27-32.
- Charbel Issa P, Finger RP, Kruse K, Baumuller S, Scholl HP, Holz FG. Monthly ranibizumab for nonproliferative macular telangiectasia type 2: a 12-month prospective study. Am J Ophthalmol 2011;151(5):876-886 e1.
- Chen JJ, Sohn EH, Folk JC, Mahajan VB, Kay CN, Boldt HC, Russell SR. Decreased Macular Thickness in Nonproliferative Macular Telangiectasia Type 2 with Oral Carbonic Anhydrase Inhibitors. Retina IN PRESS; 2014.
- Park DW, Schatz H, McDonald HR, Johnson RN. Grid laser photocoagulation for macular edema in bilateral juxtafoveal telangiectasis. Ophthalmology 1997;104(11):1838-46.
- De Lahitte GD, Cohen SY, Gaudric A. Lack of apparent short-term benefit of photodynamic therapy in bilateral, acquired, parafoveal telangiectasis without subretinal neovascularization. Am J Ophthalmol 2004;138(5):892-4.
- Wu L, Evans T, Arevalo JF, Berrocal MH, Rodriguez FJ, Hsu M, Sanchez JG. Long-term effect of intravitreal triamcinolone in the nonproliferative stage of type II idiopathic parafoveal telangiectasia. Retina 2008;28(2):314-9.