John J Chen, MD, PhD; Angela R McAllister, MD; Elliott H Sohn, MD
Del 17 de febrero de 2014
Queja principal: Disminución de la visión y un escotoma central en ambos ojos (OU)
Historia de la enfermedad actual: El paciente es un varón de 43 años que presenta una disminución de la visión y un escotoma central OU desde hace 10 años, que ha ido empeorando progresivamente. Describe la visión como una mancha borrosa en el centro de su visión bilateralmente. El paciente vio a un optometrista hace dos años y no pudo ser refractado mejor que 20/40 en cualquier ojo. El paciente ha tenido fotopsias intermitentes en ambos ojos durante los últimos dos años. Niega la presencia de moscas volantes.
Antecedentes oculares: Ninguno
Antecedentes médicos: Depresión
Medicamentos: sertralina, aceite de pescado
Alergias: Ninguna
Historia familiar: No contributiva
Historia social: El paciente trabaja como cocinero. No fuma ni bebe alcohol.
Revisión de sistemas: Todos negativos excepto el IPH
Examen ocular
Agudeza visual
- Ojo derecho (OD): 20/60
- Ojo izquierdo (OS): 20/60
Pupilas: 5→3, sin RAPD OU
Movimientos extraoculares: Full OU
Campos visuales de confrontación: Completo OU
Presión intraocular:
- OD: 21 mmHg
- OS: 19 mmHg
Externa
Examen con lámpara
- Párpados/Pestañas: Normal OU
- Conjuntiva/Esclera: Normal OU
- Córnea: Limpia OU
- Cámara anterior: Profunda y tranquila OU
- Iris: Normal OU
- Lente: Limpio OU
- Vítreo: Normal OU
Examen de fondo de ojo dilatado
Los nervios ópticos tienen una relación copa-disco de 0,2 OU. La mácula de ambos ojos tiene un brillo grisáceo con cristales superficiales, vénulas de ángulo recto y vasos telangiectásicos que son más prominentes temporalmente. Los vasos y la retina periférica son normales OU. No hay desprendimiento de vítreo posterior (Figura 1).
Pruebas auxiliares
Las fotos de fondo de ojo muestran un brillo grisáceo con cristales superficiales, vénulas del ángulo derecho y vasos telangiectásicos que son más prominentes temporalmente en la mácula tanto del ojo derecho (A) como del izquierdo (B) (Figura 1).
La angiografía con fluoresceína (AF) demuestra vasos telangiectásicos que rodean la fóvea más prominentes temporalmente con fuga OU (Figura 2).
La tomografía de coherencia óptica (OCT) de dominio espectral demuestra pequeñas cavidades cistoides foveales tanto en el ojo derecho (A) como en el izquierdo (B). El grosor macular central es de 331 micras OD y 320 micras OS (Figura 3).
Las imágenes de autofluorescencia muestran un leve aumento de la autofluorescencia en la región foveal de ambos ojos derecho (A) e izquierdo (B) (Figura 4).
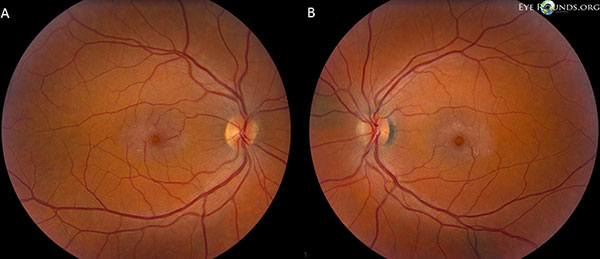
Figura 1. Las fotografías del fondo de ojo demuestran un brillo grisáceo con cristales superficiales, vénulas del ángulo derecho y vasos telangiectásicos que son más prominentes temporalmente en la mácula tanto del ojo derecho (A) como del izquierdo (B).
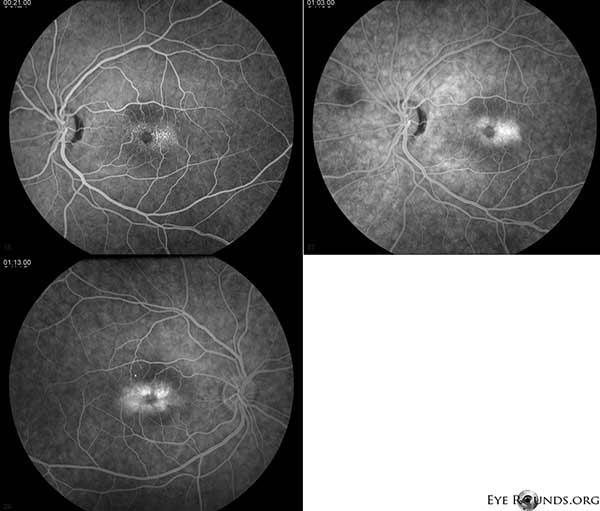
Figura 2. La angiografía con fluoresceína demuestra que los vasos telangiectásicos que rodean la fóvea son más prominentes temporalmente con la fuga OU.
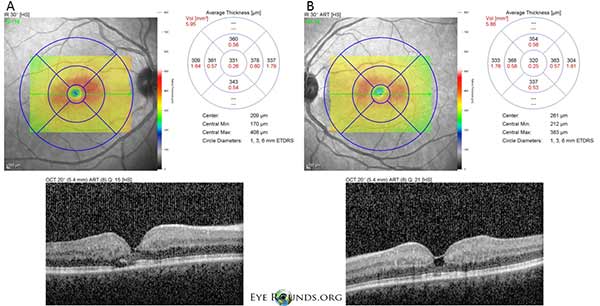
Figura 3: La tomografía de coherencia óptica (OCT) de dominio espectral demuestra pequeñas cavidades cistoides foveales tanto en el ojo derecho (A) como en el izquierdo (B). El espesor macular central es de 331 μm OD y 320 μm OS.
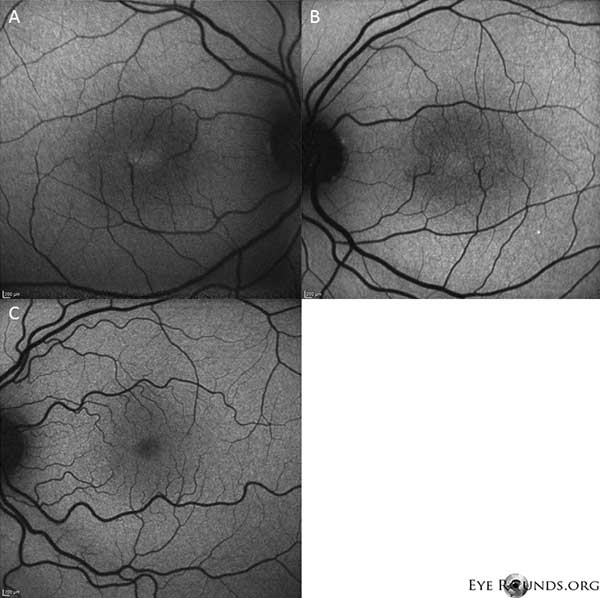
Figura 4: Las imágenes de autofluorescencia muestran un aumento de la autofluorescencia en la región foveal tanto del ojo derecho (A) como del izquierdo (B). Se muestra un ojo con autofluorescencia normal para su comparación (C).
Diagnóstico
Telangiectasia yuxtafoveal idiopática, tipo II (Telangiectasia macular tipo 2 o Mac Tel 2)
Discusión
Telangiectasia yuxtafoveal idiopática (IJFT), también conocida como telangiectasia macular idiopática, es un trastorno poco común caracterizado por vasos telangiectásicos en la región yuxtafoveolar de uno o ambos ojos. Según Gass, la IJFT puede dividirse en tres grupos en función del fenotipo: el tipo I suele ser una enfermedad unilateral caracterizada por la dilatación parafoveal de los capilares, microaneurismas, fugas y depósitos de lípidos; el tipo II es la forma más común de IJFT y suele presentar telangiectasias yuxtafoveales bilaterales con un exudado mínimo; el tipo III es extremadamente raro y se caracteriza por una telangiectasia oclusiva. Esta revisión se centrará en la IJFT de tipo II (telangiectasia macular de tipo 2 o Mac Tel 2).
La prevalencia de la IJFT de tipo II no se conoce del todo, pero un gran estudio estimó una prevalencia de 1-5 en 22.062, mientras que otro estudio estimó que puede ser de hasta el 0,1% en algunas poblaciones. Aunque la IJFT puede aparecer a cualquier edad, la edad media de aparición es de 55 años. No hay predilección por el género ni se conoce predilección racial. Aunque hay algunos informes de casos de gemelos monocigóticos con IJFT tipo II que plantean la posibilidad de un componente genético, actualmente no hay pruebas suficientes de estudios poblacionales que apoyen la asociación genética. Varios estudios sugieren que el tabaquismo puede empeorar la enfermedad.
La IJFT tipo II es una enfermedad bilateral, pero puede ser asimétrica y puede aparecer como un proceso unilateral al principio de la enfermedad. Los pacientes suelen presentar quejas de visión borrosa, metamorfopsia o escotomas paracentrales.
Los cambios tempranos que se observan en la IJFT tipo II incluyen el encanecimiento parafoveal de la retina, depósitos cristalinos superficiales, cavidades cistoides subfoveales, telangiectasias parafoveales y vasos en ángulo recto. La agudeza visual disminuye lentamente y suele estar asociada a la hiperplasia del epitelio pigmentario de la retina (EPR). En aproximadamente un tercio de los pacientes, puede producirse una neovascularización retiniana profunda con alimentadores retinianos, la neovascularización subretiniana (NRS), como complicación aguda y se denomina entonces forma proliferativa. La progresión natural de la enfermedad da lugar a una pérdida visual significativa en la mayoría de los pacientes con IJFT tipo II. En un artículo de Watzke et al., 15 ó 20 ojos desarrollaron hiperplasia del EPR central o SRNV con una disminución de la visión de 20/70 o peor a lo largo de 15 años.
Los hallazgos del fondo de ojo del IJFT tipo II en la biomicroscopía pueden ser sutiles, especialmente al principio del proceso de la enfermedad, y por lo tanto las imágenes con AF, OCT y autofluorescencia del fondo de ojo son importantes para hacer el diagnóstico. La AF destaca los vasos telangiectásicos parafoveales, que muestran una hiperfluorescencia temprana con fuga. Suelen ser más prominentes en la zona temporal de la fóvea. La OCT muestra espacios cistoides subfoveales, normalmente sin edema macular cistoide. En la enfermedad más avanzada, la OCT muestra una alteración de los fotorreceptores y atrofia de la retina externa. Los hallazgos de autofluorescencia del fondo de ojo son patognomónicos de MacTel II, mostrando una pérdida de la hipoautofluorescencia fisiológica -es decir, un aumento de la autofluorescencia- en la fóvea.
La patogénesis del IJFT tipo II no está clara, pero puede implicar anormalidades en las células de Muller parafoveolares más que una anormalidad primaria de los capilares de la retina. Las células de Muller son importantes para la salud del endotelio capilar de la retina y de la retina circundante. Se ha postulado que la disfunción de las células de Müller en la TFGI tipo II da lugar a la degeneración endotelial, que puede conducir a la proliferación capilar retiniana y a la telangiectasia. En apoyo de esto, se ha observado el agotamiento perifoveal de las células de Muller en la histopatología de los pacientes con IJFT tipo II. Se cree que los cristales superficiales que se observan en los pacientes con IJFT tipo II representan a las placas de pie de las células de Muller degeneradas. Además, se ha especulado que los espacios observados en la OCT en la IJFT tipo II representan la pérdida de tejido por degeneración de la retina, específicamente debido a la disfunción o pérdida de las células de Müller, en lugar de espacios quísticos llenos de líquido.
Una mejor comprensión del mecanismo de la enfermedad en la IJFT tipo II es importante porque sigue sin haber un tratamiento definitivo para la pérdida visual observada en la forma no proliferativa de la IJFT II. El bevacizumab ha demostrado ser eficaz en el tratamiento de la VSR asociada al TFJI tipo II, pero no parece afectar de forma consistente al curso o a los cambios quísticos en el TFJI no proliferativo. Del mismo modo, el ranibizumab no mostró un beneficio funcional en un ensayo prospectivo de intervención en pacientes con TFGI no proliferativa de tipo II, aunque se demostró que provocaba una reducción significativa del grosor de la retina y una disminución de las fugas en la AF. Los inhibidores orales de la anhidrasa carbónica también demostraron causar una reducción significativa del grosor de la retina, pero no mejoraron significativamente la agudeza visual. Se han probado otras múltiples intervenciones, como el láser de rejilla focal, la terapia fotodinámica y la triamcinolona intravítrea, sin que haya habido una mejora clara ni de las cavidades cistoides ni de la agudeza visual en los pacientes con IJFT tipo II. Encontrar un tratamiento eficaz es importante porque la mayoría de los pacientes con IJFT tipo II desarrollan un deterioro significativo de la visión con el tiempo.
Nuestro paciente destaca todos los hallazgos tempranos del IJFT tipo II no proliferativo, incluyendo el encanecimiento parafoveal de la retina, los depósitos cristalinos superficiales de la retina, los vasos del ángulo derecho y las telangiectasias parafoveales (Figura 1). La AF resaltó aún más las telangiectasias parafoveales, que demostraron una prominente filtración y tinción de la retina (Figura 2). La OCT demostró espacios cistoides subfoveales característicos (Figura 3). Por último, la autofluorescencia del fondo de ojo mostró un leve aumento de la autofluorescencia foveal consistente con el IJFT tipo II (Figura 4). Afortunadamente, nuestra paciente no mostró signos de enfermedad más avanzada, incluyendo la ausencia de evidencia de hiperplasia del epitelio pigmentario de la retina o SRNV. Inicialmente, el paciente empezó a tomar metacolamida 50 mg bid y demostró una disminución del grosor macular en 1,5 meses de tratamiento (figura 5). A continuación, se le cambió a acetazolamida PO, debido al seguro, y se observó una disminución continua del grosor macular y de los quistes subfoveales durante el año siguiente, a pesar de que sólo toleraba 125 mg bid (figura 5). También hubo una leve mejora no significativa de la agudeza visual hasta 20/50 OD y 20/40 OS en el seguimiento más reciente.
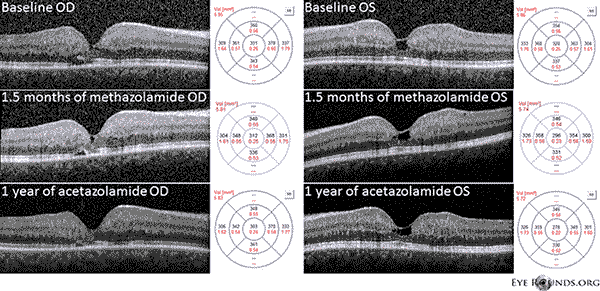
Figura 5: La tomografía de coherencia óptica (OCT) de dominio espectral demuestra espacios subfoveales tipo quiste OU al inicio. El mapa de espesor de la retina se muestra a la derecha (CMT = 331 μm OD, CMT = 320 μm OS). Después de 1,5 meses de metazolamida, hubo una reducción del grosor macular (CMT = 312 μm OD, CMT = 296 μm OS). Tras un año de tratamiento con acetazolamida, se produjo una nueva disminución de los espacios quísticos y del grosor macular (CMT = 303 μm OD, CMT = 278 μm OS). Las imágenes se obtuvieron en el mismo meridiano y se registraron en la visita original.
Diagnóstico diferencial
- Edema macular diabético
- Edema macular pseudofáquico
- agujero lamelar/macular
- Enfermedad de Coats
- Oclusión venosa retiniana oclusión venosa
- retinopatía por radiación
- enfermedad de Eales
- síndrome isquémico ocular
- retinopatía cristalina
- IJFT tipo I y III (ver tabla).
- La enfermedad proliferativa puede confundirse con la neovascularización coroidea de la degeneración macular asociada a la edad.
Tabla: Características de los tres tipos de telangiectasia yuxtafoveolar idiopática
| Tipos de TFGI* |
Epidemiología |
Signos y síntomas |
Tratamiento |
Pronóstico |
|
Tipo I de IJFT |
Predominantemente hombres. Edad media 40 años. |
Capilares de la retina prominentes y visibles con edema macular y depósito de lípidos/exudado. |
La fotocoagulación con láser puede reducir el exudado y estabilizar la visión. |
Variable, la mayoría progresa a 20/70 o peor si no se trata |
|
IJFT tipo II |
Predilección por el género. Edad media 55 años. |
Gris bilateral parafoveal de la retina, depósitos cristalinos superficiales, cavidades cistoides subfoveales, telangiectasias parafoveales (más evidentes en FA), vasos en ángulo recto, hiperplasia del EPR. El SRNV se desarrolla en aproximadamente 1/3 de los pacientes. |
No se conoce ningún tratamiento para el IJFT no proliferativo de tipo II. AntiVEGF intravítreo para el SRNV. |
Variable, 2/3 de los ojos progresarán a 20/70 o peor asociado con hiperplasia del EPR o SRNV. |
|
IJFT tipo III |
Muy rara |
Obliteración capilar perifoveal bilateral, telangiectasia capilar y exudación mínima, asociada a enfermedad sistémica o cerebral. |
Desconocida debido a su rareza |
Variable, mayormente desconocida debido a su rareza |
| *La telangiectasia yuxtafoveal idiopática (TGIF) también se conoce como telangiectasia macular idiopática. Según la clasificación de la telangiectasia macular idiopática, la IJFT tipo I se denomina telangiectasia aneurismática y la IJFT tipo II se denomina telangiectasia perifoveal. Debido a su rareza, la IJFT tipo III se ha omitido de la clasificación de la telangiectasia macular idiopática. | ||||
Epidemiología (IJFT tipo II)
|
Síntomas
|
Signos
|
Tratamiento
|
- Yannuzzi LA, Bardal AM, Freund KB, Chen KJ, Eandi CM, Blodi B. Idiopathic macular telangiectasia. Arch Ophthalmol 2006;124(4):450-60.
- Gass JD, Blodi BA. Telangiectasia retiniana yuxtafoveolar idiopática. Actualización de la clasificación y estudio de seguimiento. Ophthalmology 1993;100(10):1536-46.
- Aung KZ, Wickremasinghe SS, Makeyeva G, Robman L, Guymer RH. Las estimaciones de prevalencia de la telangiectasia macular tipo 2: el Estudio de Cohorte de Colaboración de Melbourne. Retina 2010;30(3):473-8.
- Klein R, Blodi BA, Meuer SM, Myers CE, Chew EY, Klein BE. La prevalencia de la telangiectasia macular tipo 2 en el estudio del ojo Beaver Dam. Am J Ophthalmol 2010;150(1):55-62 e2.
- Watzke RC, Klein ML, Folk JC, Farmer SG, Munsen RS, Champfer RJ, Sletten KR. Telangiectasia retiniana yuxtafoveal a largo plazo. Retina 2005;25(6):727-35.
- Nowilaty SR, Al-Shamsi HN, Al-Khars W. Idiopathic yuxtafoveolar retinal telangiectasis: a current review. Middle East Afr J Ophthalmol 2010;17(3):224-41.
- Cohen SM, Cohen ML, El-Jabali F, Pautler SE. Optical coherence tomography findings in nonproliferative group 2a idiopathic yuxtafoveal retinal telangiectasis. Retina 2007;27(1):59-66.
- Schmitz-Valckenberg S, Fan K, Nugent A, Rubin GS, Peto T, Tufail A, Egan C, Bird AC, Fitzke FW. Correlación del deterioro funcional y las alteraciones morfológicas en pacientes con telangiectasia retiniana yuxtafoveal idiopática del grupo 2A. Arch Ophthalmol 2008;126(3):330-5.
- Wong WT, Forooghian F, Majumdar Z, Bonner RF, Cunningham D, Chew EY. Fundus autofluorescence in type 2 idiopathic macular telangiectasia: correlation with optical coherence tomography and microperimetry. Am J Ophthalmol 2009;148(4):573-83.
- Gass JD. Estudio histopatológico de presuntas telangiectasias parafoveales. Retina 2000;20(2):226-7.
- Tout S, Chan-Ling T, Hollander H, Stone J. The role of Muller cells in the formation of the blood-retinal barrier. Neuroscience 1993;55(1):291-301.
- Newman E, Reichenbach A. The Muller cell: a functional element of the retina. Trends Neurosci 1996;19(8):307-12.
- Powner MB, Gillies MC, Tretiach M, Scott A, Guymer RH, Hageman GS, Fruttiger M. Perifoveal muller cell depletion in a case of macular telangiectasia type 2. Ophthalmology 2010;117(12):2407-16.
- Gass JDM. Atlas estereoscópico de las enfermedades maculares : diagnóstico y tratamiento. 4th ed. St. Louis: Mosby, 1997.
- Roller AB, Folk JC, Patel NM, Boldt HC, Russell SR, Abramoff MD, Mahajan VB. Bevacizumab intravítreo para el tratamiento de la telangiectasia macular idiopática tipo 2 proliferativa y no proliferativa. Retina 2011;31(9):1848-55.
- Mandal S, Venkatesh P, Abbas Z, Vohra R, Garg S. Bevacizumab intravítreo (Avastin) para la neovascularización subretiniana secundaria a la telangiectasia yuxtafoveal idiopática tipo 2A. Graefes Arch Clin Exp Ophthalmol 2007;245(12):1825-9.
- Konstantinidis L, Mantel I, Zografos L, Ambresin A. Intravitreal ranibizumab as primary treatment for neovascular membrane associated with idiopathic juxtafoveal retinal telangiectasia. Graefes Arch Clin Exp Ophthalmol 2009;247(11):1567-9.
- Matsumoto Y, Yuzawa M. Intravitreal bevacizumab therapy for idiopathic macular telangiectasia. Jpn J Ophthalmol 2010;54(4):320-4.
- Kovach JL, Rosenfeld PJ. Bevacizumab (avastin) therapy for idiopathic macular telangiectasia type II. Retina 2009;29(1):27-32.
- Charbel Issa P, Finger RP, Kruse K, Baumuller S, Scholl HP, Holz FG. Ranibizumab mensual para la telangiectasia macular no proliferativa tipo 2: un estudio prospectivo de 12 meses. Am J Ophthalmol 2011;151(5):876-886 e1.
- Chen JJ, Sohn EH, Folk JC, Mahajan VB, Kay CN, Boldt HC, Russell SR. Disminución del grosor macular en la telangiectasia macular no proliferativa tipo 2 con inhibidores orales de la anhidrasa carbónica. Retina IN PRESS; 2014.
- Park DW, Schatz H, McDonald HR, Johnson RN. Fotocoagulación con láser de rejilla para el edema macular en telangiectasias yuxtafoveales bilaterales. Ophthalmology 1997;104(11):1838-46.
- De Lahitte GD, Cohen SY, Gaudric A. Lack of apparent short-term benefit of photodynamic therapy in bilateral, acquired, parafoveal telangiectasis without subretinal neovascularization. Am J Ophthalmol 2004;138(5):892-4.
- Wu L, Evans T, Arévalo JF, Berrocal MH, Rodríguez FJ, Hsu M, Sánchez JG. Efecto a largo plazo de la triamcinolona intravítrea en el estadio no proliferativo de la telangiectasia parafoveal idiopática tipo II. Retina 2008;28(2):314-9.