Muskuloskeletale systemet giver kroppen form og støtte, giver mulighed for bevægelse, beskytter de indre organer, producerer røde blodlegemer i knoglemarven (hæmatopoiese) og lagrer calcium og fosfor i knoglerne. Selv om undersøgelsen af dette system normalt kun er en lille del af den samlede fysiske vurdering, afhænger alt, hvad vi gør, af et intakt bevægeapparat. Hvor omfattende en vurdering du foretager afhænger i høj grad af den enkelte patients problemer og behov.
Før en omfattende muskuloskeletal vurdering, hvis du opdager en muskuloskeletal abnormitet eller afdækker et symptom, der tyder på involvering af muskuloskeletale funktioner. Muskel- og skeletproblemer er almindelige i alle aldersgrupper. Primære problemer kan skyldes medfødte, udviklingsmæssige, infektiøse, neoplastiske, traumatiske eller degenerative sygdomme i selve systemet. Sekundære problemer kan skyldes sygdomme i andre kropssystemer.
Målet med en fuldstændig muskuloskeletal vurdering er at opdage risikofaktorer, potentielle problemer eller muskuloskeletale dysfunktioner tidligt og derefter planlægge passende interventioner, herunder undervisning i sundhedsfremme og sygdomsforebyggelse og gennemførelse af behandlingsforanstaltninger. Ved at gøre dette kan du spille en significant rolle i forebyggelsen af smerter og dysfunktion hos dine patienter.
Udførelse af den muskuloskeletale vurdering
Sundhedsanamnese. Indhentning af en grundig og nøjagtig helbredshistorie er afgørende for din vurdering af det muskuloskeletale system. Efterhånden som interviewet om helbredshistorien skrider frem, skal du præcisere, hvad patienten mener med visse subjektive klager, herunder placering, karakter og symptomers opståen. Kun patienten kan give dig oplysninger om smerte, stivhed, evne til at bevæge sig, og hvordan daglige aktiviteter er blevet påvirket.
Anamnesen giver dig de subjektive data, der skal styre den fysiske undersøgelse. Hvis tiden er et problem, og du ikke er i stand til at foretage en fuldstændig anamnese, skal du foretage en fokuseret anamnese på det motorisk-muskuloskeletale system.

Biografiske data. En gennemgang af de biografiske data kan identificere patienter, der er i risiko for muskuloskeletale problemer. Overvej patientens alder, køn, civilstand, race, etnisk oprindelse og erhverv som mulige risikofaktorer. Kvinder har f.eks. en højere risiko end mænd for osteoporose og reumatoid arthritis (RA); et erhverv, der kræver tunge løft, øger risikoen for skader på muskler, led og støttestrukturer; og risikoen for degenerativ ledsygdom (DJD; osteoarthritis) øges med alderen. Selv en patients adresse kan have significering. For eksempel er borreliose,som har muskuloskeletale følger, endemisk på nordøstkysten fra Massachusetts til Maryland, i de midtvestlige stater Wisconsin og Minnesota og på vestkysten fra det nordlige Californien til Oregon.
Aktuel sundhedstilstand. Begynd din vurdering med spørgsmål om patientens aktuelle sundhedstilstand, da han eller hun er mest interesseret i dette. de vigtigste symptomer at holde øje med, i prioriteret rækkefølge, er smerte,svaghed og stivhed.
Symptomanalyse.
Smerte. Smerter kan skyldes knogle-, muskel- eller ledproblemer. Knoglesmerter er normalt ikke forbundet med bevægelse, medmindre der er tale om et brud, men det er muskelsmerter. Aktuel eller nylig sygdom kan forårsage muskelsmerter. knoglesmerter er dybe, matte og dunkende; muskelsmerter tager form af krampe eller ømhed. Ved RA er ledsmerter og stivhed i leddene værre om morgenen. Ved slidgigt er leddene stive efter hvile, og smerterne er værre sidst på dagen.
Svaghed. Muskelsvaghed i forbindelse med visse sygdomme vandrer fra muskel til muskel eller til grupper af muskler. Hvis man kender symptommønstrene og ved, hvornår de opstår, kan man hjælpe med at identificere den sygdomsproces, der er ansvarlig for svagheden. Det er også nyttigt at identificere svagheden i forbindelse med proximale eller distale muskelgrupper.Proximal svaghed er normalt en myopati;distal svaghed er normalt en neuropati.
Sørg for at spørge patienten, om svagheden forstyrrer hans eller hendes evne til at udføre hverdagsaktiviteter. For eksempel viser proximal svaghed i de øvre ekstremiteter sig ofte som difficultet til at løfte genstande eller kæmme hår. Proximal svaghed i de nedre ekstremiteter viser sig som difficultet med at gå og krydse knæene. Patienter med polymyalgia rheumatica har proximal muskelsvaghed. En distal svaghed i de øvre ekstremiteter viser sig ved difficultet ved påklædning eller ved at dreje et dørhåndtag. Patienter med myasthenia gravis har difficultet med diplopi, synke og tygning sammen med generaliseret muskelsvaghed.
Stivhed. Stivhed er en almindelig muskuloskeletal klage. Det er vigtigt at konstatere, om stivheden er værre på et bestemt tidspunkt af dagen. For eksempel er patienter med RA stive, når de står op, på grund af den periode med ledhvile, der opstår under søvnen.
Balance- og koordinationsproblemer. Problemer med balance og koordination tyder ofte på et neurologisk problem. Disse problemer viser sig ofte som gangproblemer eller difficulteter i udførelsen af aktiviteter i dagligdagen (ADL’er). Patienten kan klage over at falde eller miste balancen eller kan have ataksi – uregelmæssige og ukoordinerede frivillige bevægelser.Gangproblemer er forbundet med cerebellære lidelser, Parkinsons sygdom, multipel sklerose (MS), diskusprolaps, slagtilfælde, Huntingtons chorea, hjernetumor, problemer med det indre øre, medicin og udsættelse for kemiske giftstoffer.
Andre relaterede symptomer. Visse muskuloskeletale sygdomme kan give flere symptomer. For eksempel kan akut reumatisk feber, gigt og autoimmune inflammatoriske sygdomme forårsage feber og ledsmerter. En kvinde med rygsmerter og vaginalt udflåd kan have en gynækologisk sygdom. Smerter i lænden og vægttab tyder på tuberkulose (TB) i rygsøjlen. tarm- og blærefunktion tyder på diskusprolaps. spørg derfor også patienten: “Har du ondt i halsen, feber, ledsmerter, udslæt, vægttab, diarré, følelsesløshed, prikken eller hævelse?”
Sundhedshistorie fra tidligere. Når du har optaget den tidligere sygehistorie, skal du sammenligne den med patientens nuværende muskuloskeletale status eller afdække risikofaktorer, der kan prædisponere patienten for muskuloskeletale lidelser.

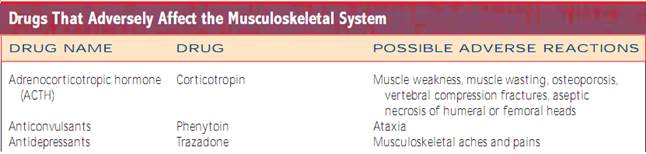
Familiehistorie. Formålet med familieanamnese er at identificere prædisponerende eller forårsagende faktorer for muskuloskeletale problemer.Efter vurdering af den nuværende og tidligere muskuloskeletale sundhedstilstand undersøges eventuelle familiære tendenser til problemer.

Review of Systems (gennemgang af systemer). Gennemgangen af systemer (ROS) giver dig mulighed for at vurdere det muskuloskeletale systems indbyrdes forhold til alle andre systemer. Ofte kan du afdække vigtige fakta, som din patient ikke har nævnt tidligere.

Psychosocial Profile. Den psykosociale profile kan afsløre mønstre i patientens liv, som kan påvirke bevægeapparatet og bringe ham eller hende i risiko for muskel- og skeletbesvær.

Fysisk vurdering. Nu, hvor du har indsamlet de subjektive data, skal du begynde at indsamle de objektive data ved hjælp af den fysiske undersøgelse. Husk alle relevante anamnestiske findinger, mens du fortsætter. Disse findinger vil sammen med dem fra den fysiske undersøgelse fuldende vurderingsbilledet, hvorefter du kan analysere dataene, formulere sygeplejediagnoser og udarbejde en plan for en pleje. Da der kan være tale om et muskel- og skeletproblem, skal du kende den normale muskuloskeletale funktion, før du kan bestemme unormale findinger. Anatomien vil lede din vurdering.
Angangsvinkel. Fysisk vurdering af bevægeapparatet giver data om patientens kropsholdning, gangart, cerebellarfunktion og knoglestruktur,muskelstyrke, ledbevægelighed og evne til at udføre ADL’er. Du skal bruge inspektion, palpation og percussion til at vurdere bevægeapparatet. Du skal gå systematisk til værks, idet du arbejder fra top til tå og sammenligner den ene side med den anden. Inspicer og palpér hvert enkelt led og muskel; vurder derefter bevægelsesomfanget (ROM) og test muskelstyrken. Udfør inspektion og palpation samtidig under denne vurdering.
Udførelse af en generel undersøgelse. Før du undersøger specifiske områder, skal du scanne patienten fra top til tå for at se på det generelle udseende og tegn på muskuloskeletale problemer. For eksempel:
- Opnå patientens vitale tegn. Forhøjninger i temperaturen er forbundet med borrelia, RA og infektioner som osteomyelitis.
- Vær opmærksom på tegn på smerte eller ubehag, når patienten udfører ROM. Hvis der er tegn eller symptomer på smerte ved bevægelse, skal du aldrig tvinge et led.
Udførelse af en fysisk vurdering fra hoved til tå. Se nu efter ændringer i alle systemer, der kan signalere et muskel- og skeletproblem.

Udførelse af en fysisk vurdering af muskel- og skeletapparatet. Nu, hvor du har gennemført en scanning fra hoved til tå, skal du fokusere på undersøgelsens specifikker. Gå frem i denne rækkefølge:
- Vurder kropsholdning, gang og cerebellar funktion.
- Måler lemmer.
- Vurder leddene og test ledbevægelser.
- Vurder muskelstyrke og ROM.
- Udfør om nødvendigt yderligere test for at vurdere problemer med håndled, rygsøjle, hofte og knæ.
Vurdering af holdning, gang og cerebellær funktion.
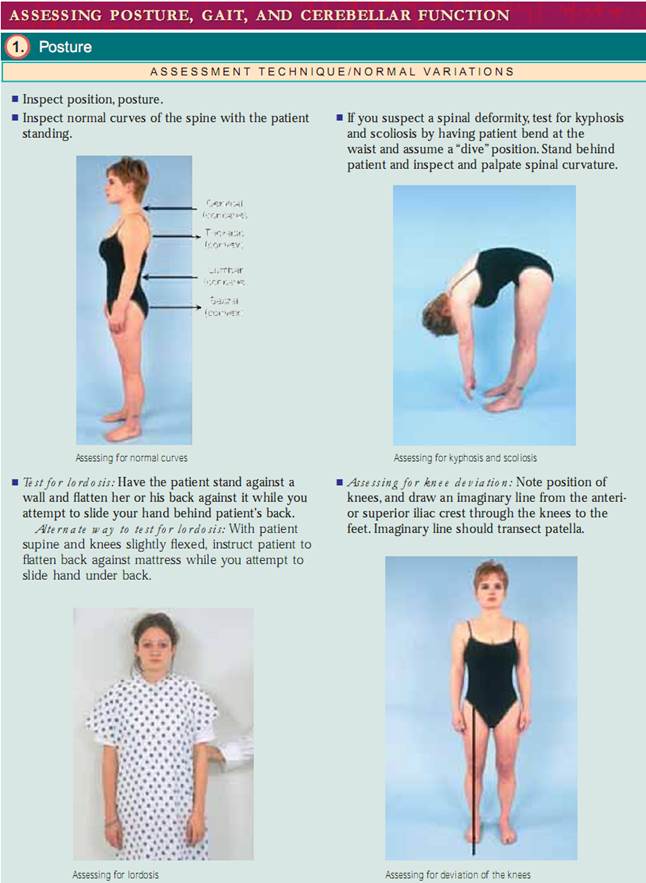
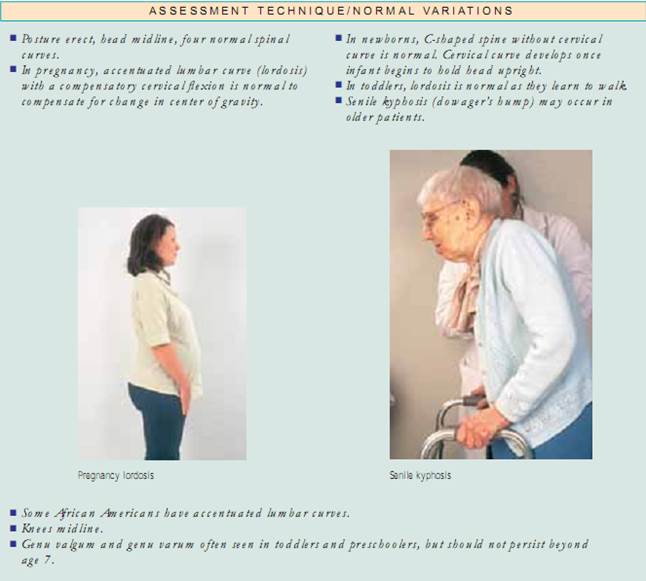
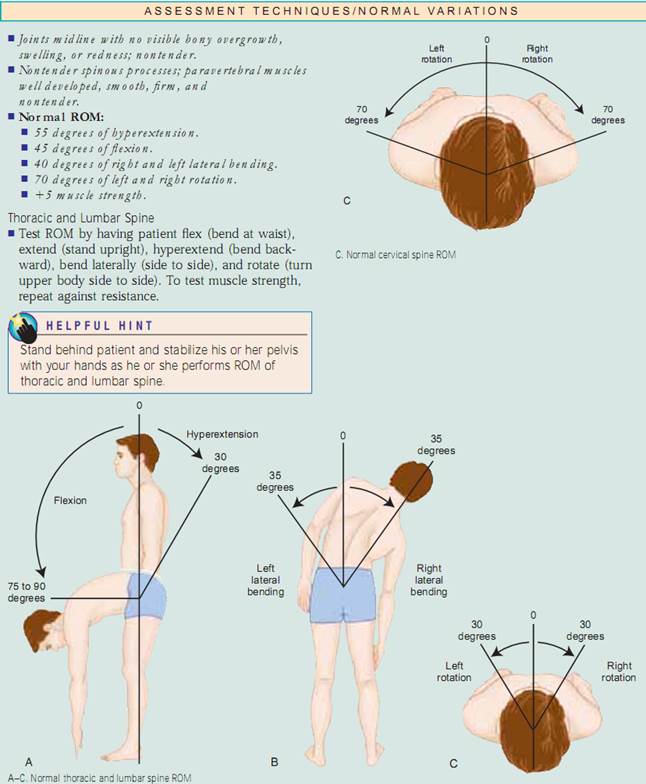
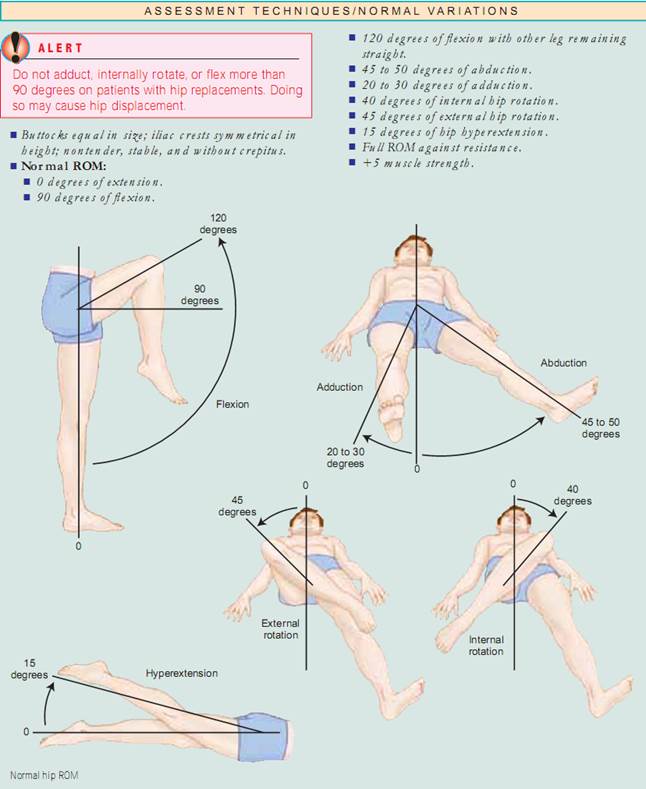
Holdning. Begynd med at vurdere din patients kropsholdning, eller hans eller hendes position i forhold til det ydre miljø. Holdningen skal være oprejst, med hovedet i midterlinjen, og rygsøjlen vurderes bedst, når patienten står. Inspicér forfra, bagfra og fra siden, se efter, om rygsøjlen er i balance, og læg mærke til symmetri af skuldre, skulderblad og bækkenkamme. Voksne har fire normale krumninger. De cervikale og lumbale kurver er konkave, og de thorakale og sakrale kurver er konvekse. ved vurdering af deformiteter i rygsøjlens krumning er det vigtigt at afgøre, om deformationen er af strukturel eller funktionel (postural) karakter. For at vurdere om der er tale om kyfose og skoliose skal man lade patienten bøje sig fremad fra taljen med armene afslappede og hængende, og derefter stille sig bag patienten for at undersøge om der er krumninger. krumningerne forsvinder ved funktionel kyfose og skoliose, men forbliver i den strukturelle form. For at vurdere lordose skal du få patienten til at stå mod en væg og flade sin ryg mod væggen. Hvis du frit kan føre din hånd gennem lændekurven, har patienten strukturel lordose. En alternativ metode er at lade patienten ligge på ryggen med knæene let fleksiverede og forsøge at flatte sin lændekurve. Hvis hun eller han kan det, er lordosen funktionel. Lad dernæst patienten stå oprejst med samlede fødder og noter knæenes stilling. Er knæene i midterlinjen? Tegn en imaginær linje fra den forreste øverste iliakalkam til fødderne. Normalt skal denne linje gå gennem knæskallen. Bemærk, hvis patella afviger væk fra midterlinjen. normalt skal knæene være mindre end 2,5 cm fra hinanden og de mediale malleoli (ankelknogler) mindre end 3 cm fra hinanden.
Gait. Herefter skal du vurdere din patients gangart.Vær særlig opmærksom på støttebasis (afstanden mellem fødderne) og skridtlængde (afstanden mellem hvert skridt). Er der en bred støtteflade? Den gennemsnitlige støtteflade for en voksen er ca. 2 til 4 tommer, og den gennemsnitlige skridtlængde for en voksen er ca. 12 til 14 tommer. Skridtlængden afhænger til dels af benlængden, så jo længere benene er, jo større er skridtlængden.
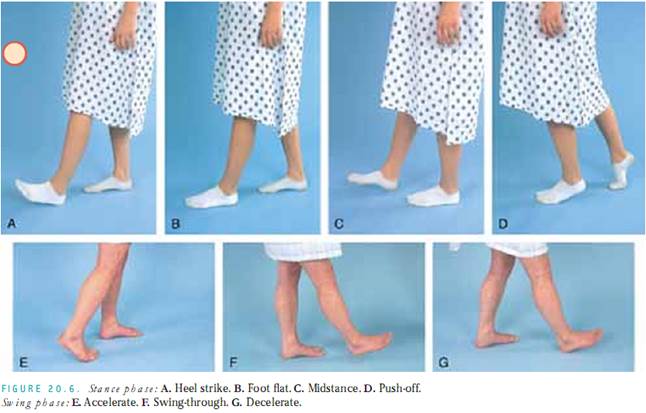
Vær også opmærksom på faserne i gangen – stand og sving. Standfasen består af fire komponenter: hælanslag, fod flat,midstance og push-off. Under midstance skifter vægten til at bære den fulde kropsvægt. Svingfasen har tre komponenter: acceleration, sving gennem og deceleration. Figur 20.6 illustrerer de to faser og deres komponenter. Hvis du ikke opdager et gangproblem, skal du kortlægge “fasekonforme”. Hvis du opdager et problem, skal du forsøge at identificere den specifikke del af gangen, der er unormal. f.eks. kan en person med venstresidig svaghed efter et slagtilfælde have problemer med accelerationsdelen af svingfasen og den midterste del af standfasen. Fortsæt med at observere patientens gang og læg mærke til kropsholdning og kadence, mens han eller hun går. spørg dig selv: Spørg: Svinger armene i opposition? Er der tåspidser indad eller udad? Er bevægelserne glatte og koordinerede?
Cerebellær funktion. Vurder nu cerebellarfunktionen, herunder balance, koordination og nøjagtighed af bevægelser.
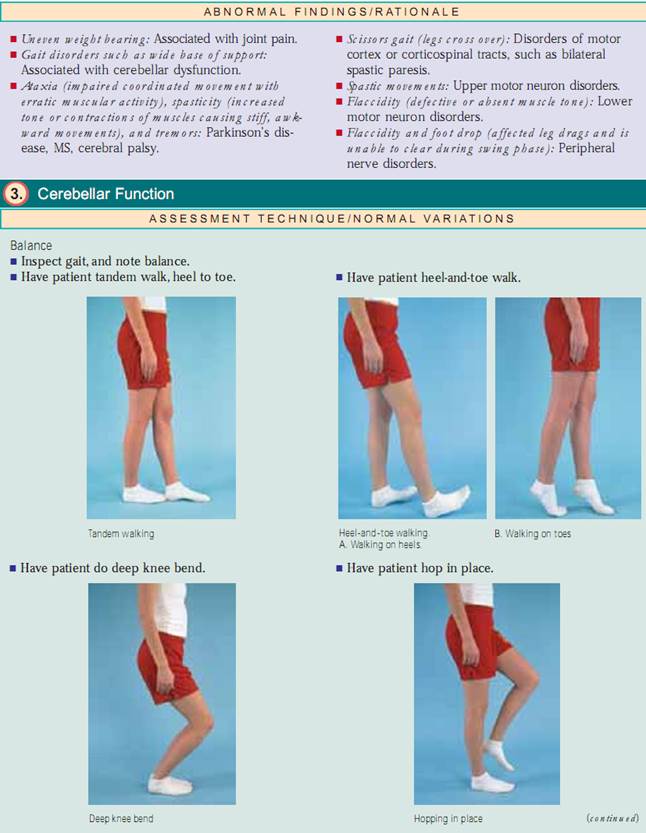
Balance. For at vurdere balancen skal du se på din patients gangart. Hvis han eller hun har et gangproblem,vil du ikke kunne gå videre. Hvis der ikke er nogen gangproblemer, skal du lade patienten gå tandemgang (fra hæl til tå), gå fra hæl til tå, hoppe på stedet, lave en dyb knæbøjning og udføre Romberg-testen.For at udføre Romberg-testen skal du lade patienten stå med samlede fødder og åbne øjne; lad ham eller hende derefter lukke øjnene. Hvis cerebellarfunktionen er intakt, vil han eller hun være i stand til at holde balancen med minimal svajning med lukkede øjne (negativ Romberg-test). Husk, at balanceproblemer også kan forekomme ved lidelser i det indre øre.
Koordination. Dernæst skal koordinationen vurderes. Bemærk patientens dominerende side. normalt er denne side mere koordineret. for at teste koordinationen af de øvre ekstremiteter skal patienten udføre hurtige vekslende bevægelser (RAM’er) ved at klappe på låret med den ene hånd, skiftevis i supineret og proneret håndstilling. få hende eller ham til at udføre finger-tommelfinger-opposition for yderligere at teste håndkoordinationen. For at teste koordinationen af de nedre ekstremiteter skal patienten udføre rytmisk tåspidsning og derefter lade hælen på den ene fod løbe ned langs skinnebenet på det modsatte ben. Husk at teste hver side for sig og sammenligne findinger.
Bevægelsernes nøjagtighed. Punkt-til-punkt-lokalisering bruges til at vurdere bevægelsers nøjagtighed. Lad patienten røre sin finger mod næsen med øjnene åbne og derefter lukkede. eller lad ham eller hende røre din finger i forskellige positioner.



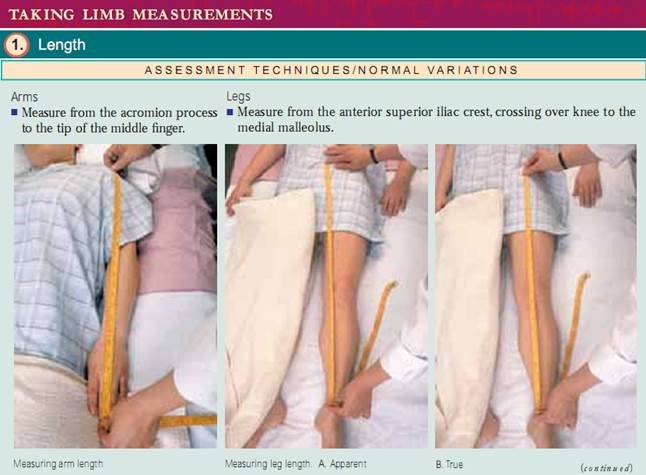
Måling af lemmer. Måling af lemmer omfatter både længde og omkreds. armlængder måles fra acromionprocessen til spidsen af den midterste finger. benlængder måles fra anterior superior iliac crest, der krydser over knæet, til medial malleolus. dette kaldes den sande benlængde. En tilsyneladende benlængde måles fra et ikke-fikseret punkt, navlen, til den mediale malleolus.
En ægte benlængdeforskel skyldes ulighed i knoglelængde, mens en tilsyneladende benlængdeforskel kan skyldes en bækkenhældning eller flexiondeformitet i hoften. Diskrepans mellem højre og venstre bør ikke overstige mere end 1 cm. Det er indlysende, at en benlængdeforskel normalt resulterer i kliniske problemer såsom gangforstyrrelser eller smerter i hofte eller ryg.
Lemmernes omkreds reflekterer den faktiske muskelstørrelse eller muskelmasse. Mål omkredsen på underarme, overarme, lår og lægge. læg mærke til patientens dominerende side,som normalt kan være op til 1 cm større end hendes eller hans ikke-dominante side. For at sikre en nøjagtig måling af omkredsen skal man bestemme midtpunktet på den ekstremitet, der vurderes. Hvis du f.eks. skal måle overarmens omkreds, skal du måle afstanden fra acromionprocessen til olecranonprocessen og bruge midtpunktet til at bestemme omkredsen; gør derefter det samme for den modsatte arm.
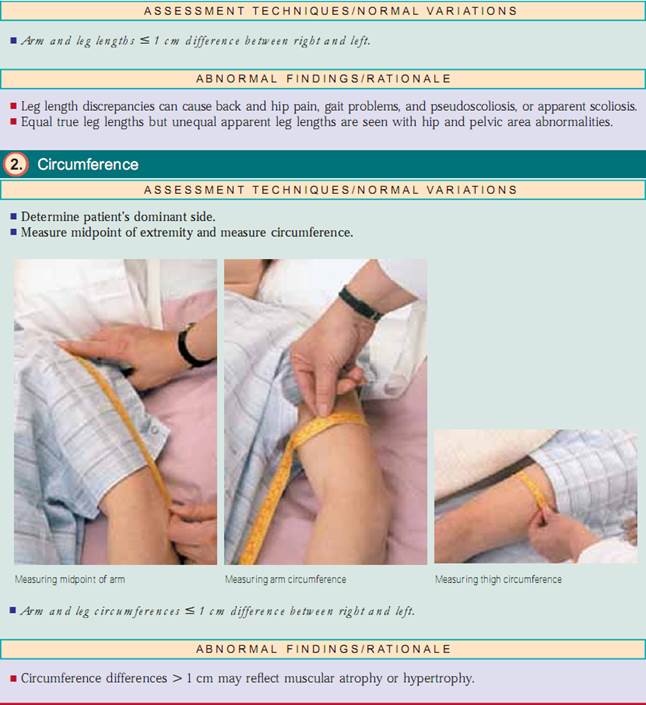
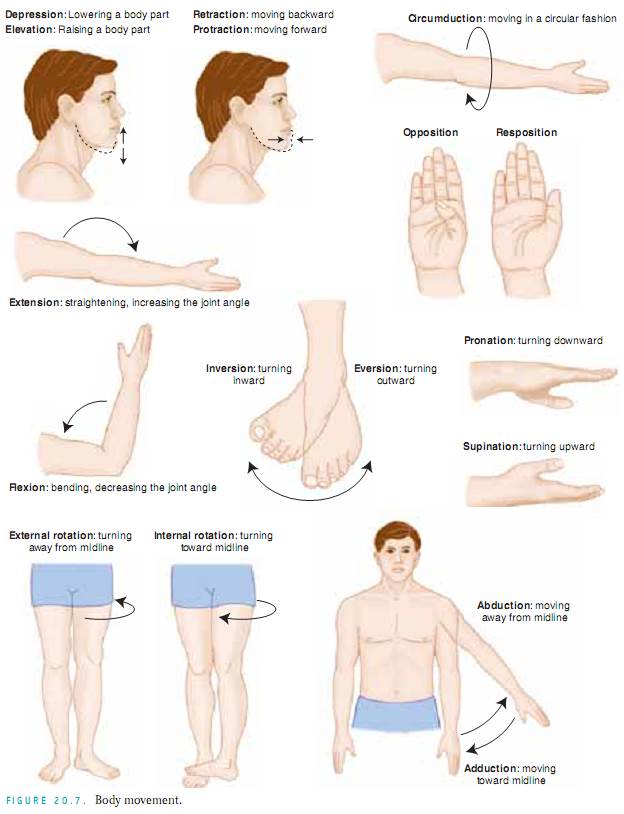
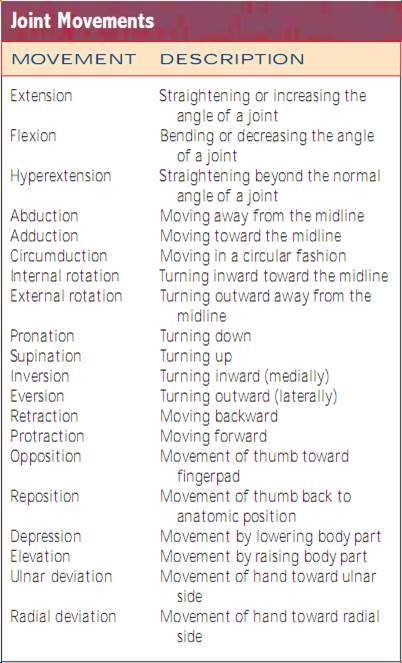
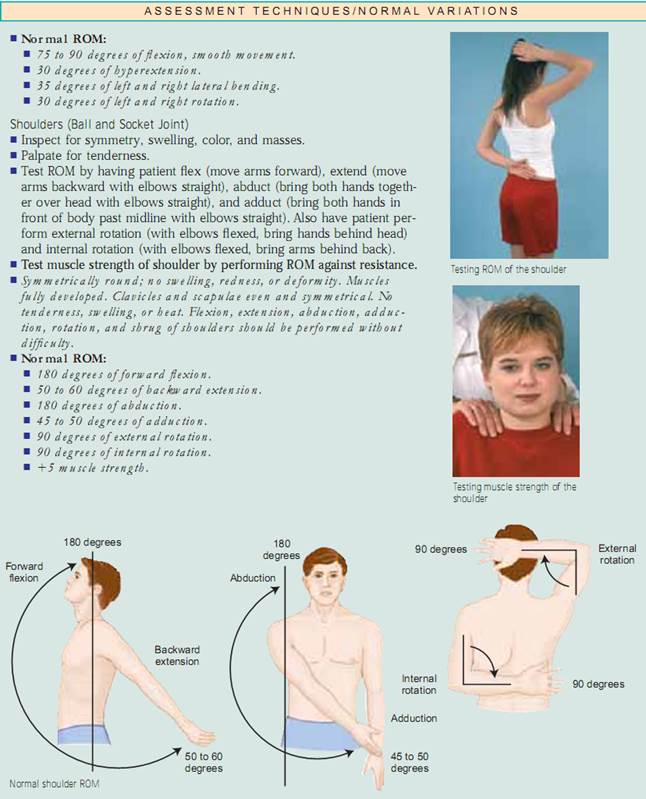
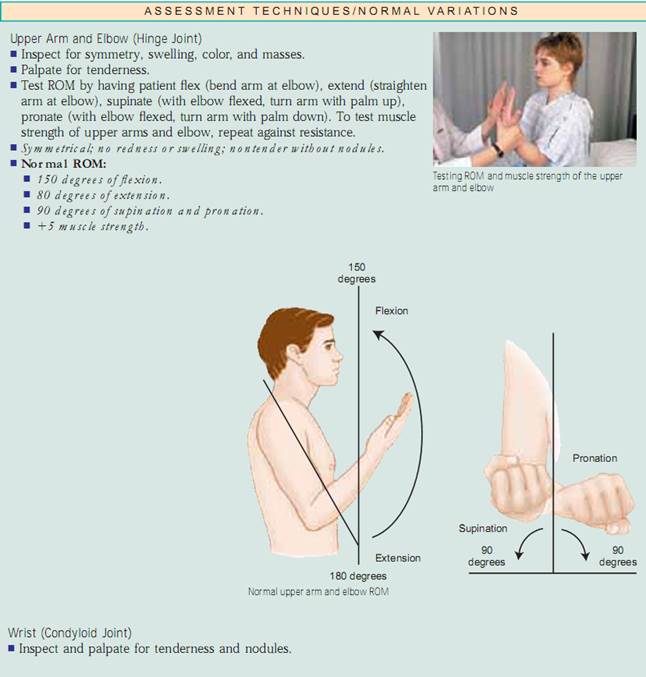
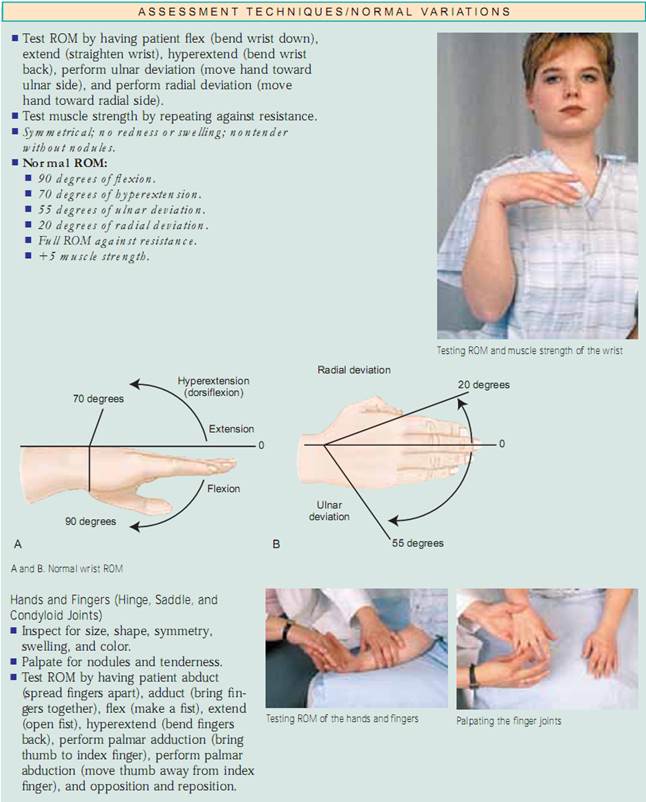
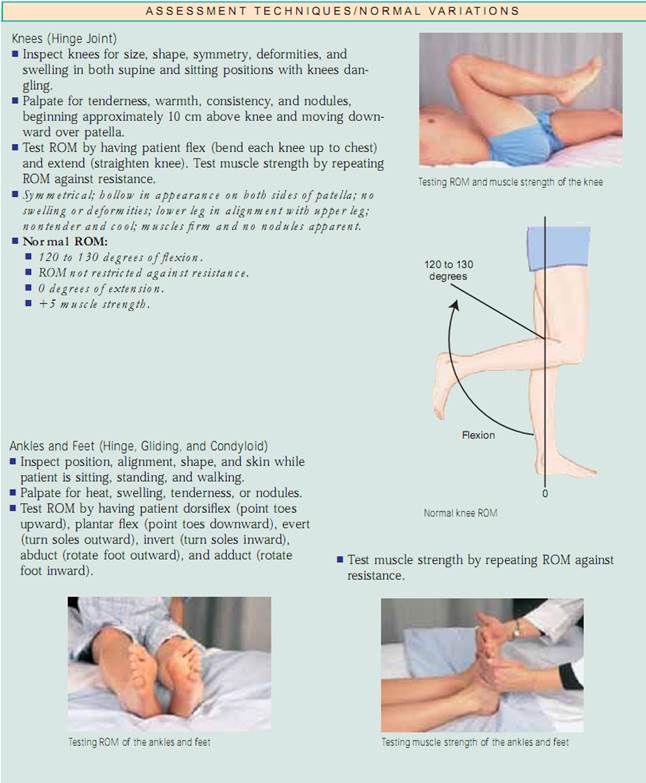
Vurdering af led og muskler. Inspicer størrelse, form, farve og symmetri af hvert enkelt led og bemærk masser, deformiteter og muskelatrofi. sammenlign muskel- og led findinger bilateralt og palpér for ødem, varme, ømhed, smerte, smerte, knuder, crepitus og stabilitet. Test aktiv ROM (hvor patienten udfører bevægelsen) og passiv ROM (hvor du sætter leddet igennem ROM) af leddet (fig. 20.7). Ændringer i ledbrusk, ardannelse i ledkapslen og muskelkontrakturer begrænser alle bevægelsen. Det er vigtigt at bestemme de bevægelsestyper, som patienten ikke længere kan udføre, især ADL’erne.
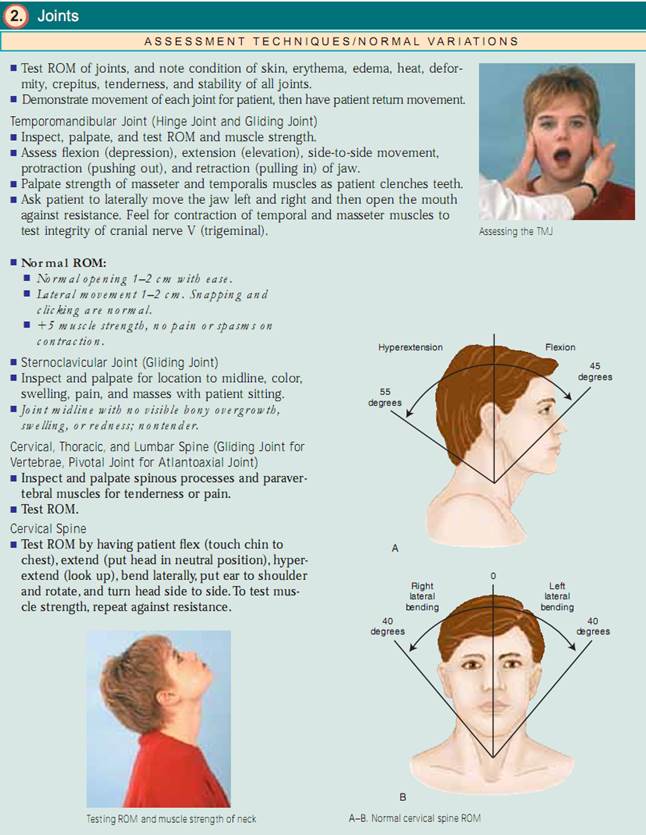
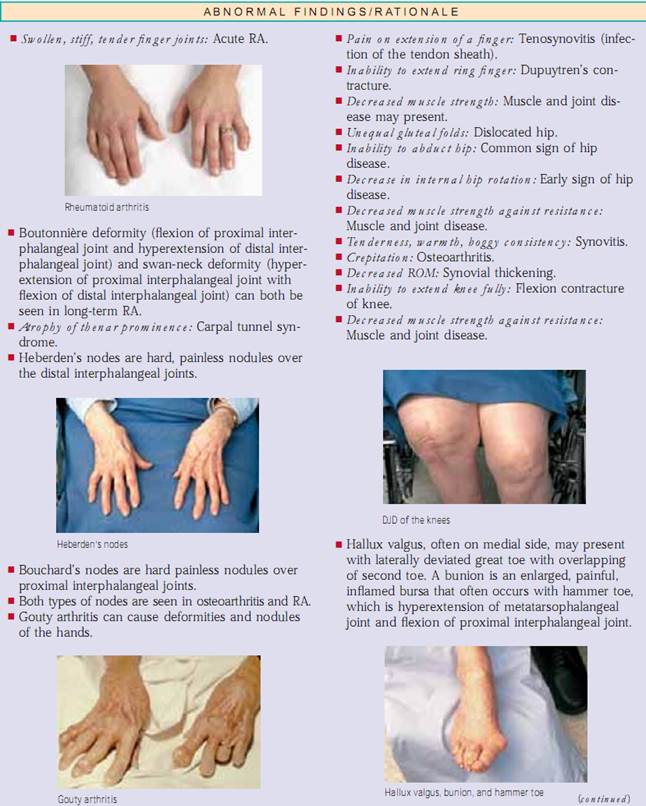
Leddet klikker eller crepitus kan forekomme normalt nogle gange eller kan være forbundet med dislokationer af overarmsknoglen, problemer med det temporomandibulære led (TMJ), forskydning af biceps-senen fra sin rille, beskadigede knæ eller DJD.
Ledsdeformitet kan skyldes en medfødt misdannelse eller en kronisk tilstand. Hos enhver patient med en deformitet skal du stille følgende spørgsmål:
- Hvornår bemærkede du first deformationen?
- Er deformationen opstået pludseligt?
- Er den opstået som følge af et traume?
- Har deformationen ændret sig over tid?
- Har den påvirket dit bevægelsesområde?
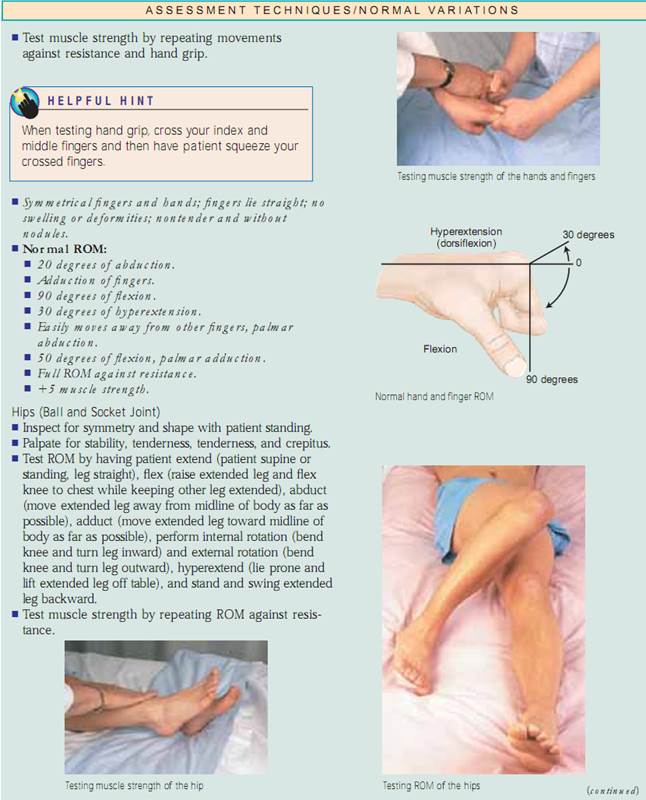
Test muskelstyrke ved at bede patienten om at føre hvert led gennem ROM, mens du yder modstand mod den del, der bevæges.Hvis patienten ikke er i stand til at bevæge delen mod modstand, skal du bede ham eller hende om at udføre ROM’en mod tyngdekraften. Hvis dette ikke kan lade sig gøre, skal du forsøge at føre musklen passivt gennem ROM. Hvis dette ikke er muligt (på grund af en kontraktur), skal du palpere musklen, mens patienten forsøger at bevæge den.Dokumenter muskelstyrken som vist i boksen med titlen Rating Scale for Muscle Strength.

Begynd din vurdering ved at inspicere og palpere musklerne i de øvre og nedre ekstremiteter.Vurder muskeltonus og -masse i både afslappet og kontraheret tilstand, og vurder derefter hvert led og test muskelstyrken, mens patienten udfører ROM.
Tilbudt test. Du kan udføre følgende yderligere test for at vurdere problemer med håndled, rygsøjle, hofte og knæ.
Test for håndledsproblemer.
Phalen’s Test. Få patienten til at flekke hænderne baglæns i en 90-graders vinkel og holde denne stilling i ca. 1 minut (Fig. 20.8). Hvis patienten klager over følelsesløshed eller prikken et sted fra tommelfingeren til ring fingeren, er testen positiv for karpaltunnelsyndrom.
Tinel’s Test. Percuss let over medianusnerven, der er placeret på den indre side af håndleddet (fig. 20.9). Hvis følelsesløshed og prikken opstår på håndleddets palmaraspekt og strækker sig fra tommelfingeren til den anden finger, er testen positiv for karpaltunnelsyndrom.



Test for armproblemer.
Pronator-drift. Udfør denne test, hvis du konstaterer muskelsvaghed i armene. Lad patienten stå med strakte arme, hænderne supinerede og øjnene åbne og derefter lukkede i mindst 20 til 30 sekunder (Fig. 20.10). kontrollér for nedadgående drift og pronation af arme og hænder. Pronation og drift af den ene arm kaldes pronatordrift og kan være tegn på en let hemiparese. Flexion af fingerne og albuen kan ledsage pronator-drift. en lateral og opadgående drift kan også forekomme hos patienter med tab af positionssans. Hvis din patient er i stand til at holde armene strakte uden drift, skal du forsigtigt banke nedad på armene. Hvis hun eller han har normal muskelstyrke, koordination og positionssans, vil armene vende tilbage til den vandrette position. En svag arm forskydes let og vender ikke tilbage til den vandrette stilling.
Du kan også vurdere drift og svaghed ved at lade patienten holde armene over hovedet i 20 til 30 sekunder.Prøv derefter at tvinge armene ned til siderne, mens patienten gør modstand.Drift eller svaghed kan indikere en hemiparese.

Test for rygproblemer.
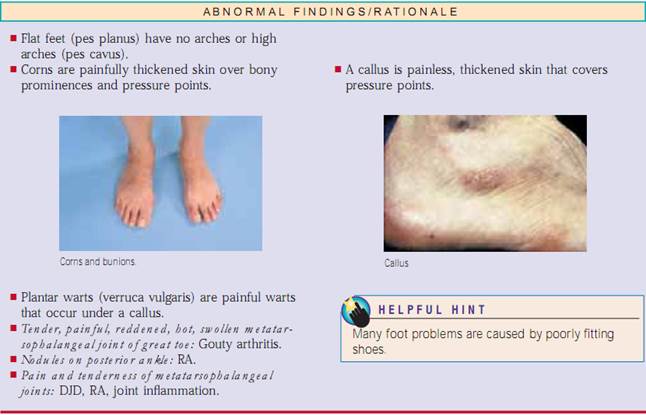
Straight Leg Raising (Lasègue’s Test). Udfør denne test, når patienten klager over lændesmerter, der stråler ned i benet (iskias). Denne test tjekker for en hernieret nucleus pulposus.Bed patienten om at ligge flat og hæve det berørte ben til smertepunktet (Fig.20.11).Smerter og iskias, der intensiveres ved dorsiflexion af foden, er et positivt tegn på en diskusprolaps.
Test for hofteproblemer.
Thomas-test. Denne test vurderer for hofte flexurekontrakturer, der skjules af overdreven lordose i lænden. Lad patienten ligge på ryggen med begge ben strakt og flekser derefter det ene ben til brystet (fig. 20.12.12). testen er positiv, hvis det modsatte ben hæver sig fra bordet. Gentag den samme manøvre på den modsatte side.

Trendelenburg-test. Denne test bruges til at vurdere, om hoften er forskubbet og gluteus medius-musklen er stærk. Få patienten til at stå oprejst og tjekke iliac crest – den skal være vandret. Lad patienten derefter stå på en fod og kontrollere igen. Hvis hoftekammen forbliver vandret eller falder på den side, der er modsat det vægtbærende ben, er gluteus medius-musklen svag, eller leddet er ikke stabilt, og der kan være tale om en hofteløsning på den vægtbærende side.
Test for knæproblemer. Udfør en af de følgende to test, hvis du har konstateret hævelse sekundært til fluderansamling eller blødt vævsskade.
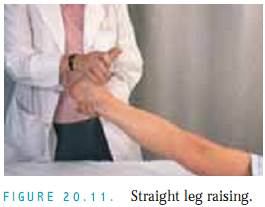
Bulgetest. Udfør denne test, hvis du har mistanke om små mængder fluder.Med patienten liggende på ryggen skal du stryge den mediale side af knæet opad flere gange for at flytte fluderne.Tryk derefter på den laterale side af knæet, og undersøg, om der opstår en udbuling på den mediale side (Fig.20.13).
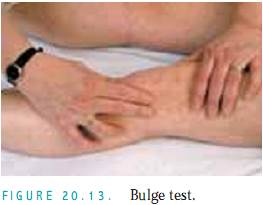
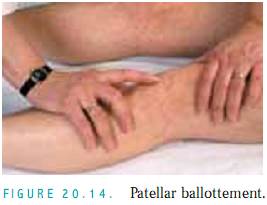
Patellar Ballottement. Udfør denne test, hvis du har mistanke om store mængder fluder. Med patienten liggende på ryggen trykker du firmt med venstre tommelfinger og pegefinger finger på hver side af patella (Fig. 20.14). Dette fortrænger flyd ind i den suprapatellære bursa mellem femur og patella. Derefter bankes der forsigtigt på knæskallen. Hvis der er fluder til stede, vil patellaen hoppe tilbage mod din finger (floating kneecap).
Lachman Test. Hvis din patient klager over, at hans eller hendes knæ giver efter eller bukker, skal du teste den anteriore, posteriore, mediale og laterale stabilitet. For at teste den mediale og laterale stabilitet skal du bede patienten strække knæet og forsøge at abducere og adducere det. normalt bør der ikke forekomme nogen bevægelse, hvis knæet er stabilt. For at vurdere det anteriore og posteriore plan skal patienten flekse knæet mindst 30 grader. Stabiliser og tag fat i benet under patella, og forsøg at bevæge det fremad og tilbage. Hvis leddet er stabilt, bør der ikke forekomme nogen bevægelse (fig. 20.15). en anden lignende test for stabilitet af det forreste korsbånd (ACL) og det bageste korsbånd (PCL) er skuffetesten. med patientens knæ flekset i en 90-graders vinkel udøves et anteriort og posteriort tryk mod tibia, og der mærkes efter for bevægelse.Bevægelse af tibia er et positivt træktegn, hvilket indikerer en ACL- eller PCL-revne.

For at teste stabiliteten af det kollaterale ligament skal patienten ligge på ryggen med knæet let flekset.Placer din hånd ved fibulahovedet og påfør pres medialt; vend derefter om og påfør pres lateralt. Hvis leddet er ustabilt, vil der opstå bevægelse og skabe en palpabel medial eller lateral åbning i leddet.
Udfør en af følgende test, hvis din patient klager over klik eller knælåsning, og du har mistanke om en revet menisk.
McMurray’s Test. For at udføre McMurray’s test skal du placere patienten på ryggen med knæet fuldt bøjet (fig. 20.16). Placer den ene hånd på hælen og den anden på knæet, og roter forsigtigt foden indvendigt og udvendigt, mens du bringer benet i fuld ekstension. testen er positiv, hvis der opstår hørbare eller palpable klik, eller knæet låser sig.

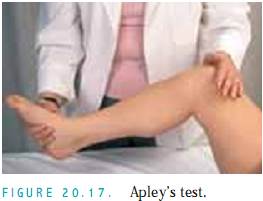
Apleys test. Placer patienten på ryggen med knæet flekset i 90 grader (fig. 20.17). læg den ene hånd på hælen og den anden hånd på knæet. læg pres på med begge hænder, og roter forsigtigt foden. Testen er positiv, hvis der opstår hørbare eller palpable klik.

SUMMARY
- Dette kapitel har lært dig, hvordan du foretager en grundig muskuloskeletal vurdering, herunder en sygehistorie og en fysisk undersøgelse.
- Hvor du påbegynder vurderingen, skal du have en forståelse af bevægeapparatets anatomi, herunder leddenes ROM’er.
- Da bevægeapparatet har stor betydning for en persons velbefindende og funktionsevne, skal du begynde med at optage en detaljeret helbredshistorie.
- Den fysiske undersøgelse af bevægeapparatet anvender inspektion, palpation og percussion. Undersøgelsen omfatter vurdering af gang, kropsholdning, cerebellar funktion, måling af lemmer, led og muskler.
- Når du har afsluttet din vurdering, skal du analysere dine findinger, identificere aktuelle og potentielle sundhedsproblemer og skrive sygeplejediagnoser og en plejeplan.