Khan MJ, Castle PE, Lorincz AT, et al. Den förhöjda 10-årsrisken för precancer och cancer i livmoderhalsen hos kvinnor med humant papillomvirus (HPV) typ 16 eller 18 och den möjliga nyttan av typspecifika HPV-tester i klinisk praxis. J Natl Cancer Inst. 2005;97:1072-1079.
HPV-screening som skiljer typerna 16 och 18 från andra onkogena (högrisk) HPV-typer identifierar kvinnor som löper störst risk att drabbas av CIN 2/3+ och kan möjliggöra mindre aggressiv behandling av kvinnor med andra högrisk HPV-infektioner.
Lösningen på dilemmat att behöva vänta 6 till 12 månader för att upprepa Pap- och HPV-tester för kvinnor med normal cytologi men positivt HPV-test innan man bestämmer behovet av kolposkopi kan lösas genom typspecifik HPV-testning. Den 10-åriga kumulativa incidensen av CIN 3 och livmoderhalscancer (CIN 3+) hos 20 810 kvinnor som testades en gång för HPV vid inskrivningen var endast 0,8 % hos de kvinnor som testades negativt för högrisk-HPV med Hybrid Capture 2. Däremot utvecklades CIN 3+ hos 17 % av de HPV-16-positiva kvinnorna och 14 % av de HPV-18-positiva kvinnorna inom 10 år.
Kvinnor som var positiva för andra högrisktyper av HPV, men negativa för HPV 16 och 18, hade mycket mindre risk: endast 3 % utvecklade CIN 3+.
När man stratifierade efter ålder för att begränsa analysen till kvinnor som var 30 år och äldre var den kumulativa incidensen av CIN 3+ 20 % hos HPV-16-positiva kvinnor och 15 % hos HPV-18-positiva kvinnor (FIGUR 1). Jämför dessa resultat med det 10-åriga prediktiva värdet på 11 % för en LSIL Pap för samma nivå av cervikal neoplasi. Med andra ord är det nästan dubbelt så sannolikt att ett enda positivt HPV 16- eller 18-test identifierar kvinnor med hög risk för CIN 3+ som ett LSIL Pap-resultat, över tid.
FIGUR 1 Positivt HPV 16 eller 18 kopplat till 14-17 % incidens av CIN3+
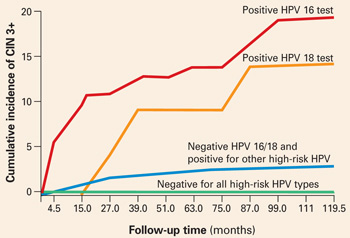
Den kumulativa incidensen av CIN 3+ under en tioårsperiod, som en funktion av ett enda HPV-testresultat vid inskrivning. Kvinnor som var positiva för HPV 16 eller 18 hade en mycket högre incidens av CIN 3+, jämfört med kvinnor som var negativa för HPV 16 och 18 men positiva för andra högrisk-HPV-typer med Hybrid Capture 2, eller negativa för alla högrisk-HPV-typer. Anpassat från Khan et al.
Följning enligt risk
Dessa resultat stöder en uppföljningsstrategi som skulle möjliggöra riskstratifiering av HPV-infekterade kvinnor för vilka det optimala intervallet för upprepad screening har varit oklart.
- Kvinnor som är positiva för HPV 16 eller 18 motiverar remittering till kolposkopi, eftersom de bär majoriteten av risken från ett positivt HPV-test med hög risk.
- Kvinnor som endast är positiva för andra högrisktyper kan lugnas i fråga om säkerheten med ett 12-månadersintervall utan kolposkopi, och hänvisas till kolposkopi endast om den upprepade Pap-undersökningen visar sämre resultat än atypiska skivepitelceller av obestämd betydelse (ASC-US) eller om HPV-testet återigen är positivt (FIGUR 2).
FIGUR 2 Typspecifik testning i klinisk praxis
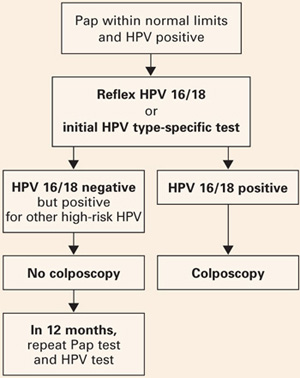
Föreslagen hantering av kvinnor i åldern 30 år eller äldre, som screenas samtidigt med både Pap-test och HPV-test, med typning för HPV 16/18. Anpassat från Khan et al.
2 typspecifika test i pipeline
För närvarande är det enda FDA-godkända testet för kombinerad screening av kvinnor i åldern 30 år och äldre Hybrid Capture 2 High-risk HPV-testet, som testar för en panel av de 13 vanligaste HPV-typerna som är kända för att orsaka livmoderhalscancer, men inte rapporterar om enskilda typer.
Men 2 typspecifika HPV-tester kan komma att bli tillgängliga 2006, vilket skulle göra det möjligt för kliniker att följa denna strategi.
Digene är nästan redo att lansera ett 16, 18, 45 typspecifikt ”reflex”-test (till en positiv Hybrid Capture 2 HPV-panel), och Roche förbereder sig för att få sitt typspecifika Linear Array HPV-test godkänt.
2 Bättre hantering av positiva screeningtest
Nytt praktikbulletin om hantering av onormala test
ACOG Practice Bulletin, nummer 66. Hantering av onormal cervikal cytologi och histologi. Washington, DC: American College of Obstetricians and Gynecologists; September 2005.
Den nya Practice Bulletin som publicerades i september förra året speglar i de flesta avseenden de senaste riktlinjerna från American Society for Colposcopy and Cervical Pathology (ASCCP) Consensus guidelines.1
Nyckelpunkter
- ASC-US kan hanteras genom att man hänvisar till omedelbar kolposkopi, genom att man gör en ny Pap-undersökning eller genom att man gör HPV-test. ”Reflex HPV-testning” när ASC-US härrör från vätskebaserad cytologi har dock fördelar. (Det uppskattas att en stor majoritet av ASC-US nu hanteras genom HPV-testning.)
- Den initiala hanteringen av alla andra Pap-avvikelser sker genom omedelbar remiss till kolposkopi, dvs. fyndet av atypiska skivepitelceller kan inte utesluta höggradiga (ASC-H), atypiska körtelceller (AGC), LSIL och höggradiga intraepiteliala lesioner (HSIL).
- Hantering av ASC-US och LSIL i tonåren och efter menopausen: ACOG tillhandahåller en alternativ strategi för ungdomar med antingen ASC-US eller LSIL cytologi, som kan få antingen upprepad cytologi vid 6 och 12 månader eller ett enda HPV-test vid 12 månader. ACOG särskiljer inte postmenopausala kvinnor med antingen ASC-US eller LSIL som ”speciella situationer” med ytterligare behandlingsstrategier.
- CIN 2/3 bör vanligtvis behandlas, säger båda riktlinjerna. Det enda undantaget är ungdomar med CIN 2, som kan följas med upprepad cytologi och kolposkopi efter 4-6 månader om hon anses pålitlig för uppföljning, kolposkopin är adekvat och den endocervikala provtagningen är negativ.
- HPV-positiva ASC-US, ASC-H eller LSIL och antingen CIN 1 eller normala kolposkopifynd bör följas upp med upprepad Pap vid 6 och 12 månader, eller ett enda HPV-test vid 12 månader, med hänvisning till kolposkopi om antingen Pap-resultaten visar ASC-US eller en mer avancerad abnormitet eller HPV-testet är positivt.
- Däremot krävs ett excisionsförfarande vid normala fynd eller en otillfredsställande kolposkopi hos icke gravida kvinnor som remitterats för atypiska körtelceller ”gynna neoplasi” (AGC-H), eller adenokarcinom in situ (AIS), eller upprepade atypiska körtelceller ”ej specificerat på annat sätt” (AGC-NOS), eller HSIL. Det enda undantaget är en tonåring med HSIL-cytologi och en tillfredsställande och normal kolposkopi och biopsi, som kan följas noga.
- Kvinnor som behandlats för CIN 2/3 kan efter behandlingen följas upp genom cytologiscreening med 6 månaders mellanrum 3 eller 4 gånger eller genom ett enstaka HPV-test vid 6 månader, innan man återgår till årlig screening. Varje upprepad onormal Pap vid tröskelvärdet ASC-US eller mer avancerad abnormitet eller ett positivt HPV-test kräver kolposkopisk utvärdering.