Prevedere la durata di un caso chirurgico è un po’ come prevedere la durata di una competizione sportiva. Per esempio, anche se si può conoscere la durata media di una partita di basket professionale, è impossibile sapere, al minuto, quanto durerà la prossima partita. E proprio come una partita di basket che è in parità dopo 48 minuti, un caso chirurgico può andare ai supplementari se risultati inaspettati costringono a cambiare la procedura chirurgica che richiede più tempo.
D’altra parte, la durata di un caso chirurgico può essere più breve del solito. Questo può accadere se l’emorragia è insolitamente leggera, o quando tutte le attrezzature necessarie, le forniture e l’attività umana sono perfettamente sincronizzate, quindi non si verificano tempi morti durante l’operazione. Continuando con l’analogia sportiva, questo potrebbe essere paragonato agli arbitri che non chiamano nessun fallo e gli allenatori che non chiedono time out per allungare la partita.
La natura casuale della durata del caso
I pazienti e il personale della sala operatoria (OR) dovrebbero accettare la verità che la durata dei casi chirurgici è stocastica (o casuale, dalla parola greca Στόχος per “mirare” o “indovinare”), un termine che indica che lo stato successivo è determinato sia dalle azioni prevedibili del processo che da un elemento casuale.
Questo è in netto contrasto con la nostra preferenza di pensare deterministicamente; credere che con abbastanza informazioni potremmo prevedere il futuro e quindi stimare la durata del caso al minuto più vicino. La durata del caso è definita come il tempo da “wheels in” (quando il paziente viene portato nella stanza) a “wheels out” (quando il paziente esce dalla stanza). Quindi, la durata del caso può essere influenzata da fattori non chirurgici, come il tempo necessario per la somministrazione dell’anestesia prima dell’incisione, il tempo necessario per posizionare un catetere nella vescica, o il tempo di risveglio dall’anestesia dopo la chiusura dell’incisione. Poiché tali fattori non operativi sono una piccola frazione dell’intera durata del caso e sono costanti all’interno di un tipo di intervento, gli studi che esaminano il tempo dell’intervento di solito equiparano il tempo del caso al tempo dell’intervento.
Prevedere la durata del caso
Prevedere la durata del caso con maggiore precisione aumenterebbe la soddisfazione del paziente e del chirurgo, riducendo il tempo di attesa rispetto all’orario di inizio programmato comunicato al paziente. Programmare correttamente i casi potrebbe anche aiutare a ridurre la quantità di tempo in cui i casi in una lista della sala operatoria vanno oltre l’orario di fine previsto (spesso indicato come “tempo della sala operatoria sovrautilizzato”), che è necessario per massimizzare l’efficienza della sala operatoria.
Non è necessariamente quanto sia veloce o puntuale un chirurgo o una sala ma la variabilità della durata dei casi che influenza il personale della sala operatoria. Ci sono chirurghi veloci che sono prevedibilmente veloci e chirurghi lenti che sono prevedibilmente lenti. Alcuni chirurghi, veloci o lenti, rispettano il programma e altri no. Entrambe le situazioni permettono di programmare il numero appropriato di infermieri e la durata dei loro turni per far corrispondere i casi in una sala operatoria. Questo è ottimale da un punto di vista economico. D’altra parte, se il chirurgo veloce è lento su un paio di casi o il chirurgo lento è ancora più lento, l’intera giornata della sala operatoria andrà fuori tempo. Questo può affaticare sia il personale assegnato a quella sala operatoria che altre risorse, come le apparecchiature radiografiche, necessarie, per esempio, per un caso diverso in un’altra sala operatoria.
I casi con una durata più facile da prevedere includono interventi chirurgici standardizzati o specialità che operano sulla superficie del corpo o sulle estremità, come l’isterectomia, la riparazione dell’ernia o la cistoscopia. Al contrario, i casi difficili da prevedere sono gli interventi più complessi e non standard, come gli interventi sul cancro o le principali procedure intra-addominali. Più lungo è l’intervento, minore è l’accuratezza nella stima della durata del caso.
Più alta è la proporzione di casi “facili da prevedere” in una sala operatoria (come un centro di chirurgia ambulatoriale che effettua procedure semplici), più accurato sarà il programma della sala operatoria, nel complesso. Al contrario, negli ospedali terziari dove vengono eseguiti molti interventi complessi e poco comuni, l’accuratezza complessiva della previsione sarà inferiore.
Errore di previsione. L’errore di previsione equivale alla durata effettiva da “ruote in entrata” a “ruote in uscita” di un nuovo caso (di solito facilmente ottenibile dal sistema informativo della sala operatoria) meno la stima originale del chirurgo (se disponibile). I dati di ogni chirurgo sulla durata dei casi passati possono aiutare il chirurgo a modificare le stime per i nuovi casi, prendendo in considerazione la complessità del caso. In questo modo, l’accuratezza della previsione della durata dei casi chirurgici può essere migliorata rispetto alle stime del singolo chirurgo o del sistema informativo della sala operatoria.
Metodi di stima della durata dei casi chirurgici
-
Stima del chirurgo. Alcuni chirurghi accorciano costantemente le loro stime della durata del caso perché hanno troppo poco tempo assegnato alla sala operatoria e hanno bisogno di “inserire” i loro casi nel tempo assegnato alla sala. Il risultato è che le stime di questi chirurghi sono, in media, troppo corte.
-
Altri chirurghi tendono a sovrastimare intenzionalmente la durata dei casi per mantenere il controllo o l’accesso al tempo della sala operatoria assegnato, in modo che se appare un nuovo caso di un chirurgo diverso, il loro tempo della sala operatoria non viene dato via per permettere la prenotazione del nuovo caso. Il risultato è che le loro stime medie sono troppo lunghe.
-
Analisi delle durate storiche dei casi.
-
Uso della stima del chirurgo in combinazione con i dati storici per creare nuove stime.
-
Regolazione per la complessità del caso (semplice, media o complessa).
-
Combinare tutto quanto sopra.
Diversi fattori complicanti possono interferire con la capacità di prevedere accuratamente la durata di un particolare caso chirurgico. Questi includono i seguenti:
-
Sono disponibili pochi casi storici appropriati su cui basare la stima per un nuovo caso.
-
Le distribuzioni statistiche dei tempi dei casi chirurgici non seguono una curva normale (a campana).
-
La previsione della durata del caso basata sulla “mnemotecnica della prenotazione” è intrinsecamente errata perché anche se le forniture e gli strumenti necessari sono simili, le procedure operative sono diverse.
Questi 3 fattori di complicazione saranno esplorati più in dettaglio.
Troppi pochi casi storici
Le principali barriere alla programmazione accurata sono la grande varietà di procedure diverse eseguite e il gran numero di chirurghi in organico nella maggior parte degli ospedali. La combinazione di questi due fatti significa che per circa la metà dei casi programmati nelle sale operatorie degli ospedali degli Stati Uniti in un qualsiasi giorno della settimana, solo 5 o meno casi dello stesso tipo di procedura e dallo stesso chirurgo sono stati eseguiti durante l’anno precedente. Con così pochi casi nella banca dati, la durata media è difficile da individuare per molti casi.
Come è possibile che esistano così pochi casi storici su cui basare la durata stimata di un nuovo caso? Anche se la risposta può non essere intuitiva, un modo per illustrare il concetto è chiedere a qualsiasi manager di sala operatoria quante schede di preferenza (che specificano il tipo di procedura chirurgica e il chirurgo specifico) esistono nel suo ospedale. Un numero tipico per la suite chirurgica di un ospedale di medie dimensioni è di circa 4000 schede di preferenza. Se un tale ospedale esegue circa 12.000 casi all’anno, solo 3 casi per scheda di preferenza vengono eseguiti in media e sono disponibili per fornire dati storici per la durata stimata di un nuovo caso di quel tipo.
Un altro metodo per determinare il numero di casi ripetuti di un chirurgo in un particolare ospedale è quello di analizzare i dati dal sistema informatico della sala operatoria dell’ospedale. Per ogni caso eseguito in un singolo anno, il numero di casi precedenti (dello stesso tipo di procedura eseguita dallo stesso chirurgo) è stato identificato retrospettivamente in 2 strutture: una suite chirurgica di ricovero di un ospedale terziario e un centro di chirurgia ambulatoriale. Poiché il chirurgo e la procedura chirurgica sono i 2 più importanti determinanti del tempo chirurgico, i casi sono stati raggruppati insieme se erano dello stesso tipo di procedura e sono stati eseguiti dallo stesso chirurgo.
La “procedura” è stata definita dal codice CPT (Current Procedural Terminology). Il codice CPT è un numero di 5 cifre mantenuto dall’American Medical Association, progettato per comunicare informazioni sulle procedure a chi paga in modo uniforme. Se una procedura chirurgica aveva più di 1 codice CPT, quell’insieme di codici veniva usato per caratterizzarla come una procedura unica. Il codice CPT o la combinazione di codici CPT per un dato intervento riflette ciò che è stato fatto al paziente in sala operatoria. Per esempio, se la facoemulsificazione e l’aspirazione della cataratta e l’inserimento della lente intraoculare sono stati eseguiti come parte di un singolo caso, la combinazione di queste procedure ha contato come una singola procedura per la stima della durata del caso.
Ogni procedura è stata poi combinata con un chirurgo. Per esempio, tutti i casi di sostituzione totale del ginocchio unilaterale eseguiti dal chirurgo “Jones” sono stati raggruppati insieme. Gli interventi di sostituzione totale del ginocchio eseguiti dal chirurgo “Smith” sono stati raggruppati separatamente. Un terzo gruppo, per esempio, consisteva in sostituzioni totali del ginocchio bilaterali eseguite dal chirurgo “Jones”. Un altro gruppo ancora comprendeva colecistectomie laparoscopiche eseguite dal chirurgo “Adams”. Una colecistectomia laparoscopica che includeva anche una biopsia epatica sarebbe stata raggruppata separatamente perché la combinazione di queste 2 procedure definisce un caso chirurgico diverso.
L’analisi per la suite di chirurgia ospedaliera ha rivelato che per il 37% dei nuovi casi programmati, nessun caso dello stesso tipo di procedura e dallo stesso chirurgo era stato eseguito nell’anno precedente. Nel centro chirurgico ambulatoriale, la previsione era difficile per il 28% dei casi perché nessun caso dello stesso tipo di procedura e dallo stesso chirurgo era stato eseguito nell’anno precedente (Tabella 1).
Tabella 1. Dati storici dei casi chirurgici (stesso chirurgo, Stessa procedura)
| Casi precedenti disponibili per la stima della durata dei nuovi casi (anno precedente) | Suite di chirurgia terziaria | Centro di chirurgia ambulatoriale |
|---|---|---|
| nessuno | 37% | 28% |
| Più di 4 | 36% | 48% |
| Più di 8 | 26% | 39% |
| Più di 18 | 12% | 28% |
Nella suite di chirurgia stazionaria terziaria, 11.579 casi di 5156 procedure diverse sono stati eseguiti da 225 chirurghi, con una mediana ± quartile dei tempi chirurgici di 2. 5 ± 1,2 ore.Un totale di 7217 combinazioni di procedura e chirurgo sono state eseguite durante l’anno. Nel centro di chirurgia ambulatoriale, 4842 casi di 1608 procedure diverse sono state eseguite da 160 chirurghi con mediana ± quartile dei tempi chirurgici di 1,1 ± 0,5 ore.Un totale di 2245 combinazioni di procedura e chirurgo sono state eseguite nel centro di chirurgia ambulatoriale durante quell’anno.
I chirurghi in genere programmano più di 1 caso in una sala operatoria. Con una serie di casi consecutivi, la probabilità che almeno 1 di questi casi sia una procedura chirurgica che il chirurgo non ha eseguito di recente (per cui non sono disponibili dati storici) è ancora maggiore. Un solo caso in ritardo tra i vari casi in lista del giorno in quella sala operatoria può influenzare negativamente il programma dell’intera giornata.
Analizzando i dati storici per i casi con lo stesso chirurgo e la stessa procedura, possiamo valutare l’incertezza che circonda la stima. In altre parole, la durata dei casi ha una distribuzione di probabilità, nel senso che la durata prevista del caso non è un valore puntuale, ma una stima di probabilità. Pertanto, una risposta più informativa alla domanda “Quanto tempo è rimasto?” potrebbe essere, per esempio, “C’è una probabilità del 67% che il caso sarà finito entro 90 minuti”. Questo è simile all’approccio usato per riportare le previsioni del tempo.
Le distribuzioni statistiche dei tempi dei casi non seguono una curva a campana
La difficoltà, naturalmente, è che i tempi dei casi chirurgici non sono distribuiti in una curva a campana. Le distribuzioni sono spesso oblique verso destra e delimitate a sinistra della distribuzione da un tempo minimo richiesto. Di conseguenza, casi insolitamente lunghi (outliers) gonfiano la durata media stimata del caso (figura).
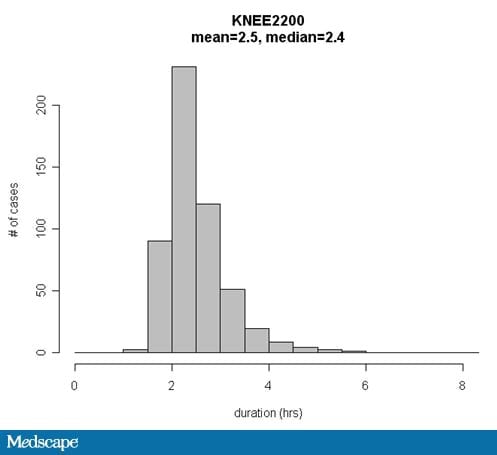
Figura. Durata per una varietà di casi programmati come sostituzione totale del ginocchio (comprese le revisioni). Si dovrebbe prendere la media o la mediana come stima per il prossimo caso programmato?
Anche quando sono disponibili molti casi precedenti per stimare la durata, i casi finiscono ancora più tardi rispetto ai loro tempi di fine programmati a causa della variabilità dei tempi chirurgici tra tutti questi casi. Questa intuizione può essere spiegata considerando la curva ad angolo retto nella figura, che mostra i tempi chirurgici per una data procedura e combinazione di chirurghi. Un aumento del numero di casi precedenti permette una stima più accurata della tendenza centrale o del centro della curva. Tuttavia, la durata media del tempo che i chirurghi terminano in ritardo è influenzata principalmente dalla variabilità o larghezza della curva.
Per esempio, se la vera mediana ± deviazione del quartile dei tempi chirurgici per le sostituzioni totali del ginocchio eseguite dal chirurgo “Jones” è di 2,0 ± 1,0 ore, un aumento del numero di casi precedenti utilizzato per stimare il tempo chirurgico di un caso futuro può migliorare la precisione della mediana stimata da 1,8 ore a 1,9 ore. Questo miglioramento di 0,1 ore nell’accuratezza della mediana stimata non avrebbe alcun effetto importante sulle prestazioni puntuali rispetto all’effetto di avere una deviazione del quartile di 1,0 ore.
A causa dell’asimmetria destra dei dati sulla durata dei casi, le alternative per analizzare i dati storici sulla durata dei casi includono:
-
La media tagliata (eliminare gli outlier nel 10% inferiore e superiore);
-
La mediana, perché minimizza gli effetti dei casi insolitamente lunghi (outlier) sulla stima; o
-
La media geometrica, calcolata dividendo la somma dei log naturali della durata dei casi per il numero di casi precedenti e poi prendendo l’esponenziale.
I tempi di caso di altre operazioni programmate hanno distribuzioni statistiche variabili, impedendo il semplice uso della durata media dei casi storici. Un esempio di questo dilemma è la procedura Whipple (pancreatoduodenectomia). In circa la metà di questi casi, l’addome viene aperto e il cancro al pancreas viene trovato non resecabile, quindi il caso richiede circa 2 ore. L’intervento richiede 6 ore nell’altra metà dei casi perché il tumore è resecabile. Prendendo la durata media dei 2 scenari di casi (2 ore e 6 ore), il sistema informativo della sala operatoria prenoterà 4 ore per una procedura Whipple appena programmata, una durata che non sarà mai corretta.
Il messaggio da portare a casa è che la media dei dati di durata dei casi storici non aumenta l’accuratezza della previsione per un nuovo caso programmato tanto quanto si potrebbe pensare o sperare. Questo fenomeno è stato reso abbondantemente chiaro dai rapporti di molte strutture che hanno acquistato sistemi informativi per le sale operatorie per rispondere alle lamentele croniche sulla programmazione imprecisa dei casi, solo per scoprire che la programmazione delle sale operatorie non è percepita come più accurata dopo l’implementazione di tale sistema.
Come stimare la durata dei casi senza precedenti casi simili. Il dilemma di come stimare la durata del caso quando sono stati eseguiti pochi casi simili recenti può essere gestito in diversi modi. Il numero di casi storici su cui basare le previsioni potrebbe essere aumentato usando i dati di più anni, ma questo pone il rischio che i tempi chirurgici più vecchi possano essere confusi da altre variabili (per esempio, la curva di apprendimento del chirurgo o l’introduzione di nuove tecniche chirurgiche). Mettere insieme codici CPT simili per aumentare la quantità di dati storici non è pratico, perché le procedure con codici CPT che differiscono solo nella cifra finale (quinta) hanno una durata diversa dei casi. Per esempio, la vitrectomia (67108) richiede più di un’ora in più rispetto alla fibbia sclerale (67107).
Raccogliere i dati sulla durata dei casi da diversi ospedali potrebbe aumentare la dimensione del database su cui basare le previsioni. Uno studio di 4 centri medici accademici che hanno fornito dati per un totale di 200.401 casi ha rilevato che quando una procedura veniva eseguita per la prima volta in una struttura, quella stessa procedura era stata eseguita in precedenza (almeno una volta) in 1 o più delle altre 3 strutture solo dal 13% al 25% delle volte.
Quando non sono disponibili dati storici di tempo per un nuovo caso, usare la durata media di casi simili (stessa procedura programmata) eseguiti da altri chirurghi è un predittore altrettanto accurato (imparziale e preciso) di altri metodi più sofisticati per analizzare i dati. In pratica, tuttavia, spesso l’approccio più semplice è quello di utilizzare la stima del chirurgo che prenota.
Prevedere la durata del caso con la “mnemotecnica di prenotazione” è errato
In un ospedale, più tipi di procedure e casi diversi sono spesso contati come un caso quando il caso viene chiamato all’ufficio di programmazione della sala operatoria. Questo accade perché le forniture necessarie, gli strumenti e i vassoi chirurgici possono essere simili anche se la procedura operativa è diversa. Alcuni ospedali usano la “mnemotecnica” per raggruppare questi casi, un metodo per informare il personale della sala operatoria su cosa preparare per il giorno successivo. A causa della varietà di procedure chirurgiche raggruppate sotto una di queste mnemoniche, prevedere la durata del caso sulla base della prenotazione mnemonica è intrinsecamente errato. La tabella 2 illustra la varietà di procedure di toracotomia registrate sotto diversi nomi di procedure chirurgiche che sono poi raggruppate insieme e designate nel sistema di programmazione informatica come CHES75 (Tabella 2).
Tabella 2. Procedure di toracotomia registrate con il mnemonico CHES75
| Mnemonico della procedura (assegnato quando il caso viene prenotato) | Procedura chirurgica eseguita | Diagnosi preoperatoria |
|---|---|---|
| CHES75 | Toracotomia sinistra con resezione a cuneo | Polmone sinistro nodulo |
| CHES75 | Toracotomia superiore destra | Massa lobo superiore destro |
| CHES75 | Toracotomia destra con resezione del lobo medio destro | Massa arteriosa venosa destra |
| CHES75 | Toracotomia destra | Trattamento del fegato, polmonite destra ernia diaframmatica congenita |
| CHES75 | Toracotomia sinistra; rimozione della cisti mediastinica | cisti broncogena (possibile) |
| CHES75 | Toracotomia destra con pneumonectomia destra | Cancro al polmone destro |
| CHES75 | Toracotomia legatura di vaso intercostale | Ematoma cavità toracica; malattia renale allo stadio terminale |
| CHES75 | Toracotomia destra; resezione di tumori pleurici | Timoma ricorrente |
| CHES75 | Broncoscopia flessibile a fibre ottiche; sleeve right upper lobectomy | Tumore carcinoide endobronchiale destro |
Sembra controintuitivo che la grande varietà di casi di toracotomia elencati nella tabella 2 siano tutti prenotati come se fossero casi identici. Un dato mnemonico copre una vasta gamma di diagnosi e strategie chirurgiche perché i requisiti, in termini di forniture e strumenti, sono simili. Confrontare i tempi chirurgici tra le strutture ai fini del benchmarking può essere fuorviante se i raggruppamenti mnemonici di un ospedale non includono gli stessi tipi di procedure dell’ospedale di confronto.
In uno studio recente, i tempi delle sale operatorie per casi simili differivano significativamente tra 10 ospedali in 8 paesi. Infatti, il secondo tempo medio di sala operatoria più lungo era del 50% più lungo del secondo tempo medio di sala operatoria più breve sia per la colecistectomia laparoscopica che per la lobectomia polmonare. Una parte della variazione osservata tra questi paesi può essere spiegata dalla presenza di personale aggiuntivo in sala operatoria, ma non dall’uso di sale di induzione o luoghi diversi dalla sala operatoria per posizionare i blocchi nervosi periferici. Anche se tali luoghi sono stati ampiamente utilizzati negli ospedali studiati, non sono stati utilizzati per l’induzione dell’anestesia generale per le procedure studiate.
Prevedere la durata di un caso che è già in corso
Ogni giorno nella sala operatoria dell’ospedale, l’amministratore della reception telefona all’infermiera della sala operatoria per chiedere: “Quanto tempo è rimasto nel suo caso?” Le ragioni di questa domanda includono:
-
Il desiderio di far corrispondere il personale al carico di lavoro, in modo che gli infermieri e gli anestesisti di turno siano assegnati alle sale in ritardo. Il ritardo sarà più eccessivo nelle strutture con lunghe giornate di lavoro perché più lunga è la giornata, più incerta è l’ora di inizio dei casi. Il ritardo non dipende necessariamente dalla durata individuale dei casi precedenti o dal numero relativo di casi lunghi e brevi. Piuttosto, il ritardo per caso aumenta con l’avanzare della giornata perché la durata totale dei casi precedenti aumenta.
-
Per aiutare a decidere se spostare i casi “a seguire” da una sala operatoria all’altra in modo che il caso “a seguire” inizi in tempo in una sala diversa, se il caso precedente è in ritardo. Una pratica comune in molti ospedali è quella di spostare i casi da una sala operatoria all’altra nel tentativo di ridurre il ritardo. Anche se questo riduce notevolmente il ritardo per i pochi casi che vengono spostati, il guadagno medio complessivo è piccolo quando questa riduzione del ritardo è distribuita su tutti i casi eseguiti in un giorno. Per avere un impatto significativo sui ritardi di un numero sostanziale di pazienti, gli interventi devono coinvolgere un gran numero di casi. Un programma dinamico può essere creato all’inizio di ogni giorno e continuamente aggiornato con nuovi orari di inizio per ogni caso, dopo aver compensato il ritardo dei primi casi e la distorsione della durata del caso. Questi orari di inizio rivisti possono essere usati per determinare quando far arrivare il prossimo paziente in modo che il paziente non debba aspettare più del necessario. Ridurre al minimo il tempo che i pazienti devono aspettare dopo il loro arrivo in ospedale è un obiettivo importante per il manager della sala operatoria. Con un programma dinamico, i tempi di inizio dei casi “da seguire” sono continuamente aggiornati.
-
Per assicurarsi che le forniture e le attrezzature necessarie per l’intervento successivo siano disponibili.
Chiedere a qualcuno nella stanza di fare la sua migliore ipotesi soggettiva può non essere il modo migliore per stimare quanto tempo rimane in un caso. I metodi statistici possono analizzare i dati storici disponibili sulla durata del caso con l’obiettivo di prevedere accuratamente il tempo previsto rimanente in un caso. Per fare questo, il sistema informativo della sala operatoria è programmato per estrarre automaticamente i dati sull’identità del chirurgo, la procedura programmata e l’ora di inizio effettiva del caso dal server del sistema di gestione delle informazioni sull’anestesia. (Un numero crescente di centri medici accademici negli Stati Uniti e in Europa sta installando tali sistemi). Poi, i continui aggiustamenti bayesiani del tempo rimanente saranno derivati da quanto tempo il caso è già stato in corso.
L’analisi bayesiana permette la combinazione di osservazioni precedenti e nuove informazioni per aiutare a determinare la probabilità di un evento futuro. Il data-crunching è integrato, se necessario, dall’interrogazione elettronica del personale della sala operatoria per le stime del tempo rimanente. Queste interrogazioni sono particolarmente preziose quanto più un caso è in ritardo e quando sono disponibili pochi, se non nessuno, casi storici da utilizzare per le previsioni.
Quando un caso si estende ben oltre il tempo previsto per la fine, ci si potrebbe aspettare che il tempo rimanente diminuisca fino a zero. Tuttavia, il tempo mediano rimanente per le ripetizioni di una particolare operazione programmata rimane in realtà relativamente costante. Questo è spiegato, in parte, dal fatto che progressivamente più casi hanno già finito. Inoltre, un caso che va straordinariamente per le lunghe potrebbe indicare che la procedura che viene eseguita non è la stessa che era stata originariamente prenotata.
In alternativa, complicazioni intraoperatorie o altri eventi casuali possono causare ritardi. Quando una sala operatoria ordina più risorse (nuove attrezzature, divaricatori, un altro chirurgo o emoderivati), questo suggerisce che il caso andrà oltre il tempo previsto. La maggior parte dei casi sono programmati come se il piano A venisse eseguito, quindi se il piano B entra in vigore, il caso andrà probabilmente oltre il tempo previsto. In altre parole, quando viene identificato un cambiamento nell’approccio chirurgico o nella procedura anestetica (per esempio, al briefing preoperatorio), si dovrebbe usare la stima aggiornata della durata del caso. Tali aggiornamenti sono spesso migliori delle stime originali.
Gestire l’incertezza
È importante utilizzare la procedura precisa, l’équipe chirurgica e il tipo di anestetico quando si stimano le durate dei casi. Sarebbe bello eliminare tutte le incertezze nella previsione della durata dei casi chirurgici, ma l’incertezza persiste. Quando chiediamo: “Quanto durerà il caso?” ci aspettiamo una singola risposta numerica, come ad esempio: “Restano 68 minuti nel caso”. Tale risposta fornisce una “illusione di certezza” che alimenta un bisogno emotivo umano di certezza quando non esiste.
Per alcune decisioni, il manager delle sale operatorie deve considerare il tempo più breve che un caso può durare. Per altre decisioni, il manager delle sale operatorie deve determinare il tempo più lungo che un caso potrebbe durare. L’obiettivo del manager della sala operatoria è accettare l’incertezza dei tempi dei casi operativi e lavorare per gestirla.
Il manager della sala operatoria può mettere in sequenza l’elenco dei casi di ogni chirurgo nella stessa sala operatoria nello stesso giorno con il caso più prevedibile per primo e il meno prevedibile (spesso il più lungo) per ultimo.
Nella sala operatoria del futuro, i pazienti potrebbero non presentarsi con lo stesso tempo costante prima degli interventi programmati. Piuttosto, l’ora in cui un paziente deve arrivare in ospedale per l’intervento varierà in base alle caratteristiche del caso o dei casi che lo attendono. Per esempio, se il paziente B è programmato per seguire il caso A (che ha una durata nota e poca variabilità), allora il paziente B non ha bisogno di arrivare con tanto anticipo rispetto all’orario di inizio previsto. Se il paziente B è programmato per seguire un caso che ha o casi che hanno durate molto incerte (per esempio, una procedura Whipple), le istruzioni del paziente B potrebbero essere di arrivare in anticipo.