Het voorspellen van de duur van een chirurgische ingreep lijkt een beetje op het voorspellen van de duur van een sportwedstrijd. Hoewel je bijvoorbeeld de gemiddelde duur van een professionele basketbalwedstrijd kent, is het onmogelijk om tot op de minuut te weten hoe lang de volgende wedstrijd zal duren. En net als een basketbalwedstrijd die na 48 minuten gelijk staat, kan een chirurgisch geval overwerken als onverwachte bevindingen dwingen tot een verandering in de chirurgische procedure die extra tijd vereist.
Aan de andere kant kan een chirurgisch geval korter duren dan gebruikelijk. Dit kan gebeuren als het bloeden ongewoon licht is, of als alle benodigde apparatuur, voorraden en menselijke activiteit perfect op elkaar zijn afgestemd, zodat er geen onderbreking optreedt tijdens de operatie. Voortgaand op de sportanalogie, kan dit worden vergeleken met de scheidsrechters die geen overtredingen afroepen en de coaches die niet om spelverlengende time outs vragen.
The Random Nature of Case Duration
Patiënten en operatiekamer (OK) personeel moeten de waarheid accepteren dat chirurgische case duur stochastisch is (of willekeurig, van het Griekse woord Στόχος voor “richten” of “gissen”), een term die aangeeft dat de volgende toestand wordt bepaald door zowel de voorspelbare acties van het proces als door een willekeurig element.
Dit staat in schril contrast met onze voorkeur om deterministisch te denken; om te geloven dat we met voldoende informatie de toekomst zouden kunnen voorzien en zo de duur van een zaak tot op de minuut nauwkeurig zouden kunnen schatten. De duur van een zaak wordt gedefinieerd als de tijd tussen “wheels in” (het moment waarop de patiënt de kamer wordt binnengebracht) en “wheels out” (het moment waarop de patiënt de kamer verlaat). De duur van de ingreep kan dus worden beïnvloed door niet-operatieve factoren, zoals de tijd die nodig is voor het toedienen van anesthesie vóór de incisie, de tijd die nodig is om een katheter in de blaas te plaatsen, of de tijd die nodig is om uit de anesthesie te ontwaken nadat de incisie is gesloten. Omdat dergelijke niet-operatieve factoren een kleine fractie zijn van de totale duur van de casus en constant zijn binnen één soort operatie, stellen studies die naar de operatietijd kijken de casustijd meestal gelijk aan de operatietijd.
Voorspellen van de casusduur
Het nauwkeuriger voorspellen van de casusduur zou de tevredenheid van de patiënt en de chirurg verhogen door de wachttijd te verminderen ten opzichte van de geplande begintijd zoals meegedeeld aan de patiënt. Het correct plannen van gevallen zou ook kunnen helpen de hoeveelheid tijd te verminderen die de gevallen in een OK-lijst voorbij hun geplande eindtijden lopen (vaak “overbezette OK-tijd” genoemd), wat nodig is om de OK-efficiëntie te maximaliseren.
Het is niet noodzakelijkerwijs hoe snel of op tijd een chirurg of kamer is, maar de variabiliteit van de casusduur die van invloed is op het OK-personeel. Er zijn snelle chirurgen die voorspelbaar snel zijn en langzame chirurgen die voorspelbaar langzaam zijn. Sommige chirurgen, snel of langzaam, blijven op schema en anderen niet. In beide situaties kunnen het juiste aantal verpleegkundigen en de duur van hun dienst worden ingepland om de gevallen in een OK te volgen. Vanuit economisch oogpunt is dit optimaal. Aan de andere kant, als de snelle chirurg een paar gevallen te langzaam werkt of de langzame chirurg nog langzamer werkt, zal de hele OK-dag over tijd gaan. Dit kan zowel het aan die OK toegewezen personeel belasten als andere middelen, zoals radiografieapparatuur, die bijvoorbeeld nodig zijn voor een andere zaak in een andere OK.
Zaken met een gemakkelijker te voorspellen duur zijn gestandaardiseerde operaties of specialismen die aan het lichaamsoppervlak of aan de ledematen opereren, zoals hysterectomie, herniaherstel of cystoscopie. Moeilijk te voorspellen gevallen zijn daarentegen de meer complexe, niet-gestandaardiseerde operaties, zoals kankeroperaties of grote intra-abdominale ingrepen. Hoe langer de operatie, hoe lager de nauwkeurigheid bij het schatten van de duur van de operatie.
Hoe hoger het aandeel van “gemakkelijk te voorspellen” gevallen in een OK (zoals een poliklinisch operatiecentrum dat eenvoudige ingrepen doet), hoe nauwkeuriger het OK-schema over het geheel genomen zal zijn. Omgekeerd, in tertiaire ziekenhuizen waar veel complexe en ongewone operaties worden uitgevoerd, zal de algehele nauwkeurigheid van de voorspelling lager zijn.
Voorspellingsfout. Voorspellingsfout is gelijk aan de werkelijke duur van “wielen in” tot “wielen uit” van een nieuwe zaak (meestal gemakkelijk te verkrijgen uit het OK-informatiesysteem) min de oorspronkelijke schatting van de chirurg (indien beschikbaar). De gegevens van elke chirurg over de duur van de casus in het verleden kunnen hem helpen de schattingen voor nieuwe casussen aan te passen, rekening houdend met de complexiteit van de casus. Op deze manier kan de nauwkeurigheid van de voorspelling van de duur van chirurgische casussen worden verbeterd ten opzichte van de schattingen van individuele chirurgen of het OK-informatiesysteem.
Methods of Estimating Surgery Case Length
-
Schatting van de chirurg. Sommige chirurgen verkorten consequent de geschatte duur van hun casus omdat zij te weinig OK-tijd hebben en hun casussen in de hun toegewezen OK-tijd moeten “passen”. Het resultaat is dat de schattingen van deze chirurgen gemiddeld te kort zijn.
-
Andere chirurgen hebben de neiging de duur van de casussen opzettelijk te overschatten om controle of toegang te houden tot de hun toegewezen OK-tijd, zodat wanneer een nieuw geval van een andere chirurg verschijnt, hun OK-tijd niet wordt weggegeven om het boeken van het nieuwe geval mogelijk te maken. Het resultaat is dat hun gemiddelde schattingen te lang zijn.
-
Analyse van de duur van historische gevallen.
-
Gebruik van de schatting van de chirurg in combinatie met historische gegevens om nieuwe schattingen te maken.
-
Aanpassen voor complexiteit van casus (eenvoudig, gemiddeld of complex).
-
Combineer al het bovenstaande.
Er zijn verschillende complicerende factoren die het vermogen om nauwkeurig te voorspellen hoe lang een bepaalde operatie zal duren, kunnen belemmeren. Het gaat onder meer om de volgende factoren:
-
Er zijn maar weinig geschikte historische gevallen beschikbaar waarop de schatting voor een nieuw geval kan worden gebaseerd.
-
Statistische verdelingen van de duur van chirurgische ingrepen volgen geen normale (klokvormige) curve.
-
De voorspelling van de duur van een operatie op basis van “boekingsmnemonics” is intrinsiek onjuist, want hoewel de benodigde benodigdheden en instrumenten vergelijkbaar zijn, zijn de operatieve procedures verschillend.
Deze 3 complicerende factoren zullen nader worden onderzocht.
Te weinig historische gevallen
De grootste hinderpalen voor een nauwkeurige planning zijn het grote aantal verschillende procedures dat wordt uitgevoerd en het grote aantal chirurgen dat in de meeste ziekenhuizen in dienst is. De combinatie van deze 2 feiten betekent dat voor ongeveer de helft van de gevallen die op een bepaalde weekdag in OK’s in ziekenhuizen in de Verenigde Staten zijn gepland, in het voorafgaande jaar slechts 5 of minder gevallen van hetzelfde soort procedure en door dezelfde chirurg zijn uitgevoerd. Met zo weinig gevallen in de databank is de gemiddelde duur voor veel gevallen moeilijk vast te stellen.
Hoe kan het dat er zo weinig historische gevallen bestaan waarop de geschatte duur van een nieuw geval kan worden gebaseerd? Hoewel het antwoord misschien niet intuïtief is, is een manier om het concept te illustreren door een OK-manager te vragen hoeveel voorkeurskaarten (die het type chirurgische procedure en de specifieke chirurg specificeren) er in zijn of haar ziekenhuis bestaan. Een typisch cijfer voor de chirurgische suite van een middelgroot ziekenhuis is ongeveer 4000 voorkeurskaarten. Als een dergelijk ziekenhuis ongeveer 12.000 gevallen per jaar uitvoert, worden gemiddeld slechts 3 gevallen per voorkeurskaart uitgevoerd en zijn deze beschikbaar om historische gegevens te verstrekken voor de geschatte duur van een nieuw geval van dat type.
Een andere methode om het aantal herhaalde gevallen van een chirurg in een bepaald ziekenhuis te bepalen, is het analyseren van gegevens uit het geautomatiseerde OK-informatiesysteem van het ziekenhuis. Voor elk geval dat in één jaar werd uitgevoerd, werd het aantal eerdere gevallen (van hetzelfde type ingreep uitgevoerd door dezelfde chirurg) retrospectief geïdentificeerd in 2 faciliteiten: een tertiair ziekenhuis in klinische chirurgie suite en een poliklinisch chirurgisch centrum. Omdat de chirurg en de chirurgische procedure de 2 belangrijkste determinanten van de operatietijd zijn, werden gevallen gegroepeerd als ze van hetzelfde type procedure waren en door dezelfde chirurg werden uitgevoerd.
“Procedure” werd gedefinieerd door Current Procedural Terminology (CPT) code(s). De CPT-code is een 5-cijferig nummer dat wordt bijgehouden door de American Medical Association en is ontworpen om informatie over procedures op een uniforme manier door te geven aan betalers. Indien een chirurgische ingreep meer dan 1 CPT-code had, werd die reeks codes gebruikt om de ingreep als een unieke procedure te karakteriseren. De CPT-code of de combinatie van CPT-codes voor een bepaalde operatie weerspiegelt wat er in de OK met de patiënt werd gedaan. Als bijvoorbeeld phacoemulsificatie en aspiratie van cataract en het inbrengen van intraoculaire lens werden uitgevoerd als onderdeel van één zaak, telde de combinatie van deze procedures als één enkele procedure voor de schatting van de duur van de zaak.
Elke procedure werd vervolgens gecombineerd met een chirurg. Bijvoorbeeld, alle unilaterale volledige knieprothese-operaties uitgevoerd door chirurg “Jones” werden samengevoegd. Totale knieprothese-operaties uitgevoerd door chirurg “Smith” werden afzonderlijk gegroepeerd. Een derde groep, bijvoorbeeld, bestond uit bilaterale volledige knieprothesen uitgevoerd door chirurg “Jones”. Nog een andere groep omvatte laparoscopische cholecystectomieën, uitgevoerd door chirurg “Adams”. Een laparoscopische cholecystectomie die ook een leverbiopsie omvatte, zou apart worden gegroepeerd omdat die combinatie van die 2 procedures een ander chirurgisch geval definieert.
Uit de analyse voor de intramurale chirurgische suite bleek dat voor 37% van de nieuw ingeplande gevallen in het voorgaande jaar helemaal geen gevallen van hetzelfde proceduretype en door dezelfde chirurg waren uitgevoerd. In het ambulante chirurgiecentrum was de voorspelling moeilijk voor 28% van de gevallen omdat er in het voorafgaande jaar geen gevallen van hetzelfde soort ingreep en door dezelfde chirurg waren uitgevoerd (tabel 1).
Tabel 1. Historische Chirurgische Casusgegevens (Zelfde Chirurg, Dezelfde procedure)
| Eerdere gevallen beschikbaar voor schatting van duur van nieuwe gevallen (voorafgaand jaar) | Tertiaire Chirurgische Suite | Poliklinisch Chirurgisch Centrum |
|---|---|---|
| Neen | 37% | 28% |
| Meer dan 4 | 36% | 48% |
| Meer dan 8 | 26% | 39% |
| Meer dan 18 | 12% | 28% |
In de tertiaire inpatient chirurgie suite, werden 11.579 gevallen van 5156 verschillende procedures uitgevoerd door 225 chirurgen, met een mediane ± kwartiel van operatietijden van 2..Er werden in totaal 7217 combinaties van procedure en chirurg uitgevoerd gedurende het jaar. In het ambulante chirurgiecentrum werden 4842 gevallen van 1608 verschillende procedures uitgevoerd door 160 chirurgen met mediane ± kwartiel van operatietijden van 1,1 ± 0,5 uur.Een totaal van 2245 combinaties van procedure en chirurg werden uitgevoerd in het ambulante chirurgiecentrum tijdens dat jaar.
chirurgen plannen gewoonlijk meer dan 1 geval in een OK. Bij een reeks opeenvolgende gevallen is de kans dat ten minste 1 van deze gevallen een chirurgische ingreep is die de chirurg niet recent heeft uitgevoerd (zodat er geen historische gegevens beschikbaar zijn) nog groter. Eén te laat uitgevoerde zaak uit de verschillende zaken op de daglijst in die OK kan de hele dagplanning negatief beïnvloeden.
Door historische gegevens te analyseren voor zaken met dezelfde chirurg en procedure, kunnen we de onzekerheid rond de schatting beoordelen. Met andere woorden, de duur van casussen heeft een waarschijnlijkheidsverdeling, in die zin dat de verwachte duur van een casus geen puntwaarde is, maar een waarschijnlijkheidsschatting. Daarom zou een meer informatief antwoord op de vraag “Hoeveel tijd is er nog over?” bijvoorbeeld kunnen zijn: “Er is een 67% waarschijnlijkheid dat de zaak binnen 90 minuten klaar zal zijn. Dit is vergelijkbaar met de aanpak die wordt gebruikt om weersvoorspellingen te geven.
Statistische verdelingen van zaaktijden volgen geen klokcurve
De moeilijkheid is natuurlijk dat de zaaktijden bij chirurgie niet in een klokvormige curve zijn verdeeld. De verdelingen zijn vaak naar rechts scheefgetrokken en aan de linkerkant van de verdeling begrensd door een minimaal vereiste tijd. Het gevolg is dat ongebruikelijk lange gevallen (uitschieters) de gemiddelde geschatte duur van het geval opdrijven (figuur).
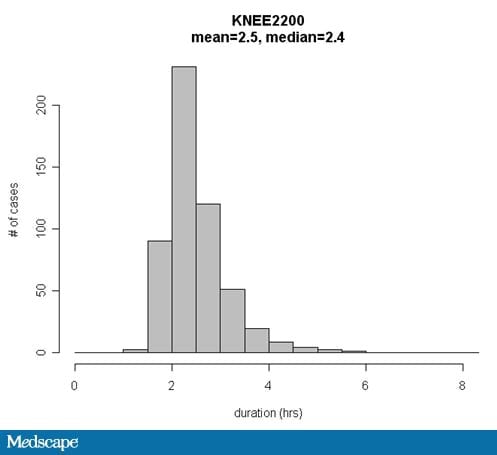
Figuur. Tijdsduur voor een verscheidenheid van zaken gepland als totale knieprothese (inclusief revisies). Moet het gemiddelde of de mediaan worden genomen als schatting voor de volgende geplande casus?
Zelfs wanneer veel eerdere casussen beschikbaar zijn voor het schatten van de duur, eindigen casussen nog steeds later dan hun geplande eindtijd vanwege de variabiliteit in operatietijden tussen al dergelijke casussen. Dit inzicht kan worden verklaard door te kijken naar de rechtse kromme in de figuur, die de operatietijden voor een bepaalde procedure en chirurgcombinatie weergeeft. Een toename van het aantal eerdere gevallen maakt een nauwkeuriger schatting van de centrale tendens of het midden van de curve mogelijk. De gemiddelde duur dat chirurgen te laat klaar zijn, wordt echter voornamelijk beïnvloed door de variabiliteit of de breedte van de curve.
Bij voorbeeld, als de ware mediaan ± kwartielafwijking van de operatietijden voor totale knieprothesen uitgevoerd door chirurg “Jones” 2,0 ± 1,0 uur is, kan een toename van het aantal eerdere gevallen dat wordt gebruikt om de operatietijd van een toekomstig geval te schatten, de nauwkeurigheid van de geschatte mediaan verbeteren van 1,8 uur tot 1,9 uur. Deze verbetering van 0,1 uur in de nauwkeurigheid van de geschatte mediaan zou geen belangrijk effect hebben op de prestaties op tijd in vergelijking met het effect van een kwartielafwijking van 1,0 uur.
Wegens de rechtse scheefheid van de gegevens over de duur van zaken, zijn er alternatieven voor de analyse van historische gegevens over de duur van zaken:
-
Het getrimde gemiddelde (verwijder uitschieters in de onderste 10% en de bovenste 10%);
-
De mediaan, omdat deze de effecten van ongewoon lange gevallen (uitschieters) op de schatting minimaliseert; of
-
Het geometrisch gemiddelde, berekend door de som van de natuurlijke logs van de zaaksduur te delen door het aantal eerdere gevallen en vervolgens de exponentiële te nemen.
De casustijden van andere geplande operaties hebben uiteenlopende statistische verdelingen, waardoor het gebruik van de gemiddelde historische casustijd niet mogelijk is. Een voorbeeld van dit dilemma is een Whipple-operatie (pancreatoduodenectomie). In ongeveer de helft van deze gevallen wordt de buik geopend en wordt vastgesteld dat de pancreaskanker niet te verwijderen is, zodat de operatie ongeveer 2 uur duurt. In de andere helft van de gevallen duurt de operatie 6 uur omdat de tumor resectabel is. Uitgaande van de gemiddelde duur van de 2 case scenario’s (2 uur en 6 uur), zal het OK-informatiesysteem 4 uur boeken voor een nieuw geplande Whipple procedure, een duur die nooit correct zal zijn.
De take-home message is dat het gemiddelde van historische case duurgegevens de voorspellingsnauwkeurigheid voor een nieuw geplande case niet zo veel verhoogt als men zou denken of hopen. Dit fenomeen is overduidelijk gemaakt door rapporten van veel instellingen die OK-informatiesystemen hebben aangeschaft om chronische klachten over onnauwkeurige casusplanning aan te pakken, om vervolgens te ontdekken dat de OK-planning niet nauwkeuriger wordt ervaren na de implementatie van een dergelijk systeem.
Hoe de casusduur te schatten zonder eerdere soortgelijke gevallen. Het dilemma van hoe de duur van een geval te schatten wanneer weinig recente soortgelijke gevallen zijn uitgevoerd, kan op verschillende manieren worden aangepakt. Het aantal historische gevallen waarop voorspellingen kunnen worden gebaseerd, kan worden verhoogd door gegevens van meer jaren te gebruiken, maar dit brengt het risico met zich mee dat oudere operatietijden door andere variabelen kunnen worden beïnvloed (bv. de leercurve van de chirurg of de invoering van nieuwe operatietechnieken). Gelijksoortige CPT-codes samenvoegen om de hoeveelheid historische gegevens te vergroten is onpraktisch, omdat procedures met CPT-codes die alleen in het laatste (vijfde) cijfer verschillen, verschillende behandelingsduur hebben. Een vitrectomie (67108) duurt bijvoorbeeld meer dan een uur langer dan een sclerale sluiting (67107).
Door gegevens over de duur van casussen uit verschillende ziekenhuizen samen te voegen, kan de databank waarop voorspellingen kunnen worden gebaseerd, groter worden. Uit een studie van 4 academische medische centra die gegevens verstrekten over in totaal 200.401 gevallen, bleek dat wanneer een procedure voor het eerst in een faciliteit werd uitgevoerd, diezelfde procedure slechts in 13% tot 25% van de gevallen eerder (ten minste eenmaal) in 1 of meer van de andere 3 faciliteiten was uitgevoerd.
Wanneer er geen historische tijdsgegevens beschikbaar zijn voor een nieuwe zaak, is het gebruik van de gemiddelde duur van soortgelijke zaken (dezelfde geplande procedure) uitgevoerd door andere chirurgen een even nauwkeurige (onbevooroordeelde en nauwkeurige) voorspeller als andere, meer verfijnde methoden om de gegevens te analyseren. In de praktijk is het echter vaak het eenvoudigst om de schatting van de boekende chirurg te gebruiken.
Predicting Case Duration With “Booking Mnemonics” Is Flawed
In een ziekenhuis worden vaak meerdere verschillende proceduretypes en casussen als 1 casus geteld wanneer de casus wordt doorgebeld naar de OK-planningsdienst. Dit gebeurt omdat de vereiste benodigdheden, instrumenten en chirurgische trays gelijkaardig kunnen zijn, ook al is de operatieve procedure verschillend. Sommige ziekenhuizen gebruiken “mnemonics” om dergelijke gevallen te groeperen, een methode om het OK-personeel te informeren wat het de volgende dag in gereedheid moet brengen. Door de verscheidenheid aan chirurgische ingrepen die onder een dergelijke “mnemonic” worden gegroepeerd, is het voorspellen van de duur van een operatie op basis van de “mnemonic” die wordt gebruikt, intrinsiek onjuist. Tabel 2 illustreert de verscheidenheid aan thoracotomieprocedures die onder verschillende namen van chirurgische ingrepen worden geboekt, die vervolgens worden gegroepeerd en in het computersysteem voor de planning als CHES75 worden aangeduid (tabel 2).
Tabel 2. Thoracotomieprocedures geboekt onder CHES75-naam
| Procedure-naam (toegewezen wanneer de zaak wordt geboekt) | Uitgevoerde chirurgische ingreep | Preoperatieve diagnose |
|---|---|---|
| CHES75 | Linker thoracotomie met wigresectie | Linker long knobbel |
| CHES75 | Rechtse bovenlobectomie | Massa in rechter bovenkwab |
| CHES75 | Rechtse thoracotomie met rechter middenkwab resectie | Rechter arteriële veneuze storing |
| CHES75 | Rechter thoracotomie | Leverbehandeling, rechter longontsteking congenitale diafragmatische hernia |
| CHES75 | Linker thoracotomie; verwijdering mediastinale cyste | Bronchogene cyste (mogelijk) |
| CHES75 | Rechter thoracotomie met rechter pneumonectomie | Rechtse longkanker |
| CHES75 | Thoracotomie ligatie van intercostaal vat | Hematoom borstholte; eindstadium nierziekte |
| CHES75 | Rechter thoracotomie; resectie van pleurale tumoren | Recidief thymoma |
| CHES75 | Flexibele vezeloptischebronchoscopie; mouw rechter bovenste lobectomie | Rechter endobronchiale carcinoïde tumor |
Het lijkt contra-intuïtief dat de grote verscheidenheid aan thoracotomiegevallen die in tabel 2 worden opgesomd, allemaal zouden worden geboekt alsof het identieke gevallen waren. Een bepaalde mnemonische term dekt een breed scala van diagnoses en chirurgische strategieën omdat de vereisten in termen van benodigdheden en instrumenten vergelijkbaar zijn. Het vergelijken van chirurgische tijden tussen faciliteiten met het oog op benchmarking kan misleidend zijn als de mnemonische groeperingen in één ziekenhuis niet dezelfde proceduretypes omvatten als het vergelijkingsziekenhuis.
In een recente studie verschilden de OK-tijden voor vergelijkbare gevallen aanzienlijk tussen 10 ziekenhuizen in 8 landen. In feite was de op één na langste gemiddelde OK-tijd 50% langer dan de op één na kortste gemiddelde OK-tijd voor zowel laparoscopische cholecystectomie als longlobectomie. Een deel van de waargenomen variatie tussen deze landen kan worden verklaard door de aanwezigheid van extra OK-personeel, maar niet door het gebruik van inductiekamers of locaties buiten de OK voor het plaatsen van perifere zenuwblokkades. Hoewel dergelijke locaties op grote schaal werden gebruikt in de bestudeerde ziekenhuizen, werden ze niet gebruikt voor de inductie van algehele anesthesie voor de bestudeerde procedures.
Voorspellen duur van een zaak die al aan de gang is
Iedere dag in de OK-suite van het ziekenhuis, belt de baliebeheerder de verpleegkundige in de OK om te vragen: “Hoeveel tijd is er nog over in uw zaak?” De redenen voor deze vraag zijn onder meer:
-
De wens om het personeel af te stemmen op de werklast, zodat oproepbare verpleegkundigen en anesthesisten worden toegewezen aan kamers die te laat zijn. Te laat komen komt vaker voor in instellingen met lange werkdagen, want hoe langer de dag, hoe meer onzekerheid over de begintijd van de gevallen. Te laat komen hangt niet noodzakelijk af van de individuele duur van voorafgaande gevallen of van het relatieve aantal lange en korte gevallen. De vertraging per zaak neemt eerder toe naarmate de dag vordert, omdat de totale duur van de voorafgaande zaken toeneemt.
-
Om te helpen beslissen of “te volgen” gevallen van de ene OK naar de andere moeten worden verplaatst, zodat het “te volgen” geval op tijd in een andere kamer begint als het vorige geval vertraging heeft opgelopen. In veel ziekenhuizen is het gebruikelijk om casussen van de ene OK naar de andere te verplaatsen in een poging de vertraging te beperken. Hoewel dit de traagheid sterk vermindert voor de weinige gevallen die worden verplaatst, is de totale gemiddelde winst klein wanneer deze vermindering van de traagheid wordt gespreid over alle gevallen die op een dag worden uitgevoerd. Om een significant effect te hebben op de traagheid van een aanzienlijk aantal patiënten, moeten de interventies betrekking hebben op grote aantallen gevallen. Een dynamisch schema kan aan het begin van elke dag worden gemaakt en voortdurend worden bijgewerkt met nieuwe begintijden voor elke zaak, nadat is gecompenseerd voor te laat komen van de eerste zaken en vertekening van de duur van de zaak. Deze herziene begintijden kunnen dan worden gebruikt om te bepalen wanneer de volgende patiënt moet arriveren, zodat de patiënt niet langer hoeft te wachten dan nodig is. Het minimaliseren van de tijd die patiënten moeten wachten nadat ze in het ziekenhuis zijn aangekomen is een belangrijk doel voor de OK-manager. Met een dynamische planning worden de begintijden van “te volgen” gevallen voortdurend bijgewerkt.
-
Om er zeker van te zijn dat de voor de volgende operatie benodigde voorraden en apparatuur beschikbaar zijn.
Aan iemand in de kamer vragen om zijn beste subjectieve gok te doen, is misschien niet de beste manier om in te schatten hoeveel tijd er nog resteert in een geval. Statistische methoden kunnen beschikbare historische gegevens over de duur van een casus analyseren met als doel de verwachte resterende tijd in een casus nauwkeurig te voorspellen. Om dit te bereiken wordt het OK-informatiesysteem geprogrammeerd om automatisch gegevens over de identiteit van de chirurg, de geplande procedure en de werkelijke begintijd van de casus te extraheren van de Anesthesia Information Management System server. (Een groeiend aantal academische medische centra in de VS en in Europa installeert dergelijke systemen). Vervolgens zullen de Bayesiaanse aanpassingen van de resterende tijd worden afgeleid uit de tijd die reeds is verstreken.
Bayesiaanse analyse maakt het mogelijk eerdere waarnemingen te combineren met nieuwe informatie om de waarschijnlijkheid van een toekomstige gebeurtenis te helpen bepalen. Het kraken van de gegevens wordt zo nodig aangevuld met elektronische zoekopdrachten aan het OK-personeel voor schattingen van de resterende tijd. Deze query’s zijn bijzonder waardevol naarmate een zaak langer uitloopt en wanneer er weinig of geen historische zaken beschikbaar zijn om voor voorspellingen te gebruiken.
Als een zaak tot ver na de geplande eindtijd doorloopt, zou men verwachten dat de resterende tijd tot nul daalt. De mediane resterende tijd voor herhalingen van een bepaalde geplande operatie blijft echter relatief constant. Dit wordt ten dele verklaard door het feit dat steeds meer gevallen reeds zijn beëindigd. Bovendien kan een geval dat buitengewoon lang duurt, erop wijzen dat de procedure die wordt uitgevoerd niet dezelfde is als die welke oorspronkelijk was geboekt.
Als alternatief kunnen intraoperatieve complicaties of andere willekeurige gebeurtenissen vertragingen veroorzaken. Wanneer een OK meer middelen bestelt (nieuwe apparatuur, retractors, een andere chirurg, of bloedproducten), wijst dit erop dat de zaak langer zal duren dan gepland. De meeste casussen worden gepland alsof plan A zal worden uitgevoerd, dus als plan B in werking treedt, zal de casus waarschijnlijk de voorspelde tijd overschrijden. Met andere woorden, wanneer een wijziging in de chirurgische aanpak of de verdovingsprocedure wordt vastgesteld (bv. tijdens de preoperatieve briefing), moet de bijgewerkte raming van de duur van de ingreep worden gebruikt. Dergelijke updates zijn vaak beter dan de oorspronkelijke schattingen.
Beheer van onzekerheid
Het is belangrijk om de precieze procedure(s), chirurgisch team en type anesthesie te gebruiken bij het schatten van de duur van de casus. Het zou mooi zijn als alle onzekerheid bij de voorspelling van de duur van een operatie zou verdwijnen, maar er blijft onzekerheid bestaan. Als we vragen: “Hoe lang zal de operatie duren?” verwachten we een eenduidig numeriek antwoord, zoals: “De operatie duurt nog 68 minuten.” Een dergelijk antwoord geeft een “illusie van zekerheid” die een menselijke emotionele behoefte aan zekerheid voedt, terwijl die er niet is.
Voor sommige beslissingen moet de OK manager rekening houden met de kortste tijd die een zaak mogelijk zou kunnen duren. Voor andere beslissingen moet de OR-manager de langste tijd bepalen die een zaak mogelijk zou kunnen duren. Het doel voor de OK-manager is om de onzekerheid van de operatieve casustijden te accepteren en te werken aan het beheren ervan.
De OK-manager kan de lijst met gevallen van elke chirurg in dezelfde OK op dezelfde dag rangschikken met de meest voorspelbare casus eerst en de minst voorspelbare (vaak de langste) casus laatst.
In de OK suite van de toekomst, patiënten misschien niet verschijnen op dezelfde, constante hoeveelheid tijd voorafgaand aan geplande operaties. In plaats daarvan zal het tijdstip waarop een patiënt wordt geïnstrueerd om in het ziekenhuis aan te komen voor de operatie variëren op basis van de kenmerken van de zaak (zaken) die voor hen ligt (liggen). Als patiënt B bijvoorbeeld gepland is om patiënt A te volgen (waarvan de duur bekend is en die weinig variabel is), hoeft patiënt B niet zo lang voor de geplande aanvangstijd aanwezig te zijn. Als patiënt B gepland is om een geval te volgen waarvan de duur zeer onzeker is (bv. een Whipple-procedure), kunnen de instructies voor patiënt B zijn om vroeg te komen.