John J Chen, MD, PhD; Angela R McAllister, MD; Elliott H Sohn, MD
February 17, 2014
Chief complaint: Obniżone widzenie i centralna skotoma w obu oczach (OU)
Historia obecnej choroby: Pacjent jest 43-letnim mężczyzną, u którego od 10 lat obserwowano pogorszenie widzenia i centralną skotomię w obu oczach, która stopniowo się pogarszała. Pacjent opisuje widzenie jako zamazaną plamę w centralnej części pola widzenia po obu stronach. Pacjent widział się z optometrystą dwa lata temu i nie mógł uzyskać refrakcji lepszej niż 20/40 w każdym oku. Pacjent miał przerywane fotopsje w obu oczach w ciągu ostatnich dwóch lat. Zaprzecza występowaniu pływaków.
Past Ocular History: Brak
Past Medical History: Depresja
Leki: sertralina, olej rybi
Alergie: Brak
Historia rodzinna: Nieskładnikowy
Historia społeczna: Pacjent pracuje jako kucharz. Nie pali i nie pije alkoholu.
Przegląd systemów: Wszystkie negatywne z wyjątkiem HPI
Badanie okulistyczne
Ocena ostrości wzroku
- Prawe oko (OD): 20/60
- Lewe oko (OS): 20/60
Oczy: 5→3, brak RAPD OU
Ruchy pozagałkowe: Pełne OU
Pola widzenia konfrontacyjne: Full OU
Intra-ocular pressure:
- OD: 21 mmHg
- OS: 19 mmHg
External
Slit Lamp Exam
- Lid/Lashes: Normal OU
- Conjunctiva/Sclera: Normal OU
- Cornea: Czysta OU
- Komora przednia: Głęboka i spokojna OU
- Tęczówka: Normalna OU
- Soczewka: Jasna OU
- Witreous: Normal OU
Dilated Fundus Exam
Nerwy wzrokowe mają stosunek kubka do tarczy 0,2 OU. Plamka obu oczu ma szarawy połysk z powierzchownymi kryształami, żyłami pod kątem prostym i naczyniami teleangiektatycznymi, które są bardziej widoczne czasowo. Naczynia i siatkówka obwodowa są w normie OU. Nie ma tylnego odłączenia ciała szklistego (Rycina 1).
Badania pomocnicze
Zdjęcia fundusowe wykazują szarawy połysk z powierzchownymi kryształami, żyłami prawego kąta i naczyniami teleangiektatycznymi, które są bardziej widoczne czasowo w plamce zarówno prawego (A), jak i lewego (B) oka (Rycina 1).
Angiografia fluoresceinowa (FA) wykazuje naczynia teleangiektatyczne otaczające plamkę, bardziej widoczne czasowo, z przeciekiem OU (Figura 2).
Optyczna koherentna tomografia w domenie spektralnej (OCT) wykazuje małe torbielowate wgłębienia w plamce zarówno w prawym (A), jak i lewym (B) oku. Centralna grubość plamki wynosi 331 mikronów OD i 320 mikronów OS (ryc. 3).
Obrazowanie autofluorescencyjne wykazuje łagodny wzrost autofluorescencji w obszarze foveal zarówno w prawym (A), jak i lewym (B) oku (Rysunek 4).
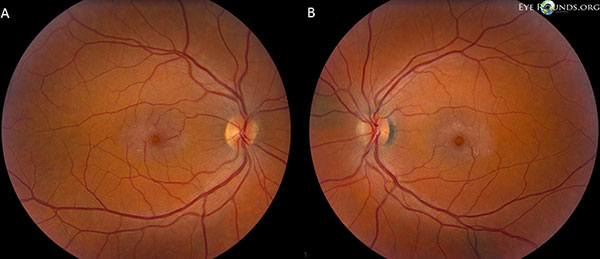
Rysunek 1. Zdjęcia dna oka wykazują szarawy połysk z powierzchownymi kryształami, żyłami prawego kąta i naczyniami teleangiektatycznymi, które są bardziej widoczne czasowo w plamce zarówno prawego (A), jak i lewego (B) oka.
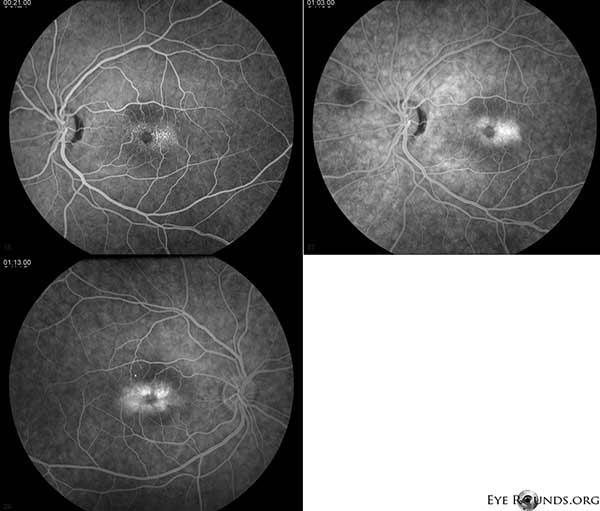
Rycina 2. Angiografia fluoresceinowa wykazuje naczynia teleangiektatyczne otaczające fovea bardziej widoczne czasowo z przeciekiem OU.
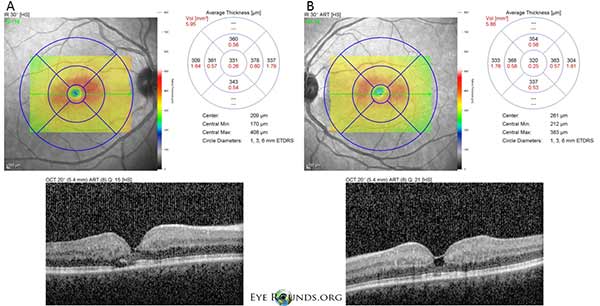
Rysunek 3: Optyczna koherentna tomografia w domenie spektralnej (OCT) wykazuje małe torbielowate wgłębienia w foveal zarówno w prawym (A), jak i lewym (B) oku. Grubość centralnej plamki wynosi 331 μm OD i 320 μm OS.
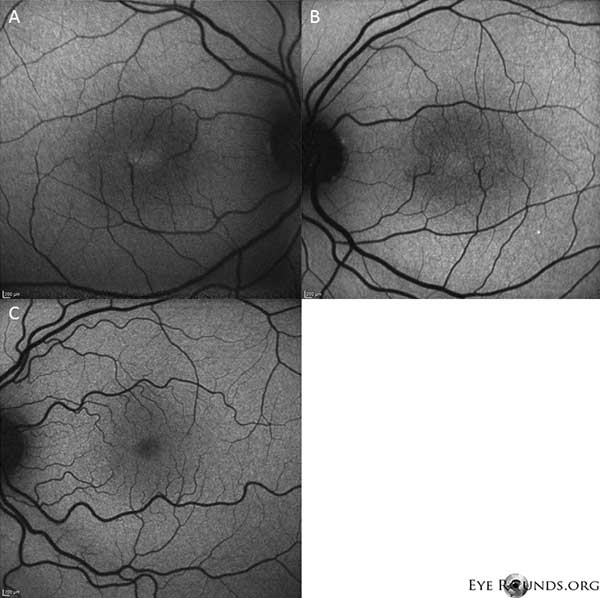
Ryc. 4: Obrazowanie autofluorescencji wykazuje wzrost autofluorescencji w obszarze foveal zarówno w prawym (A), jak i lewym (B) oku. Oko z normalną autofluorescencją pokazano dla porównania (C).
Diagnoza
Idiopatyczna telangiektazja małopowierzchniowa, typ II (Telangiektazja plamkowa typu 2 lub Mac Tel 2)
Dyskusja
Idiopatyczna telangiektazja małopowierzchniowa (IJFT), znana również jako idiopatyczna teleangiektazja plamki żółtej, jest rzadkim zaburzeniem charakteryzującym się teleangiektatycznymi naczyniami w regionie juxtafoveolar jednego lub obu oczu. Według Gassa, IJFT można podzielić na trzy grupy w zależności od fenotypu: typ I jest typowo jednostronną chorobą charakteryzującą się parafunkcyjnym poszerzeniem naczyń włosowatych, mikrotętniakami, przeciekami i odkładaniem się lipidów; typ II jest najczęstszą postacią IJFT i zwykle objawia się obustronnymi teleangiektazjami w okolicy podspojówkowej z minimalnym wysiękiem; typ III jest niezwykle rzadki i charakteryzuje się teleangiektazją okluzyjną. W tym przeglądzie skupimy się na IJFT typu II (telangiektazja plamkowa typu 2 lub Mac Tel 2).
Częstość występowania IJFT typu II nie jest do końca znana, ale jedno duże badanie oszacowało częstość występowania na 1-5 na 22 062, podczas gdy inne badanie oszacowało, że może ona wynosić nawet 0,1% w niektórych populacjach. Chociaż IJFT może wystąpić w każdym wieku, średni wiek zachorowania wynosi 55 lat. Nie obserwuje się predylekcji płciowej ani rasowej. Chociaż istnieje kilka opisów przypadków bliźniąt monozygotycznych z IJFT typu II, które sugerują możliwość komponentu genetycznego, obecnie nie ma wystarczających dowodów z badań populacyjnych, aby potwierdzić związek z genetyką. Kilka badań sugeruje, że palenie tytoniu może pogarszać przebieg choroby.
IJFT typu II jest chorobą obustronną, ale może być asymetryczna i może pojawiać się jako proces jednostronny we wczesnym okresie choroby. Pacjenci często zgłaszają się z objawami niewyraźnego widzenia, metamorfopsji lub skotomii przyśrodkowej.
Wczesne zmiany obserwowane w IJFT typu II obejmują parafowkową szarość siatkówki, powierzchowne krystaliczne złogi, podtwardówkowe torbielowate wgłębienia, parafowkowe teleangiektazje i naczynia pod kątem prostym. Ostrość wzroku obniża się powoli i jest często związana z hiperplazją nabłonka barwnikowego siatkówki (RPE). U około jednej trzeciej pacjentów, jako ostre powikłanie, może wystąpić głęboka neowaskularyzacja siatkówki z podsiatkówkowymi naczyniami doprowadzającymi, czyli neowaskularyzacja podsiatkówkowa (SRNV), nazywana wówczas postacią proliferacyjną. Naturalna progresja choroby prowadzi do znacznej utraty wzroku u większości pacjentów z IJFT typu II. W pracy Watzke i wsp. w 15 lub 20 oczach rozwinęła się albo centralna hiperplazja RPE albo SRNV z obniżeniem ostrości wzroku do 20/70 lub gorzej w ciągu 15 lat.
Wykrycie dna oka w biomikroskopii IJFT typu II może być subtelne, szczególnie we wczesnym okresie procesu chorobowego, dlatego obrazowanie FA, OCT i autofluorescencja dna oka są ważne w postawieniu diagnozy. FA uwidacznia parafovealne naczynia teleangiektatyczne, które wykazują wczesną hiperfluorescencję z przeciekiem. Są one często bardziej widoczne w okolicy skroniowej. OCT uwidacznia torbielowate przestrzenie podtwardówkowe, zwykle bez torbielowatego obrzęku plamki. W bardziej zaawansowanej chorobie w OCT widoczne są zaburzenia w funkcjonowaniu fotoreceptorów i zanik siatkówki zewnętrznej. Wyniki autofluorescencji dna oka są charakterystyczne dla MacTel II, wykazując utratę fizjologicznej hipoautofluorescencji, tj. zwiększoną autofluorescencję w obrębie fovea.
Patogeneza IJFT typu II jest niejasna, ale może obejmować nieprawidłowości w parafoveolarnych komórkach Mullera raczej niż pierwotną nieprawidłowość naczyń włosowatych siatkówki. Komórki Mullera są ważne dla zdrowia śródbłonka naczyń włosowatych siatkówki i jej otoczenia. Postuluje się, że dysfunkcja komórek Mullera w IJFT typu II powoduje degenerację śródbłonka, co może prowadzić do proliferacji kapilar siatkówki i teleangiektazji. Potwierdza to fakt, że w badaniu histopatologicznym pacjentów z IJFT typu II zaobserwowano ubytek komórek Mullera w okolicy nerwu wzrokowego. Uważa się, że powierzchowne kryształy widoczne u pacjentów z IJFT typu II reprezentują podnóżki zdegenerowanych komórek Mullera. Ponadto spekuluje się, że przestrzenie widoczne w OCT w IJFT typu II reprezentują raczej utratę tkanki w wyniku degeneracji siatkówki, w szczególności z powodu dysfunkcji lub utraty komórek Mullera, niż wypełnione płynem przestrzenie torbielowate.
Lepsze zrozumienie mechanizmu choroby w IJFT typu II jest ważne, ponieważ nadal nie ma ostatecznego leczenia utraty wzroku obserwowanej w nieproliferacyjnej postaci IJFT II. Bevacizumab okazał się skuteczny w leczeniu SRNV związanego z IJFT typu II, ale nie wydaje się konsekwentnie wpływać na przebieg lub zmiany torbielowate w nieproliferacyjnym IJFT. Podobnie, ranibizumab nie wykazał korzyści funkcjonalnych w prospektywnym badaniu interwencyjnym pacjentów z nieproliferacyjnym IJFT typu II, chociaż wykazano, że powodował znaczącą redukcję grubości siatkówki i zmniejszenie przecieku w FA. Wykazano, że doustne inhibitory anhydrazy węglanowej również powodowały znaczącą redukcję grubości siatkówki, ale nie poprawiały znacząco ostrości wzroku. Wypróbowano wiele innych metod leczenia, w tym laser ogniskowy, terapię fotodynamiczną i triamcynolon dożylnie, jednak nie uzyskano wyraźnej poprawy ani w zakresie ubytków torbielowatych, ani ostrości wzroku u pacjentów z IJFT typu II. Znalezienie skutecznego leczenia jest ważne, ponieważ u większości pacjentów z IJFT typu II z czasem dochodzi do znacznego pogorszenia widzenia.
Nasz pacjent wykazuje wszystkie wczesne cechy nieproliferacyjnego IJFT typu II, w tym parafowkową szarość siatkówki, powierzchowne krystaliczne złogi siatkówki, naczynia pod kątem prostym i parafowkowe teleangiektazje (Rycina 1). FA dodatkowo uwidoczniła teleangiektazje parafowkowe, które wykazywały wyraźny przeciek i zabarwienie siatkówki (Rycina 2). OCT wykazała charakterystyczne torbielowate przestrzenie podtwardówkowe (Rysunek 3). Wreszcie, autofluorescencja dna oka wykazała łagodne zwiększenie autofluorescencji w dołku odpowiadające IJFT typu II (Rycina 4). Na szczęście u naszego pacjenta nie stwierdzono objawów bardziej zaawansowanej choroby, w tym żadnych dowodów na hiperplazję nabłonka pigmentu siatkówki lub SRNV. Pacjent początkowo otrzymywał metazolamid PO 50mg bid i wykazał zmniejszenie grubości plamki w ciągu 1,5 miesiąca leczenia (Rycina 5). Następnie zmieniono go na acetazolamid PO w związku z ubezpieczeniem i w ciągu następnego roku obserwowano dalsze zmniejszenie grubości plamki i torbieli podtwardówkowych, mimo że tolerował jedynie dawkę 125 mg (ryc. 5). Nastąpiła również łagodna, nieistotna poprawa ostrości wzroku do 20/50 OD i 20/40 OS podczas ostatniego badania kontrolnego.
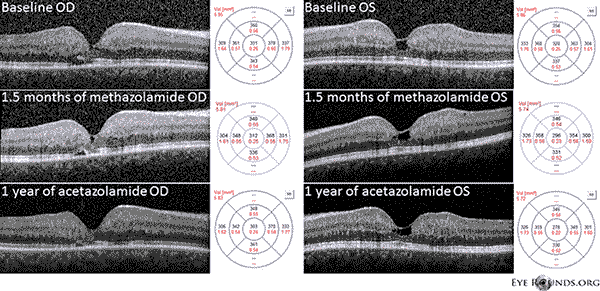
Rycina 5: Spektralna optyczna koherentna tomografia domenowa (OCT) wykazuje podtwardówkowe przestrzenie podobne do torbieli OU na początku. Mapa grubości siatkówki pokazana jest po prawej stronie (CMT = 331 μm OD, CMT = 320 μm OS). Po 1,5 miesiąca stosowania metazolamidu nastąpiło zmniejszenie grubości plamki (CMT = 312 μm OD, CMT = 296 μm OS). Po roku leczenia acetazolamidem nastąpiło dalsze zmniejszenie przestrzeni torbielowatych i grubości plamki (CMT = 303 μm OD, CMT = 278 μm OS). Obrazy zostały uzyskane w tym samym południku i zarejestrowane do pierwotnej wizyty.
Diagnostyka różnicowa
- cukrzycowy obrzęk plamki
- pseudofakijny obrzęk plamki
- pseudofakijny obrzęk plamki
- otwór w blaszce/macierzy
- choroba Coatsa
- okluzja żyły
- retinal vein occlusion
- retinopatia popromienna
- choroba Ealesa
- okulistyczny zespół niedokrwienny
- retinopatia krystaliczna
- IJFT typu I i III (patrz tabela).
- Choroba proliferacyjna może być mylona z neowaskularyzacją naczyniówkową ze zwyrodnienia plamki związanego z wiekiem.
Tabela: Charakterystyka trzech typów idiopatycznej teleangiektazji juxtafoveolarnej
| Typy IJFT* |
Epidemiologia |
Znaki i objawy |
Leczenie |
Prognoza |
|
IJFT typu I |
Przeważnie mężczyźni. Średni wiek 40 lat. |
Uniwersalne widoczne teleangiektatyczne naczynia włosowate siatkówki z obrzękiem plamki i odkładaniem się lipidów/ wysiękiem. |
Fotokoagulacja laserowa może zmniejszyć wysięk i ustabilizować widzenie. |
Zmienna, większość postępuje do 20/70 lub gorzej, jeśli nie jest leczona |
|
IJFT typ II |
Równa predylekcja płci. Średni wiek 55 lat. |
Obustronna parafowkowa szarość siatkówki, powierzchowne krystaliczne złogi, podpowierzchniowe torbielowate wgłębienia, parafowkowe teleangiektazje (bardziej widoczne na FA), naczynia pod kątem prostym, hiperplazja RPE. SRNV rozwija się u około 1/3 pacjentów. |
Brak znanego leczenia nieproliferacyjnego IJFT typu II. Dożylny anty-VEGF dla SRNV. |
Zmienna, w 2/3 oczu nastąpi progresja do 20/70 lub gorzej związana z hiperplazją RPE lub SRNV. |
|
IJFT typu III |
Bardzo rzadkie |
Obustronne zatarcie kapilar okołooczodołowych, teleangiektazja kapilar i minimalny wysięk, związane z chorobą układową lub mózgową. |
Nieznana ze względu na rzadkość występowania |
Zmienna, w większości nieznana ze względu na rzadkość występowania |
| *Idiopatyczna telangiektazja podspojówkowa (IJFT) jest również znana jako idiopatyczna telangiektazja plamkowa. Zgodnie z klasyfikacją idiopatycznej telangiektazji plamkowej, IJFT typu I jest nazywana telangiektazją tętniakową, a IJFT typu II – telangiektazją okołoplamkową. Ze względu na rzadkość występowania, IJFT typu III została pominięta w klasyfikacji idiopatycznej telangiektazji plamkowej. | ||||
Epidemiologia (IJFT typu II)
|
Objawy
|
Objawy
|
Leczenie
|
- Yannuzzi LA, Bardal AM, Freund KB, Chen KJ, Eandi CM, Blodi B. Idiopathic macular telangiectasia. Arch Ophthalmol 2006;124(4):450-60.
- Gass JD, Blodi BA. Idiopathic juxtafoveolar retinal telangiectasis. Update of classification and follow-up study. Ophthalmology 1993;100(10):1536-46.
- Aung KZ, Wickremasinghe SS, Makeyeva G, Robman L, Guymer RH. The prevalence estimates of macular telangiectasia type 2: the Melbourne Collaborative Cohort Study. Retina 2010;30(3):473-8.
- Klein R, Blodi BA, Meuer SM, Myers CE, Chew EY, Klein BE. The prevalence of macular telangiectasia type 2 in the Beaver Dam eye study. Am J Ophthalmol 2010;150(1):55-62 e2.
- Watzke RC, Klein ML, Folk JC, Farmer SG, Munsen RS, Champfer RJ, Sletten KR. Long-term juxtafoveal retinal telangiectasia. Retina 2005;25(6):727-35.
- Nowilaty SR, Al-Shamsi HN, Al-Khars W. Idiopathic juxtafoveolar retinal telangiectasis: a current review. Middle East Afr J Ophthalmol 2010;17(3):224-41.
- Cohen SM, Cohen ML, El-Jabali F, Pautler SE. Optical coherence tomography findings in nonproliferative group 2a idiopathic juxtafoveal retinal telangiectasis. Retina 2007;27(1):59-66.
- Schmitz-Valckenberg S, Fan K, Nugent A, Rubin GS, Peto T, Tufail A, Egan C, Bird AC, Fitzke FW. Correlation of functional impairment and morphological alterations in patients with group 2A idiopathic juxtafoveal retinal telangiectasia. Arch Ophthalmol 2008;126(3):330-5.
- Wong WT, Forooghian F, Majumdar Z, Bonner RF, Cunningham D, Chew EY. Fundus autofluorescence in type 2 idiopathic macular telangiectasia: correlation with optical coherence tomography and microperimetry. Am J Ophthalmol 2009;148(4):573-83.
- Gass JD. Histopathologic study of presumed parafoveal telangiectasis. Retina 2000;20(2):226-7.
- Tout S, Chan-Ling T, Hollander H, Stone J. The role of Muller cells in the formation of the blood-retinal barrier. Neuroscience 1993;55(1):291-301.
- Newman E, Reichenbach A. The Muller cell: a functional element of the retina. Trends Neurosci 1996;19(8):307-12.
- Powner MB, Gillies MC, Tretiach M, Scott A, Guymer RH, Hageman GS, Fruttiger M. Perifoveal muller cell depletion in a case of macular telangiectasia type 2. Ophthalmology 2010;117(12):2407-16.
- Gass JDM. Stereoscopic atlas of macular diseases : diagnosis and treatment. 4th ed. St. Louis: Mosby, 1997.
- Roller AB, Folk JC, Patel NM, Boldt HC, Russell SR, Abramoff MD, Mahajan VB. Intravitreal bevacizumab for treatment of proliferative and nonproliferative type 2 idiopathic macular telangiectasia. Retina 2011;31(9):1848-55.
- Mandal S, Venkatesh P, Abbas Z, Vohra R, Garg S. Intravitreal bevacizumab (Avastin) for subretinal neovascularization secondary to type 2A idiopathic juxtafoveal telangiectasia. Graefes Arch Clin Exp Ophthalmol 2007;245(12):1825-9.
- Konstantinidis L, Mantel I, Zografos L, Ambresin A. Intravitreal ranibizumab as primary treatment for neovascular membrane associated with idiopathic juxtafoveal retinal telangiectasia. Graefes Arch Clin Exp Ophthalmol 2009;247(11):1567-9.
- Matsumoto Y, Yuzawa M. Intravitreal bevacizumab therapy for idiopathic macular telangiectasia. Jpn J Ophthalmol 2010;54(4):320-4.
- Kovach JL, Rosenfeld PJ. Bevacizumab (avastin) therapy for idiopathic macular telangiectasia type II. Retina 2009;29(1):27-32.
- Charbel Issa P, Finger RP, Kruse K, Baumuller S, Scholl HP, Holz FG. Monthly ranibizumab for nonproliferative macular telangiectasia type 2: a 12-month prospective study. Am J Ophthalmol 2011;151(5):876-886 e1.
- Chen JJ, Sohn EH, Folk JC, Mahajan VB, Kay CN, Boldt HC, Russell SR. Decreased Macular Thickness in Nonproliferative Macular Telangiectasia Type 2 with Oral Carbonic Anhydrase Inhibitors. Retina IN PRESS; 2014.
- Park DW, Schatz H, McDonald HR, Johnson RN. Grid laser photocoagulation for macular edema in bilateral juxtafoveal telangiectasis. Ophthalmology 1997;104(11):1838-46.
- De Lahitte GD, Cohen SY, Gaudric A. Lack of apparent short-term benefit of photodynamic therapy in bilateral, acquired, parafoveal telangiectasis without subretinal neovascularization. Am J Ophthalmol 2004;138(5):892-4.
- Wu L, Evans T, Arevalo JF, Berrocal MH, Rodriguez FJ, Hsu M, Sanchez JG. Long-term effect of intravitreal triamcinolone in the nonproliferative stage of type II idiopathic parafoveal telangiectasia. Retina 2008;28(2):314-9.