Muskuloskeletala systemet ger kroppen form och stöd, möjliggör rörelse, skyddar de inre organen, producerar röda blodkroppar i benmärgen (hematopoiesis) och lagrar kalcium och fosfor i benen. Även om undersökningen av detta system vanligtvis bara är en liten del av den övergripande fysiska bedömningen är allt vi gör beroende av ett intakt muskuloskeletalt system. Hur omfattande en bedömning du utför beror till stor del på varje patients problem och behov.
Gör en omfattande bedömning av rörelseapparaten om du upptäcker en avvikelse i rörelseapparaten eller upptäcker ett symtom som tyder på att rörelseapparaten är involverad. Muskuloskeletala problem är vanliga i alla åldersgrupper. Primära problem kan bero på medfödda, utvecklingsmässiga, infektiösa, neoplastiska, traumatiska eller degenerativa sjukdomar i själva systemet. Sekundära problem kan bero på störningar i andra kroppssystem.
Målet med en fullständig bedömning av rörelseapparaten är att tidigt upptäcka riskfaktorer, potentiella problem eller muskuloskeletal dysfunktion och sedan planera lämpliga insatser, inklusive undervisning i hälsofrämjande och sjukdomsförebyggande åtgärder samt genomförande av behandlingsåtgärder. Genom att göra detta kan du spela en betydelsefull roll för att förebygga smärta och dysfunktion hos dina patienter.
Uppförande av muskuloskeletal bedömning
Hälsohistoria. Att inhämta en grundlig och korrekt hälsohistoria är avgörande för din bedömning av det muskuloskeletala systemet. När intervjun om hälsohistoria fortskrider ska du klargöra exakt vad patienten menar med vissa subjektiva besvär, inklusive var, vilken karaktär och hur symtomen uppstod. Endast patienten kan ge dig uppgifter om smärta, stelhet, rörelseförmåga och hur dagliga aktiviteter har påverkats.
Historien ger de subjektiva uppgifter som styr den fysiska undersökningen. Om tiden är ett problem och du inte kan göra en fullständig anamnes kan du göra en fokuserad anamnes på det motorisk-muskuloskeletala systemet.

Biografiska uppgifter. En genomgång av de biografiska uppgifterna kan identifiera patienter som löper risk att drabbas av muskuloskeletala problem. Beakta patientens ålder, kön, civilstånd, ras, etniskt ursprung och yrke som möjliga riskfaktorer. Kvinnor löper till exempel större risk än män att drabbas av osteoporos och reumatoid artrit (RA); ett yrke som kräver tunga lyft ökar risken för skador på muskler, leder och stödstrukturer; och risken för degenerativ ledsjukdom (DJD; osteoartrit) ökar med åldern. Även patientens adress kan ha betydelse. Till exempel är borrelia, som har återverkningar på rörelseapparaten, endemisk på nordostkusten från Massachusetts till Maryland, i delstaterna Wisconsin och Minnesota i mellanvästern och på västkusten från norra Kalifornien till Oregon.
Aktuellt hälsotillstånd. Börja din bedömning med frågor om patientens nuvarande hälsotillstånd, eftersom hon eller han är mest intresserad av detta. de viktigaste symtomen att hålla utkik efter, i ordningsföljd, är smärta, svaghet och stelhet.
Symptomanalys.
Smärta. Smärta kan bero på ben-, muskel- eller ledproblem. Bensmärta är vanligtvis inte förknippad med rörelse om det inte finns en fraktur, men muskelsmärta är det. Aktuell eller nyligen inträffad sjukdom kan orsaka muskelvärk. benvärk är djup, matt och dunkande; muskelsmärta tar sig uttryck i form av kramp eller ömhet. Vid RA är ledvärk och stelhet värre på morgonen. Vid artros är lederna stela efter vila och smärtan är värre i slutet av dagen.
Svaghet. Muskelsvaghet i samband med vissa sjukdomar vandrar från muskel till muskel eller till grupper av muskler. Genom att känna till symtombilderna och när de uppträder kan man identifiera den sjukdomsprocess som är ansvarig för svagheten. Att identifiera svaghet relaterad till proximala eller distala muskelgrupper är också till hjälp. proximal svaghet är vanligtvis en myopati; distal svaghet är vanligtvis en neuropati.
Se till att fråga patienten om svagheten stör hans eller hennes förmåga att utföra vardagliga aktiviteter. Till exempel visar sig proximal svaghet i de övre extremiteterna ofta som svårigheter att lyfta föremål eller kamma håret. Proximal svaghet i de nedre extremiteterna visar sig som difficulty med att gå och korsa knäna. Patienter med polymyalgia reumatica har proximal muskelsvaghet. En distal svaghet i de övre extremiteterna visar sig genom difficulty vid påklädning eller att vrida på ett dörrhandtag. Patienter med myasthenia gravis har difficulty med diplopi, sväljning och tuggning, tillsammans med generaliserad muskelsvaghet.
Stivhet. Stelhet är ett vanligt muskuloskeletalt besvär. Det är viktigt att fastställa om stelheten är värre vid någon särskild tidpunkt på dagen. Patienter med RA är till exempel stela när de stiger upp på grund av den period av ledvila som sker under sömnen.
Balans- och koordinationsproblem. Problem med balans och koordination tyder ofta på ett neurologiskt problem. Dessa problem yttrar sig ofta som gångproblem eller difficulty i utförandet av aktiviteter i det dagliga livet (ADLs). Patienten kan klaga på att falla eller förlora balansen eller ha ataxi – oregelbundna och okoordinerade frivilliga rörelser.Gångproblem förknippas med cerebellära sjukdomar, Parkinsons sjukdom, multipel skleros (MS), diskbråck, stroke, Huntingtons chorea, hjärntumör, problem med innerörat, mediciner och exponering för kemiska gifter.
Andra relaterade symtom. Vissa sjukdomar i rörelseapparaten kan ge upphov till flera symtom. Till exempel kan akut reumatisk feber, gikt och autoimmuna inflammatoriska sjukdomar orsaka feber och ledvärk. En kvinna med ryggsmärta och vaginala flytningar kan ha en gynekologisk sjukdom. Smärta i nedre delen av ryggen och viktnedgång tyder på tuberkulos (TB) i ryggraden. tarm- och blåsdysfunktion tyder på diskbråck. fråga därför också patienten: ”Har du ont i halsen, feber, ledvärk, utslag, viktnedgång, diarré, domningar, stickningar eller svullnad?”
Hälsohistoria. Efter att ha tagit del av den tidigare hälsohistorien ska du jämföra den med patientens nuvarande muskuloskeletala status eller avslöja riskfaktorer som kan predisponera patienten för muskuloskeletala sjukdomar.

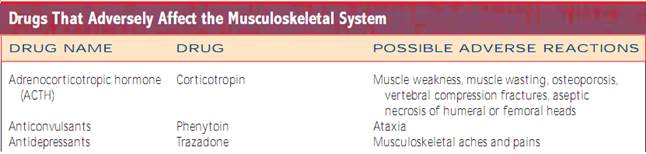
Familjehistoria. Syftet med familjeanamnesen är att identifiera predisponerande eller orsakande faktorer för muskuloskeletala problem.Efter att ha bedömt det nuvarande och tidigare hälsotillståndet i fråga om muskuloskeletala problem undersöker man eventuella familjära tendenser till problem.

Review of Systems. Genomgången av system (ROS) gör det möjligt att bedöma det muskuloskeletala systemets inbördes förhållande till alla andra system. Ofta kan du avslöja viktiga fakta som patienten inte nämnt tidigare.

Psychosocial Profile. Den psykosociala profilen kan avslöja mönster i patientens liv som kan påverka det muskuloskeletala systemet och sätta henne eller honom i riskzonen för muskuloskeletala sjukdomar.

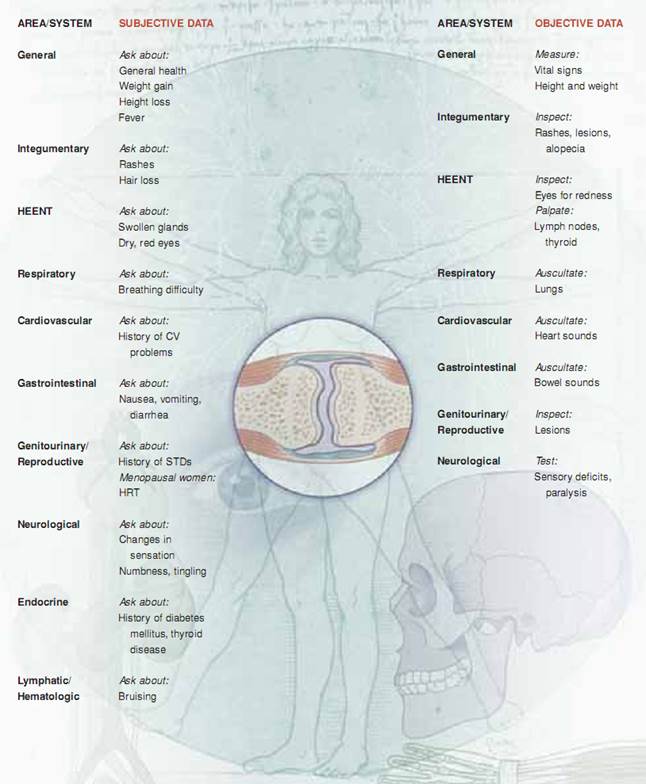
Fysisk bedömning. Nu när du har samlat in de subjektiva uppgifterna börjar du samla in de objektiva uppgifterna genom den fysiska undersökningen. Håll alla relevanta anamnestiska finderingar i minnet när du fortsätter. Dessa finderingar, tillsammans med dem från den fysiska undersökningen, kommer att komplettera bedömningsbilden. sedan kan du analysera uppgifterna, formulera omvårdnadsdiagnoser och utarbeta en vårdplan. Eftersom ett muskuloskeletalt problem kan förekomma måste du känna till normal muskuloskeletal funktion innan du kan fastställa onormala finderingar. Anatomin kommer att styra din bedömning.
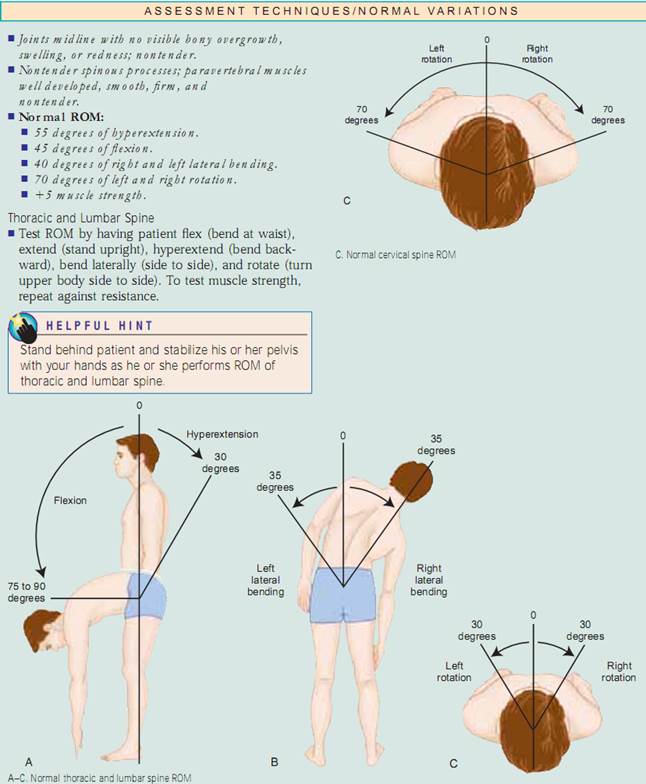
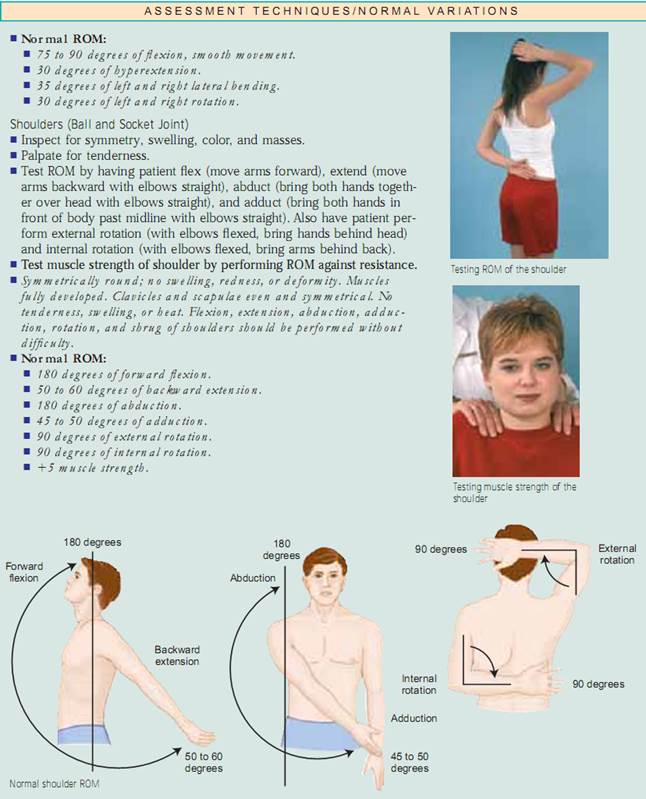
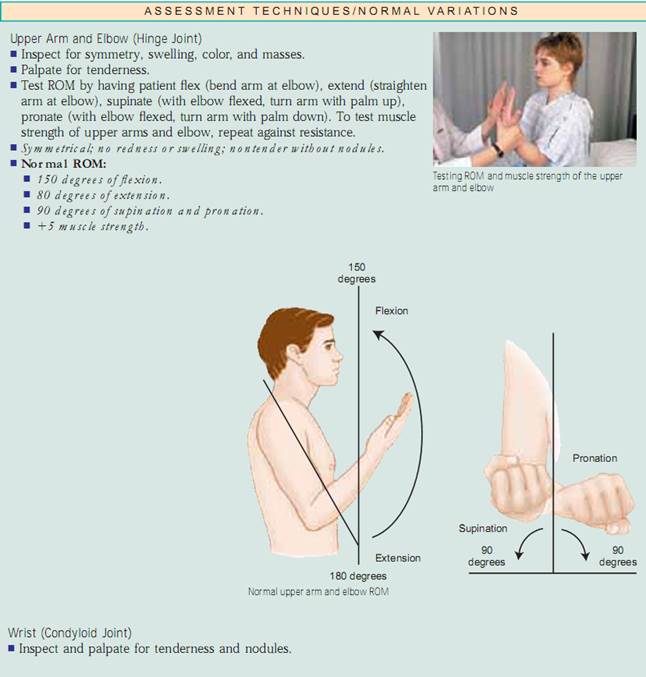
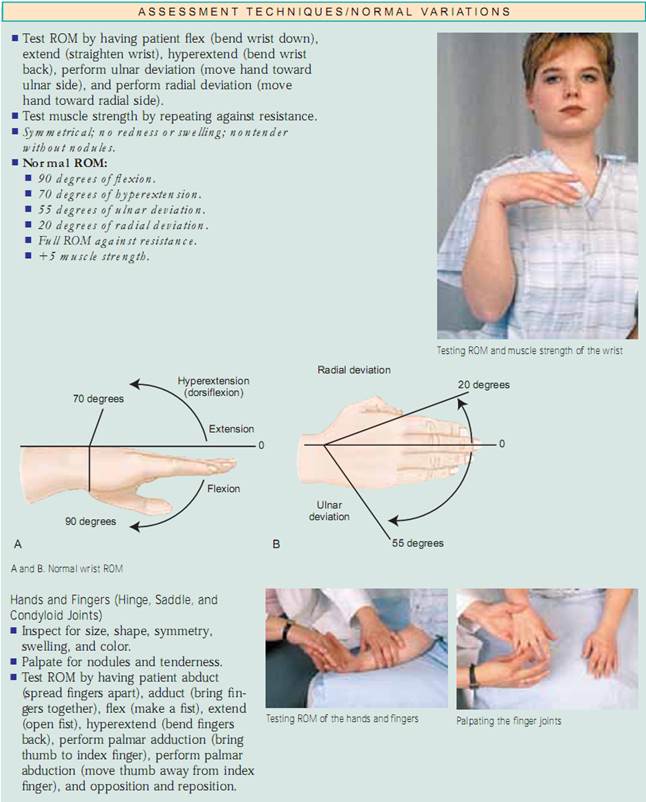
Ansats. Fysisk bedömning av muskuloskeletala systemet ger data om patientens hållning, gång, cerebellära funktion och benstruktur,muskelstyrka, ledrörlighet och förmåga att utföra ADLs. Du kommer att använda inspektion, palpation och percussion för att bedöma det muskuloskeletala systemet. Du ska arbeta systematiskt från topp till tå och jämföra den ena sidan med den andra. Inspektera och palpera varje led och muskel och bedöm sedan rörelseomfånget (ROM) och testa muskelstyrkan. Utför inspektion och palpation samtidigt under denna bedömning.
Uppförande av en allmän undersökning. Innan du undersöker specifika områden ska du skanna patienten från topp till tå för att undersöka det allmänna utseendet och tecken på muskuloskeletala problem. Till exempel:
- Få fram patientens vitala tecken. Temperaturförhöjningar är förknippade med borrelia, RA och infektioner som osteomyelit.
- Var uppmärksam på tecken på smärta eller obehag när patienten utför ROM. Om tecken eller symtom på smärta förekommer vid rörelse ska du aldrig tvinga en led.
Uppförande av en fysisk bedömning från huvud till tå. Titta nu efter förändringar i varje system som kan signalera ett muskuloskeletalt problem.

Uppförande av en muskuloskeletal fysisk bedömning. Nu när du har genomfört en undersökning från topp till tå kan du fokusera på undersökningens specifiker. Fortsätt i denna ordning:
- Bedöm hållning, gång och cerebellär funktion.
- Mät lemmar.
- Bedöm leder och testa ledrörelser.
- Bedöm muskelstyrka och ROM.
- Gör vid behov ytterligare tester för att bedöma problem med handled, ryggrad, höft och knä.
Bedömning av hållning, gång och cerebellär funktion.
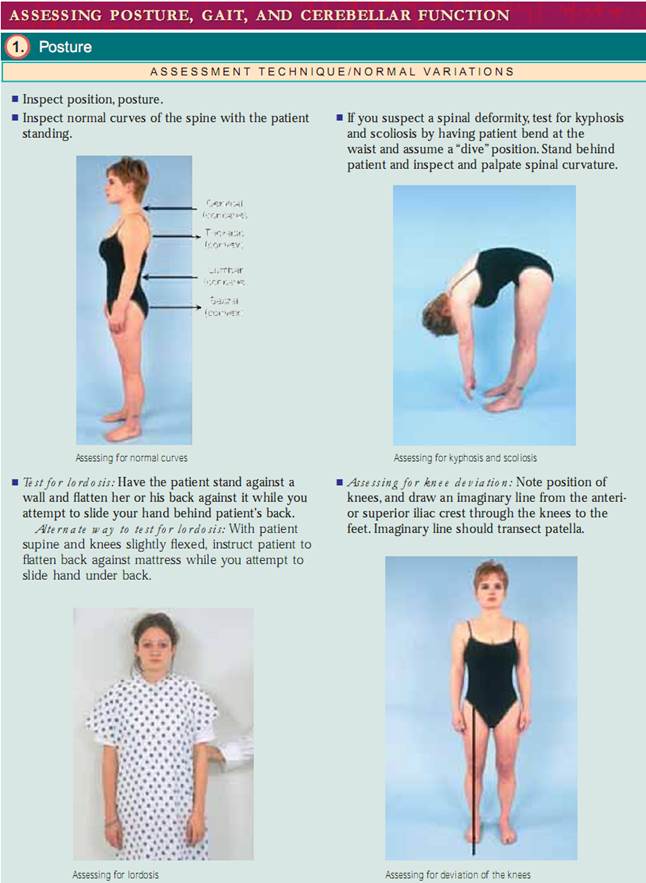
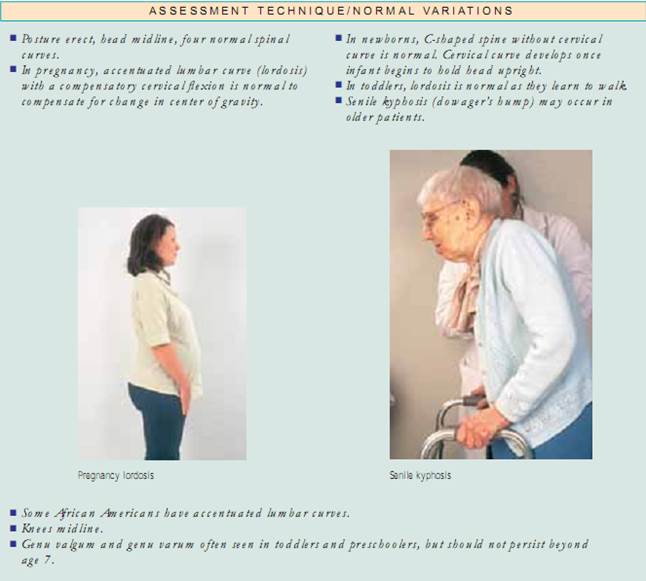
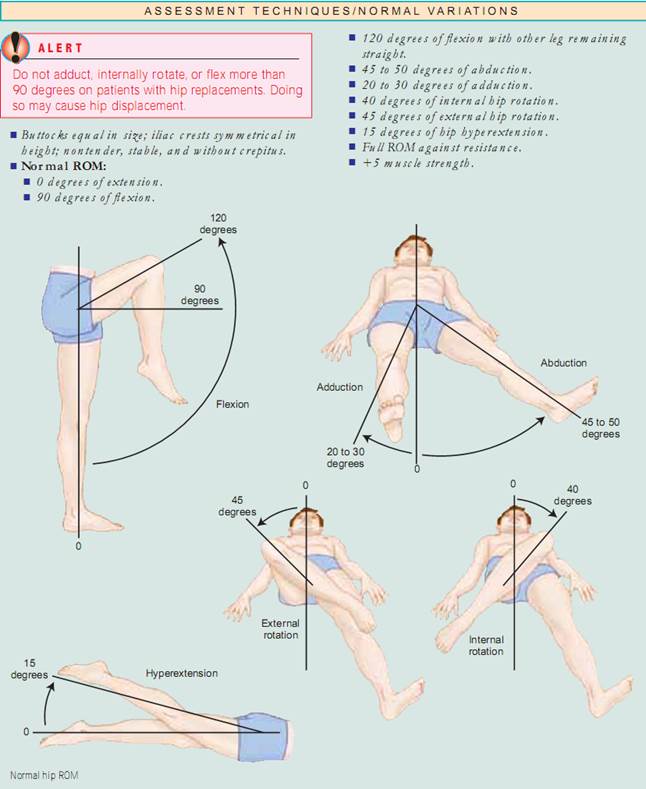
Hållning. Börja med att bedöma patientens hållning, eller hans eller hennes position i förhållande till den yttre miljön. Hållningen ska vara upprätt, med huvudet i mitten av linjen och ryggraden bedöms bäst när patienten står. Inspektera framifrån, bakifrån och från sidan, se till att axlarna, skulderbladet och höftkammarna är symmetriska och att de är i linje med varandra. Vuxna har fyra normala krökningar. De cervikala och lumbala kurvorna är konkava och de thorakala och sakrala kurvorna är konvexa. vid bedömning av deformationer av ryggradskurvor är det viktigt att avgöra om deformationen är strukturell eller funktionell (postural) till sin natur. För att bedöma kyfos och skolios låter man patienten böja sig framåt från midjan med armarna avslappnade och hängande och ställer sig sedan bakom patienten för att kontrollera om det finns krökningar. krökningarna försvinner vid funktionell kyfos och skolios men kvarstår i den strukturella formen. För att bedöma om det finns lordos, låt patienten stå mot en vägg och flata ryggen mot den. Om du fritt kan föra din hand genom lumbalkurvan har patienten strukturell lordos. En alternativ metod är att låta patienten ligga på rygg med knäna något flexerade och försöka flatta sin lumbala kurva. Om hon eller han kan det är lordosen funktionell. Låt sedan patienten stå upprätt med fötterna ihop och notera knäens position. Är knäna i mitten av linjen? Rita en tänkt linje från den främre övre iliacalkammen till fötterna. Normalt sett ska denna linje gå tvärs över patella. Notera om patella avviker från mittlinjen. normalt ska knäna vara mindre än 2,5 cm från varandra och de mediala malleoli (fotledsbenen) mindre än 3 cm från varandra.
Gait. Bedöm därefter patientens gångstil. ägna särskild uppmärksamhet åt stödbasen (avståndet mellan fötterna) och steglängden (avståndet mellan varje steg). Är stödbasen bred? Den genomsnittliga stödbasen för en vuxen är cirka 2 till 4 tum och den genomsnittliga steglängden för en vuxen är cirka 12 till 14 tum. Steglängden beror delvis på benlängden, så ju längre benen är, desto större steglängd.
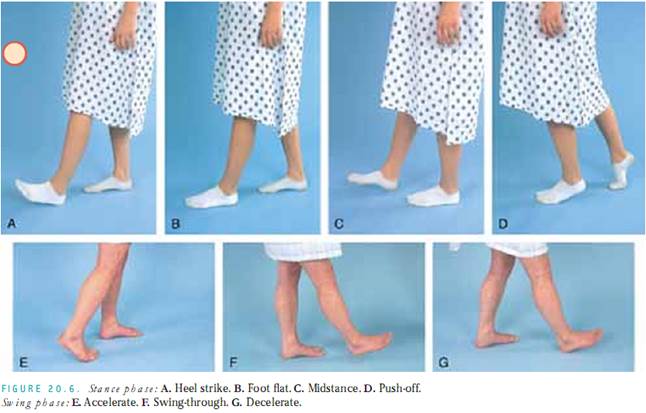
Var också uppmärksam på gångens faser – ställning och svängning. Stancefasen har fyra komponenter: hälslag, fot flat,midstance och push-off. Under midstance skiftar vikten till att bära hela kroppsvikten. Svingfasen har tre komponenter: accelerera, svänga igenom och bromsa. Figur 20.6 illustrerar de två faserna och deras komponenter. Om du inte upptäcker ett gångproblem, kartlägg ”faserna överensstämmer”. Om du upptäcker ett problem ska du försöka identifiera den specifika del av gången som är onormal, t.ex. kan en person med vänstersidig svaghet efter en stroke ha problem med accelerationsdelen av svängfasen och med mittfotsdelen av stancefasen. Fortsätt att observera patientens gång och notera hållning och kadens när han eller hon går.Fråga dig själv: Fråga dig själv: Svingar armarna i motsats till varandra? Är det tåspår inåt eller utåt? Är rörelserna smidiga och samordnade?
Cerebellär funktion. Bedöm nu cerebellär funktion, inklusive balans, koordination och noggrannhet i rörelserna.
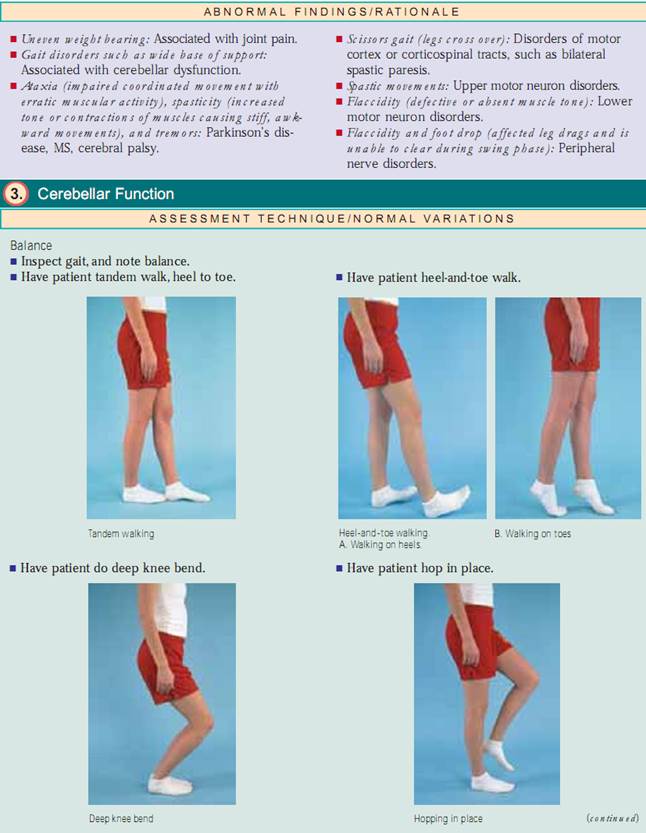
Balans. För att bedöma balansen tittar du på patientens gångstil. Om han eller hon har ett gångproblem,kan du inte gå vidare. Om det inte finns några gångproblem, låt patienten gå tandemgång (från häl till tå), gå från häl till tå, hoppa på plats, göra en djup knäböjning och utföra Romberg-testet.För att utföra Romberg-testet låter du patienten stå med fötterna ihop och ögonen öppna; låt honom eller henne sedan stänga ögonen. Om cerebellarfunktionen är intakt kommer han eller hon att kunna hålla balansen med minimal svajning med slutna ögon (negativt Romberg-test). Tänk på att balansproblem också kan uppstå vid störningar i innerörat.
Koordination. Därefter bedöms koordinationen. Notera patientens dominanta sida. vanligtvis är denna sida mer koordinerad. för att testa koordinationen i övre extremiteterna, låt patienten utföra snabba alternerande rörelser (RAMs) genom att klappa på låret med en hand och växla mellan supinat och pronat handläge. låt henne eller honom utföra finger-tumma opposition för att ytterligare testa handkoordinationen. För att testa koordinationen i de nedre extremiteterna, låt patienten utföra rytmisk tåklappning och sedan köra hälen på den ena foten ner längs skenbenet på det motsatta benet. Kom ihåg att testa varje sida separat och jämföra findings.
Rörelsernas noggrannhet. Lokalisering från punkt till punkt används för att bedöma rörelsernas noggrannhet. Låt patienten röra sin finger mot näsan med ögonen öppna och sedan stängda. eller låt honom eller henne röra din finger i olika positioner.



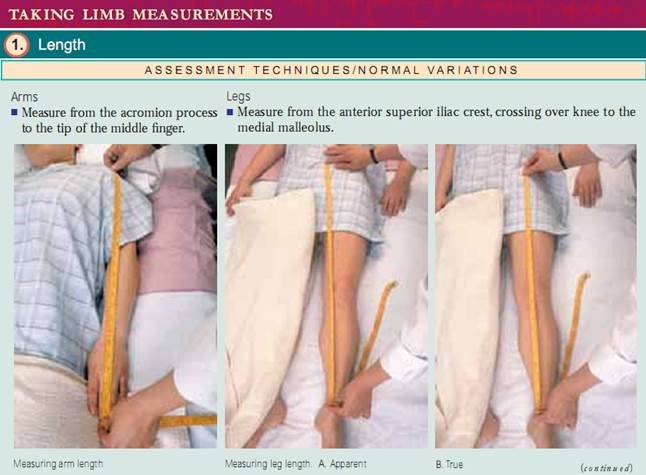
Mätning av lemmar. Lämningsmätningar omfattar både längd och omkrets.Mät armlängden från acromionfästet till spetsen av den mellersta fingern.Mät benlängden från främre övre iliacalkammen som korsar knäet till mediala malleolus.Detta kallas sann benlängd. En skenbar benlängd mäts från en icke-flexibel punkt, naveln, till den mediala malleolus.
En verklig benlängdsdifferens beror på ojämlikhet i benlängd, medan en skenbar benlängdsdifferens kan bero på en bäckenkippning eller flexionsdeformitet i höften. Diskrepans mellan höger och vänster bör inte överstiga mer än 1 cm. Uppenbarligen resulterar en benlängdsdiskrepans vanligtvis i kliniska problem såsom gångstörningar eller höft- eller ryggsmärta.
Ledomfånget reflekterar den faktiska muskelstorleken eller muskelmassan. Mät omkretsen på underarmar, överarmar, lår och vader.Notera patientens dominanta sida,som normalt kan vara upp till 1 cm större än hennes eller hans icke-dominanta sida. För att säkerställa en korrekt omkretsmätning ska du bestämma mittpunkten på den extremitet som ska bedömas. Om du till exempel mäter överarmens omkrets ska du mäta avståndet från acromionprocessen till olecranonprocessen och använda mittpunkten för att bestämma omkretsen; gör sedan samma sak för den motsatta armen.
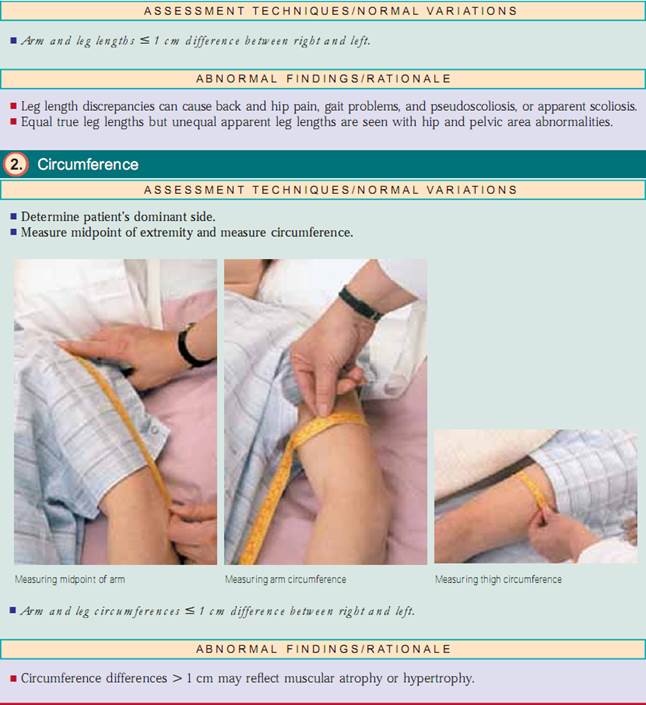
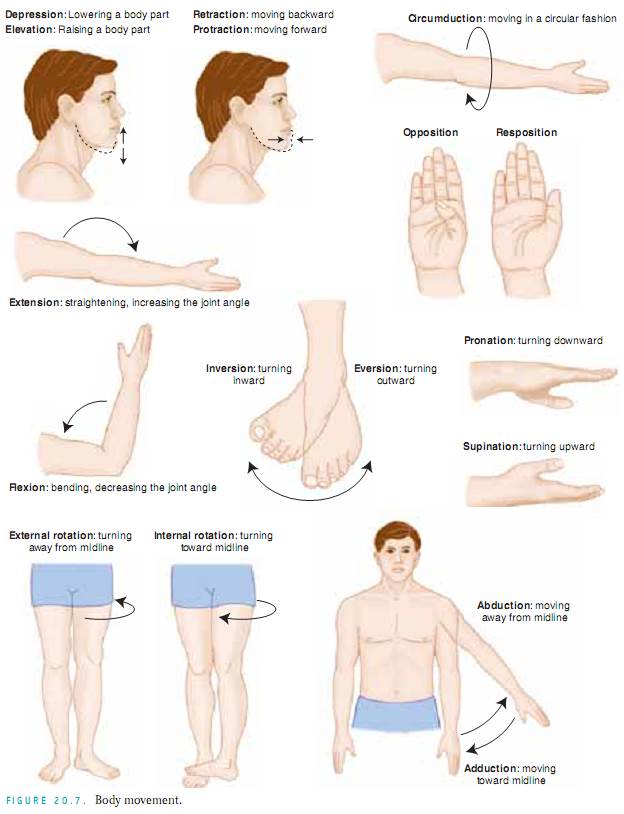
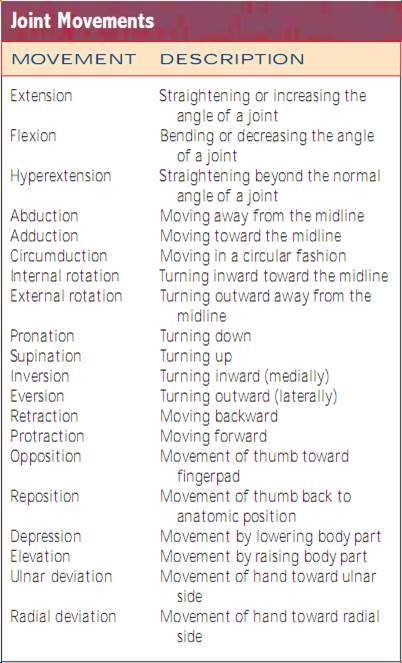
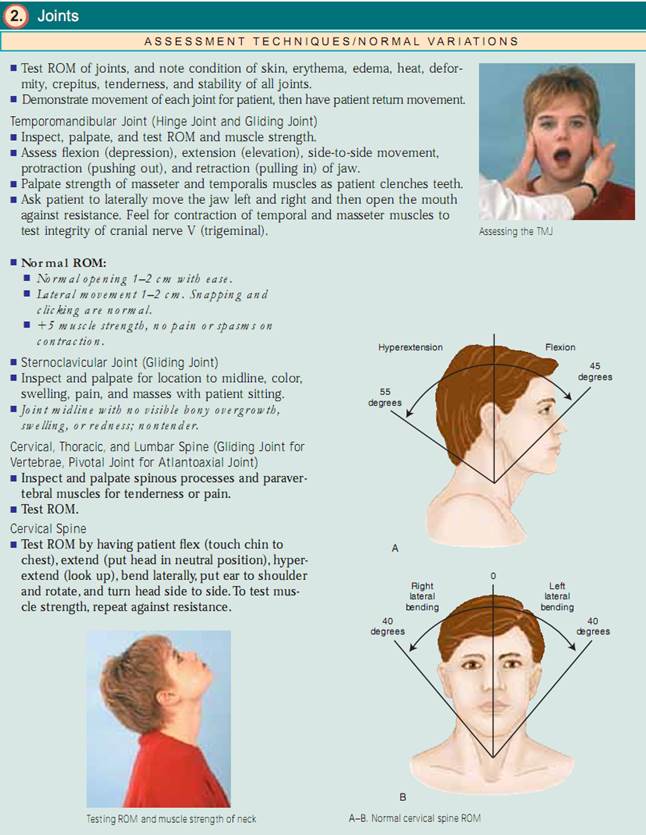
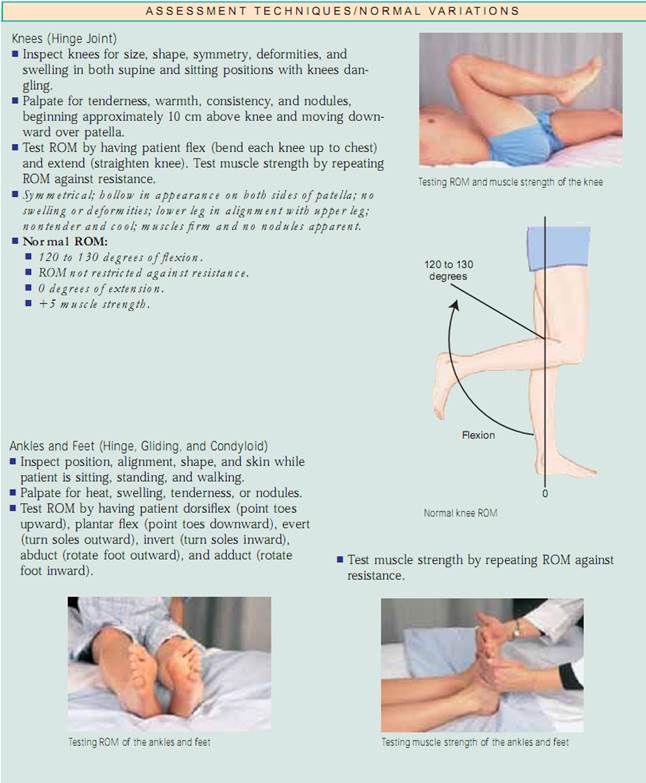
Assessing Joints and Muscles. Inspektera storlek, form, färg och symmetri hos varje led och notera massor, deformationer och muskelatrofi. jämför muskel- och led findningar bilateralt och palpera för ödem, värme, ömhet, smärta, smärta, knölar, crepitus och stabilitet. Testa aktiv ROM (där patienten utför rörelsen) och passiv ROM (där du sätter leden genom ROM) av leden (fig. 20.7). Förändringar i ledbrosket, ärrbildning i ledkapseln och muskelkontrakturer begränsar rörelsen. Det är viktigt att fastställa vilka typer av rörelser som patienten inte längre kan utföra, särskilt ADLs.
Ledens klickande eller crepitus kan förekomma normalt ibland eller kan vara förknippat med dislokationer av överarmsbenet, problem med den temporomandibulära leden (TMJ), förskjutning av bicepssenan från sitt spår, skadade knän eller DJD.
Leddeformitet kan vara resultatet av en medfödd missbildning eller ett kroniskt tillstånd. Ställ följande frågor till varje patient med en deformitet:
- När du first lade märke till deformationen?
- Fanns deformationen plötsligt?
- Fanns den till följd av ett trauma?
- Har deformationen förändrats över tid?
- Har den påverkat ditt rörelseomfång?
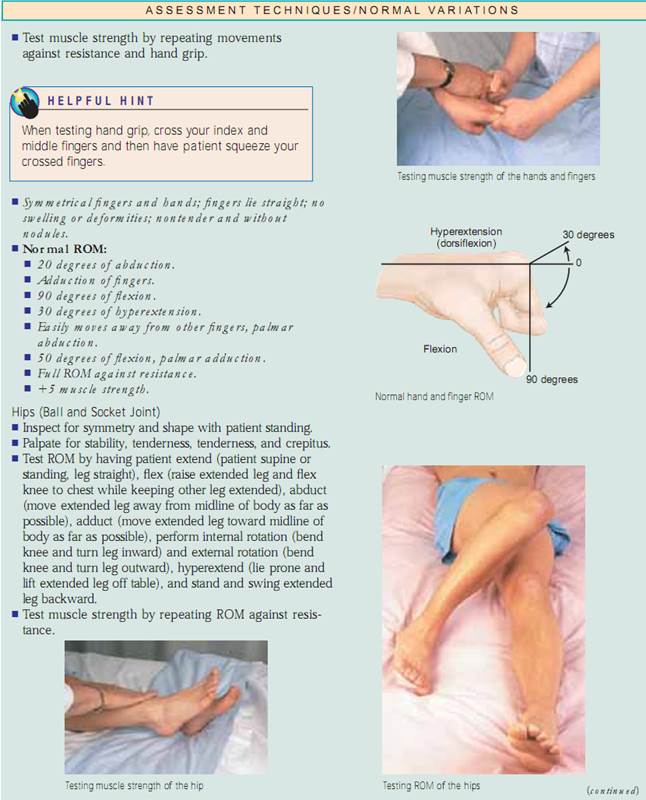
Testa muskelstyrkan genom att be patienten att sätta varje led genom ROM medan du ger motstånd mot den del som ska flyttas.Om patienten inte kan flytta delen mot motstånd, be honom eller henne att utföra ROM mot tyngdkraften. Om det inte går att utföra detta, försök att passivt föra muskeln genom ROM. Om detta inte är möjligt (på grund av en kontraktur), palpera muskeln medan patienten försöker röra den.Dokumentera muskelstyrkan enligt rutan Rating Scale for Muscle Strength.

Inled bedömningen med att inspektera och palpera musklerna i de övre och nedre extremiteterna.Bedöm muskeltonus och muskelmassa i både avslappnat och kontraherat tillstånd och bedöm sedan varje led och testa muskelstyrkan när patienten utför ROM.
Utövergripande tester. Du kan utföra följande ytterligare tester för att bedöma problem i handled, ryggrad, höft och knä.
Tester för handledsproblem.
Phålens test. Låt patienten flexa händerna bakåt till bakåt i en 90-graders vinkel och håll denna position i cirka 1 minut (fig. 20.8). Om patienten klagar över domningar eller stickningar någonstans från tummen till ring fingern är testet positivt för karpaltunnelsyndrom.
Tinels test. Percussera lätt över medianusnerven, som ligger på handledens inre sida (fig. 20.9). Om domningar och stickningar uppstår på handledens palmara aspekt och sträcker sig från tummen till den andra fingern är testet positivt för karpaltunnelsyndrom.



Test för armproblem.
Pronator Drift. Utför detta test om du upptäcker muskelsvaghet i armarna. Låt patienten stå med utsträckta armar, händerna supinerade och ögonen öppna och sedan stängda i minst 20 till 30 sekunder (fig. 20.10) Kontrollera om det finns en nedåtriktad drift och pronation av armar och händer. Pronation och drift av en arm kallas pronatordrift och kan tyda på en lindrig hemiparesis. Flexion av fingerna och armbågen kan följa med pronatordrift. en lateral och uppåtriktad drift kan också förekomma hos patienter med förlust av positionssinne. Om patienten kan hålla armarna utsträckta utan drift, knacka försiktigt nedåt på armarna. Om hon eller han har normal muskelstyrka, koordination och positionskänsla kommer armarna att återgå till det horisontella läget. En svag arm förskjuts lätt och återgår inte till det horisontella läget.
Du kan också bedöma drivning och svaghet genom att låta patienten hålla armarna över huvudet i 20 till 30 sekunder.Försök sedan att tvinga ner armarna till sidorna när patienten gör motstånd. drivning eller svaghet kan tyda på en hemipares.

Test för ryggradsproblem.
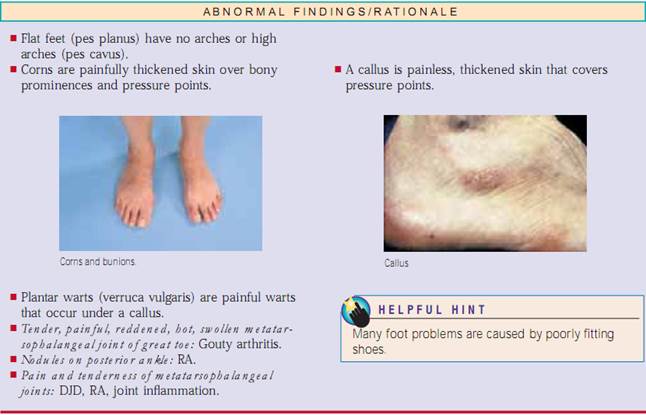
Strakt benhöjning (Lasègue’s test). Utför detta test när patienten klagar över smärta i ländryggen som strålar ner i benet (ischias). Detta test kontrollerar om det finns en bruten kärna (nucleus pulposus).Be patienten ligga flat och höja det drabbade benet till smärtpunkten (fig. 20.11).Smärta och ischias som intensifieras med dorsiflexion av foten är ett positivt tecken på ett diskbråck.
Test för höftproblem.
Thomas-test. Detta test bedömer om höft flexurkontrakturer som döljs av överdriven lordos i ländryggen. Låt patienten ligga på rygg med båda benen utsträckta och flexa sedan det ena benet mot bröstet (fig. 20.12) Testet är positivt om det motsatta benet höjer sig från bordet. Upprepa samma manöver på motsatt sida.

Trendelenburgtest. Detta test används för att bedöma om höften är ur led och gluteus medius muskelstyrka. Låt patienten stå upprätt och kontrollera iliakalkammen – den ska vara jämn. Låt patienten sedan stå på en fot och kontrollera igen. Om höften förblir jämn eller sjunker på den sida som är motsatt det viktbärande benet är gluteus medius-muskeln svag eller leden är inte stabil och det kan finnas en höftledsluxation på den viktbärande sidan.
Tester för knäproblem. Utför ett av följande två test om du noterat svullnad sekundärt till fluduppsamling eller mjukdelsskada.
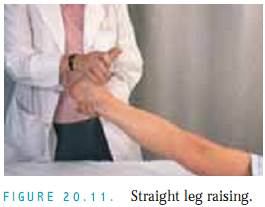
Bulgtest. Utför det här testet om du misstänker små mängder fluder.När patienten ligger på rygg, stryk knäets mediala sida uppåt flera gånger för att förflytta fluder.Tryck sedan på knäets laterala sida och inspektera om det finns en utbuktning på mediala sidan (fig. 20.13).
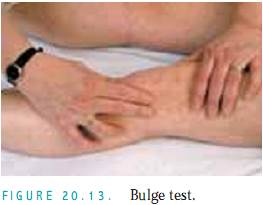
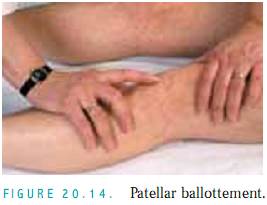
Patellar Ballottement. Utför detta test om du misstänker stora mängder fluid. När patienten ligger på rygg, tryck firmt med vänster tumme och pekfinger finger på varje sida av patella (fig. 20.14). Detta förskjuter fluiden in i den suprapatellära bursan mellan lårbenet och patella. Knacka sedan försiktigt på knäskålen. Om det finns fluid kommer patella att studsa tillbaka mot din finger (floating kneecap).
Lachman Test. Om din patient klagar över att hans eller hennes knä ger efter eller böjer sig, testa den främre, bakre, mediala och laterala stabiliteten. För att testa den mediala och laterala stabiliteten får patienten sträcka ut knäet och försöka abducera och adducera det. normalt ska ingen rörelse uppstå om knäet är stabilt. För att bedöma det främre och bakre planet, låt patienten flexa knäet minst 30 grader. Stabilisera och ta tag i benet under patella och försök att röra det framåt och bakåt. Om leden är stabil bör ingen rörelse uppstå (fig. 20.15). ett annat liknande test för stabilitet av det främre korsbandet (ACL) och det bakre korsbandet (PCL) är lådtestet. med patientens knä flexat i en 90-graders vinkel, applicera främre och bakre tryck mot tibia och känn efter om det finns en rörelse.Rörelse av tibia är ett positivt dragtecken, vilket tyder på en ACL- eller PCL-ruptur.

För att testa stabiliteten hos det kollaterala ligamentet låter du patienten ligga på rygg med knäet lätt flexerat.Placera din hand vid fibulahuvudet och applicera tryck medialt; vänd sedan om och applicera tryck lateralt. Om leden är instabil kommer rörelse att uppstå och skapa en palpabel medial eller lateral spricka i leden.
Uppför ett av följande test om patienten klagar över klick eller knälåsning och du misstänker att menisken är trasig.
McMurray’s Test. För att utföra McMurrays test placerar du patienten på rygg med knäet helt böjt (fig. 20.16). Placera en hand på hälen och den andra på knäet och rotera försiktigt foten internt och externt samtidigt som du för benet till full extension. testet är positivt om hörbara eller palpabla klick uppstår eller om knäet låser sig.

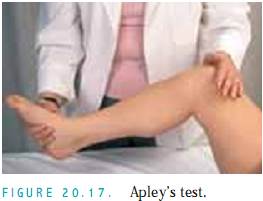
Apley’s Test. Placera patienten i ryggläge med knäet flexerat i 90 grader (fig. 20.17). placera en hand på hälen och den andra handen på knäet. utöva tryck med båda händerna och rotera foten försiktigt. Testet är positivt om hörbara eller palpabla klick uppstår.

SAMMANFATTNING
- Det här kapitlet har lärt dig hur du gör en grundlig bedömning av rörelseapparaten, inklusive en hälsohistoria och fysisk undersökning.
- För att påbörja bedömningen behöver du ha en förståelse för det muskuloskeletala systemets anatomi, inklusive ROM-lägena i lederna.
- Då det muskuloskeletala systemet har en stor inverkan på en persons välbefinnande och funktionsförmåga, bör du börja med att ta en detaljerad hälsohistoria.
- Fysisk undersökning av det muskuloskeletala systemet använder sig av inspektion, palpation och perkussion. Undersökningen omfattar bedömning av gång, hållning, cerebellär funktion, mätning av lemmar, leder och muskler.
- När du har slutfört din bedömning ska du analysera dina finderingar, identifiera faktiska och potentiella hälsoproblem och skriva omvårdnadsdiagnoser och en vårdplan.