Predicerea duratei unui caz chirurgical este un pic ca și prezicerea duratei unei competiții sportive. De exemplu, deși puteți cunoaște durata medie a unui meci de baschet profesionist, este imposibil să știți, la minut, cât va dura următorul meci. Și, la fel ca un meci de baschet care este egal după 48 de minute, un caz chirurgical poate intra în prelungiri dacă descoperirile neașteptate forțează o modificare a procedurii chirurgicale care necesită timp suplimentar.
Pe de altă parte, durata unui caz chirurgical poate fi mai scurtă decât de obicei. Acest lucru se poate întâmpla dacă sângerarea este neobișnuit de ușoară sau atunci când toate echipamentele, consumabilele și activitatea umană necesare sunt perfect sincronizate, astfel încât să nu apară niciun timp mort în timpul operației. Continuând cu analogia cu sportul, acest lucru ar putea fi comparat cu arbitrii care nu dictează faulturi și cu antrenorii care nu cer pauze de prelungire a jocului.
Natura aleatorie a duratei cazurilor
Pacienții și personalul din sala de operație (OR) ar trebui să accepte adevărul că durata cazurilor chirurgicale este stocastică (sau aleatorie, de la cuvântul grecesc Στόχος pentru „ținta” sau „ghici”), un termen care indică faptul că următoarea stare este determinată atât de acțiunile previzibile ale procesului, cât și de un element aleatoriu.
Acest lucru contrastează puternic cu preferința noastră de a gândi în mod determinist; de a crede că, cu suficiente informații, am putea prevedea viitorul și, astfel, să estimăm durata cazului până la cel mai apropiat minut. Durata cazului este definită ca fiind timpul de la „wheels in” (când pacientul este adus în cameră) până la „wheels out” (când pacientul iese din cameră). Astfel, durata cazului poate fi afectată de factori nechirurgicali, cum ar fi timpul necesar pentru administrarea anesteziei înainte de incizie, timpul necesar pentru plasarea unui cateter în vezica urinară sau timpul de trezire din anestezie după ce incizia este închisă. Deoarece astfel de factori neoperatori reprezintă o fracțiune mică din întreaga durată a cazului și sunt constanți în cadrul unui tip de intervenție chirurgicală, studiile care analizează durata intervenției chirurgicale echivalează de obicei durata cazului cu durata intervenției chirurgicale.
Predicerea duratei cazului
Predicerea duratei cazului cu o mai mare acuratețe ar crește satisfacția pacientului și a chirurgului prin reducerea timpului de așteptare în raport cu ora de începere programată, așa cum a fost comunicată pacientului. Programarea corectă a cazurilor ar putea contribui, de asemenea, la reducerea timpului în care cazurile de pe o listă de sală de operație depășesc orele de finalizare programate (adesea denumit „timp de sală de operație suprautilizat”), ceea ce este necesar pentru a maximiza eficiența sălii de operație.
Nu este neapărat cât de rapid sau de punctual este un chirurg sau o sală, ci variabilitatea duratei cazurilor care influențează personalul din sala de operație. Există chirurgi rapizi care sunt în mod previzibil rapizi și chirurgi lenți care sunt în mod previzibil lenți. Unii chirurgi, rapizi sau lenți, respectă programul, iar alții nu. Ambele situații permit programarea numărului adecvat de asistente medicale și a duratei turelor acestora pentru a corespunde cazurilor dintr-o sală de operație. Acest lucru este optim din punct de vedere economic. Pe de altă parte, dacă chirurgul rapid este lent la câteva cazuri sau dacă chirurgul lent este și mai lent, întreaga zi de sala de operație va depăși timpul. Acest lucru poate suprasolicita atât personalul alocat acelei săli de operație, cât și alte resurse, cum ar fi echipamentul de radiografie, necesar, de exemplu, pentru un alt caz în altă sală de operație.
Cazurile cu durate mai ușor de prezis includ intervenții chirurgicale standardizate sau specialități care operează pe suprafața corpului sau pe extremități, cum ar fi histerectomia, repararea herniei sau cistoscopia În schimb, cazurile greu de prezis sunt intervențiile chirurgicale mai complexe, nestandardizate, cum ar fi intervențiile chirurgicale pentru cancer sau intervențiile intraabdominale majore. Cu cât intervenția chirurgicală este mai lungă, cu atât mai mică este acuratețea în estimarea duratei cazurilor.
Cu cât este mai mare proporția de cazuri „ușor de prezis” într-o sală de operație (cum ar fi un centru de chirurgie ambulatorie care face proceduri simple), cu atât mai precisă va fi, în general, programarea sălii de operație. În schimb, în spitalele terțiare în care se efectuează multe operații complexe și neobișnuite, acuratețea generală a predicției va fi mai mică.
Eroare de predicție. Eroarea de predicție este egală cu durata reală de la „intrarea pe roți” până la „ieșirea pe roți” a unui nou caz (de obicei ușor de obținut din sistemul informatic al blocului operator) minus estimarea inițială a chirurgului (dacă este disponibilă). Datele fiecărui chirurg cu privire la durata cazurilor anterioare îl pot ajuta pe chirurg să modifice estimările pentru cazurile noi, luând în considerare complexitatea cazului. În acest mod, acuratețea predicției duratei cazurilor chirurgicale poate fi îmbunătățită față de estimările individuale ale chirurgului sau ale sistemului informatic al sălii de operație.
Metode de estimare a duratei cazurilor chirurgicale
-
Estimarea chirurgului. Unii chirurgi își scurtează în mod constant estimările privind durata cazurilor pentru că au prea puțin timp alocat în sala de operație și trebuie să își „încadreze” cazurile în timpul alocat în sala de operație. Rezultatul este că estimările acestor chirurgi sunt, în medie, prea scurte.
-
Alți chirurgi tind să supraestimeze în mod intenționat duratele cazurilor pentru a păstra controlul sau accesul la timpul alocat în sala de operație, astfel încât, dacă apare un nou caz al unui alt chirurg, timpul lor în sala de operație nu este cedat pentru a permite rezervarea noului caz. Rezultatul aici este că estimările lor medii sunt prea lungi.
-
Analiza duratelor istorice ale cazurilor.
-
Utilizarea estimării chirurgului în combinație cu datele istorice pentru a crea noi estimări.
-
Ajustarea în funcție de complexitatea cazului (simplu, mediu sau complex).
-
Combinarea tuturor celor de mai sus.
Diferiți factori de complicație pot interfera cu capacitatea de a prezice cu exactitate cât timp va dura un anumit caz chirurgical. Aceștia includ următoarele:
-
Sunt disponibile puține cazuri istorice adecvate pe care să se bazeze estimarea pentru un caz nou.
-
Distribuțiile statistice ale duratei cazurilor chirurgicale nu urmează o curbă normală (în formă de clopot).
-
Predicerea duratei unui caz pe baza „mnemotehnicii de rezervare” este intrinsec eronată, deoarece, chiar dacă consumabilele și instrumentele necesare sunt similare, procedurile operatorii sunt diferite.
Acesti 3 factori complicatori vor fi explorați mai detaliat.
Prea puține cazuri istorice
Barierile majore în calea unei programări precise sunt varietatea mare de proceduri diferite efectuate și numărul mare de chirurgi din personalul majorității spitalelor. Combinația acestor 2 fapte înseamnă că, pentru aproximativ jumătate din cazurile programate în sălile de operație din spitalele din Statele Unite în orice zi a săptămânii, doar 5 sau mai puține cazuri de același tip de procedură și de către același chirurg au fost efectuate în anul precedent. Cu atât de puține cazuri în banca de date, durata medie este dificil de precizat pentru multe cazuri.
Cum este posibil să existe atât de puține cazuri istorice pe care să se bazeze durata estimată a unui caz nou? Deși răspunsul poate să nu fie intuitiv, o modalitate de a ilustra conceptul este de a întreba orice manager de sală de operații câte fișe de preferințe (care specifică tipul de procedură chirurgicală și chirurgul specific) există în spitalul său. O cifră tipică pentru o sală de operație a unui spital de dimensiuni medii este de aproximativ 4000 de carduri de preferințe. Dacă un astfel de spital efectuează aproximativ 12.000 de cazuri pe an, doar 3 cazuri per card de preferințe sunt efectuate în medie și sunt disponibile pentru a furniza date istorice pentru durata estimată a unui nou caz de acest tip.
O altă metodă pentru a determina numărul de cazuri repetate ale unui chirurg la un anumit spital este de a analiza datele din sistemul informatic informatic al blocului operator al spitalului. Pentru fiecare caz efectuat într-un singur an, numărul de cazuri anterioare (de același tip de procedură efectuată de același chirurg) a fost identificat retrospectiv la 2 unități: o sală de operații pentru pacienții internați într-un spital terțiar și un centru de chirurgie ambulatorie. Deoarece chirurgul și procedura chirurgicală sunt cei mai importanți 2 factori determinanți ai timpului de intervenție chirurgicală, cazurile au fost grupate împreună dacă au fost de același tip de procedură și au fost efectuate de același chirurg.
„Procedura” a fost definită prin codul (codurile) CPT (Current Procedural Terminology). Codul CPT este un număr din 5 cifre menținut de Asociația Medicală Americană, conceput pentru a comunica informații despre proceduri către plătitori într-un mod uniform. În cazul în care o procedură chirurgicală avea mai mult de un cod CPT, acest set de coduri a fost utilizat pentru a o caracteriza ca fiind o procedură unică. Codul CPT sau combinația de coduri CPT pentru o anumită intervenție chirurgicală reflectă ceea ce s-a făcut la pacient în sala de operație. De exemplu, dacă facoemulsificarea și aspirarea cataractei și inserția lentilelor intraoculare au fost efectuate ca parte a unui singur caz, combinația acestor proceduri a fost socotită ca o singură procedură pentru estimarea duratei cazului.
Care procedură a fost apoi combinată cu un chirurg. De exemplu, toate cazurile de înlocuire totală unilaterală a genunchiului efectuate de chirurgul „Jones” au fost grupate împreună. Operațiile de înlocuire totală a genunchiului efectuate de chirurgul „Smith” au fost grupate separat. Un al treilea grup, de exemplu, a fost format din operațiile bilaterale de înlocuire totală a genunchiului efectuate de chirurgul „Jones”. Încă un grup a inclus colecistectomii laparoscopice efectuate de chirurgul „Adams”. O colecistectomie laparoscopică care includea și o biopsie hepatică ar fi fost grupată separat, deoarece acea combinație a celor 2 proceduri definește un caz chirurgical diferit.
Analiza pentru sala de operații pentru pacienți internați a arătat că pentru 37% dintre cazurile nou programate, nu fusese efectuat niciun caz de același tip de procedură și de către același chirurg în anul precedent. În centrul de chirurgie ambulatorie, predicția a fost dificilă pentru 28% din cazuri, deoarece niciun caz de același tip de procedură și de către același chirurg nu fusese efectuat în anul precedent (tabelul 1).
Tabelul 1. Date istorice privind cazurile chirurgicale (Același chirurg, Aceeași procedură)
| Cazuri anterioare disponibile pentru estimarea duratei cazurilor noi (anul precedent) | Sediul de chirurgie terțiară | Centrul de chirurgie ambulatorie | |
|---|---|---|---|
| Nimic | 37% | 28% | |
| Mai mult de 4 | 36% | 48% | |
| Mai mult de 8 | 26% | 39% | 39% |
| Mai mult de 18 | 12% | 28% |
În suita de chirurgie terțiară în regim de internare, 11.579 de cazuri de 5156 proceduri diferite au fost efectuate de 225 de chirurgi, cu o mediană ± cuartilă a duratei chirurgicale de 2.5 ± 1,2 ore.În total, pe parcursul anului au fost efectuate 7217 combinații de proceduri și chirurgi. În centrul de chirurgie ambulatorie, 4842 de cazuri din 1608 proceduri diferite au fost efectuate de 160 de chirurgi, cu o mediană ± cuartil a timpilor de intervenție chirurgicală de 1,1 ± 0,5 ore.Un total de 2245 de combinații de procedură și chirurg au fost efectuate în centrul de chirurgie ambulatorie în cursul acelui an.
Cirurgii programează de obicei mai mult de 1 caz într-o sală de operație. Cu o serie de cazuri consecutive, probabilitatea ca cel puțin 1 dintre aceste cazuri să fie o procedură chirurgicală pe care chirurgul nu a efectuat-o recent (astfel încât să nu fie disponibile date istorice) este și mai mare. Un singur caz întârziat din cele câteva cazuri de pe lista zilei în acea sală de operație poate afecta în mod negativ programul întregii zile.
Prin analiza datelor istorice pentru cazurile cu același chirurg și aceeași procedură, putem evalua incertitudinea din jurul estimării. Cu alte cuvinte, duratele cazurilor au o distribuție probabilă, în sensul că durata așteptată a cazului nu este o valoare punctuală, ci o estimare a probabilității. Prin urmare, un răspuns mai informativ la întrebarea „Cât timp a mai rămas?” ar putea fi, de exemplu, „Există o probabilitate de 67% ca acest caz să se termine în 90 de minute”. Această abordare este similară cu cea utilizată pentru a raporta previziunile meteo.
Distribuțiile statistice ale timpilor de caz nu urmează o curbă în formă de clopot
Dificultatea, desigur, este că timpii de caz în chirurgie nu sunt distribuiți într-o curbă în formă de clopot. Distribuțiile sunt adesea înclinate spre dreapta și delimitate la stânga distribuției de un anumit timp minim necesar. Ca urmare, cazurile neobișnuit de lungi (outliers) umflă durata medie estimată a cazului (figura).
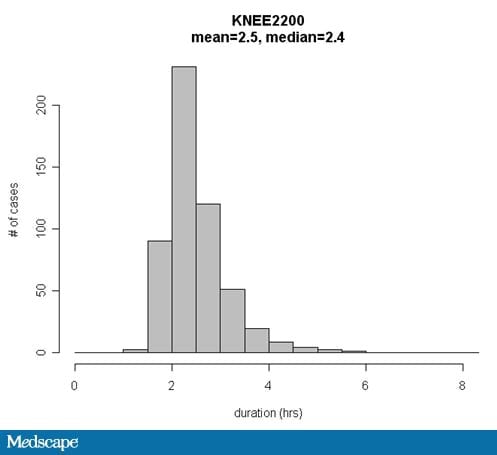
Figura. Durata pentru o varietate de cazuri programate ca fiind de înlocuire totală a genunchiului (inclusiv revizii). Ar trebui să se ia media sau mediana ca estimare pentru următorul caz programat?
Chiar și atunci când sunt disponibile multe cazuri anterioare pentru estimarea duratei, cazurile se termină totuși mai târziu decât orele de finalizare programate din cauza variabilității timpilor de intervenție chirurgicală între toate aceste cazuri. Această perspectivă poate fi explicată prin luarea în considerare a curbei înclinate spre dreapta din figură, care prezintă duratele chirurgicale pentru o anumită combinație de procedură și chirurg. O creștere a numărului de cazuri anterioare permite o estimare mai precisă a tendinței centrale sau a mijlocului curbei. Cu toate acestea, durata medie a timpului în care chirurgii termină cu întârziere este afectată în mod predominant de variabilitatea sau lățimea curbei.
De exemplu, dacă adevărata mediană ± abatere de cuartilă a timpilor de intervenție chirurgicală pentru intervențiile de înlocuire totală a genunchiului efectuate de chirurgul „Jones” este de 2,0 ± 1,0 ore, o creștere a numărului de cazuri anterioare utilizate pentru a estima timpul de intervenție chirurgicală al unui caz viitor poate îmbunătăți acuratețea medianei estimate de la 1,8 ore la 1,9 ore. Această îmbunătățire cu 0,1 ore a acurateței medianei estimate nu ar avea niciun efect important asupra performanței în ceea ce privește respectarea termenelor în raport cu efectul unei abateri de cuartilă de 1,0 oră.
Din cauza asimetriei drepte a datelor privind durata cazurilor, alternativele pentru analizarea datelor istorice privind durata cazurilor includ:
-
Mediile tăiate (eliminați valorile aberante din cele 10% inferioare și 10% superioare);
-
Mediana, deoarece minimizează efectele cazurilor neobișnuit de lungi (valori aberante) asupra estimării; sau
-
Media geometrică, calculată prin împărțirea sumei logaritmilor naturali ai duratei cazurilor la numărul de cazuri anterioare și apoi prin luarea exponențială.
Timpurile de caz ale altor operațiuni programate au distribuții statistice variate, ceea ce împiedică utilizarea simplă a duratei medii istorice a cazurilor. Un exemplu al acestei dileme este o procedură Whipple (pancreatoduodenectomie). În aproximativ jumătate din aceste cazuri, abdomenul este deschis și se constată că cancerul pancreatic este nerezecabil, astfel încât cazul durează aproximativ 2 ore. În cealaltă jumătate a cazurilor, intervenția chirurgicală durează 6 ore, deoarece tumora este rezecabilă. Luând în considerare durata medie a celor 2 scenarii de caz (2 ore și 6 ore), sistemul informatic al sălii de operație va rezerva 4 ore pentru o procedură Whipple nou programată, o durată care nu va fi niciodată corectă.
Mesajul final este că medierea datelor privind durata istorică a cazurilor nu crește acuratețea predicției pentru un caz nou programat atât de mult pe cât s-ar putea crede sau spera. Acest fenomen a fost evidențiat foarte clar de rapoartele multor unități care au achiziționat sisteme informatice pentru sala de operație pentru a răspunde plângerilor cronice cu privire la programarea inexactă a cazurilor, doar pentru a constata că programarea în sala de operație nu este percepută ca fiind mai precisă după implementarea unui astfel de sistem.
Cum să estimați durata unui caz fără cazuri similare anterioare. Dilema privind modul de estimare a duratei unui caz atunci când au fost efectuate puține cazuri similare recente poate fi tratată în mai multe moduri. Numărul de cazuri istorice pe care să se bazeze predicțiile ar putea fi mărit prin utilizarea datelor din mai mulți ani, dar acest lucru prezintă riscul ca duratele chirurgicale mai vechi să fie confundate de alte variabile (de exemplu, curba de învățare a chirurgului sau introducerea de noi tehnici chirurgicale). Adunarea codurilor CPT similare pentru a crește cantitatea de date istorice este impracticabilă, deoarece procedurile cu coduri CPT care diferă doar prin ultima cifră (a cincea) au durate diferite ale cazurilor. De exemplu, vitrectomia (67108) durează cu mai mult de o oră mai mult decât catarama sclerală (67107).
Poling-ul datelor privind durata cazurilor de la mai multe spitale ar putea crește dimensiunea bazei de date pe care să se bazeze predicțiile. Un studiu realizat în 4 centre medicale academice care au furnizat date pentru un total de 200.401 cazuri a constatat că, atunci când o procedură era efectuată pentru prima dată la o unitate, aceeași procedură fusese efectuată anterior (cel puțin o dată) la una sau mai multe dintre celelalte 3 unități doar în 13% până la 25% din cazuri.
Când nu sunt disponibile date istorice privind durata pentru un caz nou, utilizarea duratei medii a cazurilor similare (aceeași procedură programată) efectuate de alți chirurgi este un predictor la fel de exact (nepărtinitor și precis) ca și alte metode mai sofisticate de analiză a datelor. Practic, totuși, adesea cea mai simplă abordare este de a utiliza estimarea chirurgului care face rezervarea.
Predicerea duratei unui caz cu ajutorul „mnemotehnicii de rezervare” este eronată
În cadrul unui spital, mai multe tipuri de proceduri și cazuri diferite sunt adesea numărate ca fiind 1 caz atunci când cazul este apelat la biroul de programare a sălii de operație. Acest lucru se întâmplă deoarece consumabilele, instrumentele și tăvile chirurgicale necesare pot fi similare, chiar dacă procedura operatorie este diferită. Unele spitale folosesc „mnemotehnici” pentru a grupa astfel de cazuri, o metodă de a informa personalul din sala de operație ce trebuie pregătit pentru ziua următoare. Din cauza varietății procedurilor chirurgicale grupate sub o astfel de mnemotehnică, prezicerea duratei unui caz pe baza mnemotehnicii de rezervare este intrinsec eronată. Tabelul 2 ilustrează varietatea procedurilor de toracotomie postate sub mai multe denumiri diferite de proceduri chirurgicale care sunt apoi grupate împreună și desemnate în sistemul computerizat de programare ca CHES75 (Tabelul 2).
Tabelul 2. Proceduri de toracotomie postate sub sigla CHES75
| Mnemotehnica procedurii (atribuită atunci când cazul este rezervat) | Procedura chirurgicală efectuată | Diagnostic preoperator | |
|---|---|---|---|
| CHES75 | Toracotomie stângă cu rezecție în cunei | Polmonul stâng nodul | |
| CHES75 | Lobectomie superioară dreaptă | Masa lobului superior drept | |
| CHES75 | Toracotomie dreaptă cu rezecția lobului mijlociu drept | Defect arterial venos drept | |
| CHES75 | Toracotomie dreaptă | Tratament hepatic, pneumonie dreaptă hernie diafragmatică congenitală | |
| CHES75 | Toracotomie stângă; îndepărtarea chistului mediastinal | Chist bronhogen (posibil) | |
| CHES75 | Toracotomie dreaptă cu pneumonectomie dreaptă | Cancer pulmonar drept | |
| CHES75 | Ligatura toracotomică a vasului intercostal | Hematom cavitatea toracică; boală renală în stadiu terminal | |
| CHES75 | Toracotomie dreaptă; rezecția tumorilor pleurale | Timomul recurent | |
| CHES75 | Bronhoscopie flexibilă cu fibră optică; lobectomie superioară dreaptă cu manșon | Tumoare carcinoidă endobronșică dreaptă |
Pare contraintuitiv faptul că marea varietate de cazuri de toracotomie enumerate în tabelul 2 ar fi toate rezervate ca și cum ar fi cazuri identice. O anumită mnemotehnică acoperă o gamă largă de diagnostice și strategii chirurgicale, deoarece cerințele, în ceea ce privește materialele și instrumentele, sunt similare. Compararea timpilor de intervenție chirurgicală între unități în scopuri de analiză comparativă poate fi înșelătoare dacă grupările mnemotehnice de la un spital nu includ aceleași tipuri de proceduri ca la spitalul comparator.
Într-un studiu recent, timpii de operație pentru cazuri similare au fost semnificativ diferiți între 10 spitale din 8 țări. De fapt, al doilea cel mai lung timp mediu de OR a fost cu 50% mai lung decât al doilea cel mai scurt timp mediu de OR atât pentru colecistectomia laparoscopică, cât și pentru lobectomia pulmonară. O parte din variația observată între aceste țări poate fi explicată prin prezența personalului suplimentar în sala de operație, dar nu și prin utilizarea camerelor de inducție sau a unor locații în afara sălii de operație pentru plasarea blocurilor nervoase periferice. Deși astfel de locații au fost utilizate pe scară largă în spitalele studiate, ele nu au fost folosite pentru inducerea anesteziei generale pentru procedurile studiate.
Predicerea duratei unui caz care este deja în desfășurare
În fiecare zi, în blocul operator al spitalului, administratorul de la recepție telefonează asistentei din sala de operație pentru a o întreba: „Cât timp a mai rămas pentru cazul dumneavoastră?”. Printre motivele acestei întrebări se numără:
-
Dezideratul de a adapta personalul la volumul de muncă, astfel încât asistentele de gardă și anesteziștii să fie repartizați la sălile care se află în întârziere. Întârzierea va fi mai excesivă în unitățile cu zile de lucru lungi, deoarece cu cât ziua este mai lungă, cu atât mai multă incertitudine cu privire la orele de începere a cazurilor. Întârzierea nu depinde neapărat de duratele individuale ale cazurilor precedente sau de numărul relativ de cazuri lungi și scurte. Mai degrabă, întârzierea pe caz crește pe măsură ce ziua avansează, deoarece durata totală a cazurilor precedente crește.
-
Pentru a ajuta la decizia de a muta cazurile „de urmat” de la o sală de operații la alta, astfel încât cazul „de urmat” să înceapă la timp într-o sală diferită, în cazul în care cazul anterior este întârziat. O practică obișnuită în multe spitale este de a muta cazurile dintr-o sală de operație în alta în încercarea de a reduce întârzierile. Deși acest lucru reduce foarte mult întârzierea pentru cele câteva cazuri care sunt mutate, câștigul mediu general este mic atunci când această reducere a întârzierilor este repartizată pe toate cazurile efectuate într-o zi. Pentru a avea un impact semnificativ asupra întârzierilor pentru un număr substanțial de pacienți, intervențiile trebuie să implice un număr mare de cazuri. Un program dinamic poate fi creat la începutul fiecărei zile și actualizat continuu cu noi ore de începere pentru fiecare caz, după ce se compensează întârzierea primelor cazuri și distorsionarea duratei cazurilor. Aceste ore de începere revizuite pot fi apoi utilizate pentru a determina când trebuie să sosească următorul pacient, astfel încât acesta să nu fie nevoit să aștepte mai mult decât este necesar. Reducerea la minimum a timpului în care pacienții trebuie să aștepte după ce ajung la spital este un obiectiv important pentru managerul de sală de operație. Cu un program dinamic, orele de începere a cazurilor „de urmat” sunt actualizate continuu.
-
Pentru a se asigura că sunt disponibile consumabilele și echipamentele necesare pentru următoarea intervenție chirurgicală.
Solicitarea unei persoane din sală de a face cea mai bună presupunere subiectivă poate să nu fie cea mai bună modalitate de a estima cât timp a mai rămas pentru un caz. Metodele statistice pot analiza datele disponibile privind durata istorică a cazurilor cu obiectivul de a prezice cu exactitate timpul așteptat rămas într-un caz. Pentru a realiza acest lucru, sistemul informatic al sălii de operație este programat să extragă automat datele privind identitatea chirurgului, procedura programată și ora reală de începere a cazului de pe serverul sistemului de gestionare a informațiilor despre anestezie. (Un număr tot mai mare de centre medicale academice din SUA și din Europa instalează astfel de sisteme). Apoi, reajustările bayesiene continue ale timpului rămas vor fi derivate din cât timp a fost deja în desfășurare cazul.
Analiza bayesiană permite combinarea observațiilor anterioare și a noilor informații pentru a ajuta la determinarea probabilității unui eveniment viitor. Analiza datelor este completată, dacă este necesar, prin interogarea electronică a personalului din sala de operație pentru estimări ale timpului rămas. Aceste interogări sunt deosebit de valoroase cu atât mai mult cu cât un caz întârzie mai mult și atunci când sunt disponibile foarte puține cazuri istorice, dacă nu chiar nici unul, care să poată fi folosite pentru predicții.
Cu cât un caz se prelungește cu mult peste ora de finalizare programată, s-ar putea aștepta ca timpul rămas să scadă până la zero. Cu toate acestea, timpul median rămas pentru repetițiile unei anumite operațiuni programate rămâne de fapt relativ constant. Acest lucru se explică, în parte, prin faptul că din ce în ce mai multe cazuri s-au terminat deja. Mai mult, un caz care se prelungește extraordinar de mult ar putea indica faptul că procedura care se efectuează nu este aceeași procedură care a fost inițial rezervată.
Alternativ, complicațiile intraoperatorii sau alte evenimente aleatorii pot cauza întârzieri. Atunci când o sală de operație comandă mai multe resurse (echipamente noi, retractoare, un alt chirurg sau produse de sânge), acest lucru sugerează că cazul va depăși timpul programat. Cele mai multe cazuri sunt programate ca și cum planul A va fi executat, astfel încât, dacă planul B intră în vigoare, cazul va depăși probabil timpul prevăzut. Cu alte cuvinte, atunci când se identifică o modificare a abordării chirurgicale sau a procedurii anestezice (de exemplu, la ședința de informare preoperatorie), trebuie utilizată estimarea actualizată a duratei cazului. Astfel de actualizări sunt adesea mai bune decât estimările inițiale.
Managementul incertitudinii
Este important să se utilizeze procedura (procedurile) precisă (precise), echipa chirurgicală și tipul de anestezic atunci când se estimează duratele cazurilor. Ar fi frumos să se elimine toată incertitudinea în predicția duratei cazurilor chirurgicale, dar incertitudinea persistă. Atunci când întrebăm „Cât va dura cazul?”, ne așteptăm la un singur răspuns numeric, cum ar fi: „Mai sunt 68 de minute pentru acest caz”. Un astfel de răspuns oferă o „iluzie a certitudinii” care alimentează o nevoie emoțională umană de certitudine, când nu există.
Pentru unele decizii, managerul de sală de operații trebuie să ia în considerare cel mai scurt timp pe care un caz ar putea să îl dureze. Pentru alte decizii, managerul de sala de operații trebuie să determine cea mai lungă perioadă de timp pe care un caz ar putea să o dureze. Scopul managerului de sală de operație este de a accepta incertitudinea timpilor de operare a cazurilor și de a lucra pentru a o gestiona.
Managerul de sală de operație poate ordona lista de cazuri a fiecărui chirurg în aceeași sală de operație în aceeași zi, cu cel mai previzibil caz pe primul loc și cel mai puțin previzibil (adesea cel mai lung) caz pe ultimul loc.
În sala de operație a viitorului, este posibil ca pacienții să nu se prezinte cu același timp, constant, înainte de intervențiile chirurgicale planificate. Mai degrabă, ora la care un pacient este instruit să sosească la spital pentru operație va varia în funcție de caracteristicile cazului (cazurilor) care îl (le) așteaptă. De exemplu, dacă pacientul B este programat să urmeze cazul A (care are o durată cunoscută și o variabilitate redusă), atunci pacientul B nu trebuie să ajungă cu atât de mult timp înainte de ora de începere planificată. Dacă pacientul B este programat să urmeze un caz care are sau cazuri care au durate foarte incerte (de exemplu, o procedură Whipple), instrucțiunile pacientului B ar putea fi să vină mai devreme.
.