Przewidywanie czasu trwania przypadku chirurgicznego jest trochę jak przewidywanie czasu trwania zawodów sportowych. Na przykład, chociaż można znać średni czas trwania profesjonalnego meczu koszykówki, nie da się przewidzieć z dokładnością do minuty, jak długo będzie trwał następny mecz. I tak jak w przypadku meczu koszykówki, który jest remisowy po 48 minutach, przypadek chirurgiczny może przejść do dogrywki, jeśli nieoczekiwane ustalenia wymuszą zmianę procedury chirurgicznej, która wymaga dodatkowego czasu.
Z drugiej strony, czas trwania przypadku chirurgicznego może być krótszy niż zwykle. Może się tak zdarzyć, jeśli krwawienie jest wyjątkowo lekkie lub gdy wszystkie niezbędne urządzenia, materiały i działania ludzkie są doskonale zsynchronizowane, więc podczas operacji nie występują przestoje. Kontynuując sportową analogię, można by to porównać do sędziów, którzy nie zgłaszają żadnych fauli i trenerów, którzy nie proszą o wydłużenie czasu gry.
Losowa natura czasu trwania przypadku
Pacjenci i personel sali operacyjnej (OR) powinni zaakceptować prawdę, że czas trwania przypadku chirurgicznego jest stochastyczny (lub losowy, od greckiego słowa Στόχος oznaczającego „cel” lub „przypuszczenie”), termin ten wskazuje, że następny stan jest określony zarówno przez przewidywalne działania procesu, jak i przez element losowy.
To jest w ostrym kontraście do naszych preferencji do myślenia deterministycznego; wierzyć, że z wystarczającą ilością informacji moglibyśmy przewidzieć przyszłość i w ten sposób oszacować czas trwania sprawy z dokładnością do minuty. Czas trwania przypadku jest definiowany jako czas od „wjechania koła” (kiedy pacjent jest wprowadzany do pokoju) do „wyjechania koła” (kiedy pacjent wychodzi z pokoju). Tak więc na czas trwania przypadku mogą mieć wpływ czynniki nieoperacyjne, takie jak czas potrzebny na dostarczenie znieczulenia przed nacięciem, czas potrzebny na umieszczenie cewnika w pęcherzu moczowym lub czas wybudzenia ze znieczulenia po zamknięciu nacięcia. Ponieważ takie nieoperacyjne czynniki stanowią niewielki ułamek całego czasu trwania przypadku i są stałe w obrębie jednego rodzaju operacji, badania dotyczące czasu operacji zazwyczaj utożsamiają czas trwania przypadku z czasem operacji.
Przewidywanie czasu trwania przypadku
Przewidywanie czasu trwania przypadku z większą dokładnością zwiększyłoby satysfakcję pacjenta i chirurga poprzez skrócenie czasu oczekiwania w stosunku do planowanego czasu rozpoczęcia, o którym poinformowano pacjenta. Prawidłowe planowanie przypadków mogłoby również pomóc w skróceniu czasu, w którym przypadki na liście bloków operacyjnych wykraczają poza zaplanowany czas zakończenia (często określane jako „nadmiernie wykorzystany czas bloków operacyjnych”), co jest niezbędne do maksymalizacji wydajności bloków operacyjnych.
Niekoniecznie to, jak szybki lub punktualny jest chirurg lub sala, ale zmienność czasu trwania przypadków wpływa na obsadę bloków operacyjnych. Istnieją szybcy chirurdzy, którzy są przewidywalnie szybcy i wolni chirurdzy, którzy są przewidywalnie wolni. Niektórzy chirurdzy, szybcy lub wolni, trzymają się planu, a inni nie. Obie sytuacje pozwalają na zaplanowanie odpowiedniej liczby pielęgniarek i czasu trwania ich zmian, aby dopasować je do przypadków na bloku operacyjnym. Jest to optymalne z ekonomicznego punktu widzenia. Z drugiej strony, jeśli szybki chirurg jest powolny w kilku przypadkach lub powolny chirurg jest jeszcze wolniejszy, cały dzień na sali operacyjnej przeciągnie się w czasie. Może to obciążyć zarówno personel przypisany do tej sali operacyjnej, jak i inne zasoby, takie jak sprzęt radiograficzny, potrzebny na przykład do innego przypadku w innej sali operacyjnej.
Przypadki o łatwiejszym do przewidzenia czasie trwania obejmują standardowe operacje lub specjalności, które operują na powierzchni ciała lub kończynach, takie jak histerektomia, naprawa przepukliny lub cystoskopia. Natomiast przypadki trudne do przewidzenia to bardziej złożone, niestandardowe operacje, takie jak operacje nowotworowe lub duże zabiegi wewnątrzbrzuszne. Im dłuższy zabieg, tym mniejsza dokładność w szacowaniu czasu trwania przypadku.
Im większy odsetek przypadków „łatwych do przewidzenia” na bloku operacyjnym (np. w ośrodku chirurgii ambulatoryjnej wykonującym proste zabiegi), tym dokładniejszy będzie ogólny harmonogram bloku operacyjnego. I odwrotnie, w szpitalach o wyższym poziomie referencyjności, gdzie wykonuje się wiele skomplikowanych i niecodziennych operacji, ogólna dokładność przewidywania będzie niższa.
Błąd przewidywania. Błąd przewidywania jest równy rzeczywistemu czasowi trwania od „włożenia kół” do „wyjęcia kół” nowego przypadku (zwykle łatwo uzyskany z systemu informacyjnego sali operacyjnej) minus pierwotne oszacowanie chirurga (jeśli jest dostępne). Dane każdego chirurga dotyczące czasu trwania poprzedniego przypadku mogą pomóc mu w modyfikacji szacunków dla nowych przypadków, biorąc pod uwagę ich złożoność. W ten sposób dokładność przewidywania czasu trwania przypadków chirurgicznych można poprawić w stosunku do indywidualnych szacunków chirurga lub systemu informatycznego OR.
Metody szacowania długości przypadków chirurgicznych
-
Szacunki chirurga. Niektórzy chirurdzy konsekwentnie skracają swoje szacunki czasu trwania przypadku, ponieważ mają zbyt mało przydzielonego czasu na sali operacyjnej i muszą „zmieścić” swoje przypadki w przydzielonym im czasie. W rezultacie szacunki tych chirurgów są średnio zbyt krótkie.
-
Inni chirurdzy mają tendencję do celowego przeszacowywania czasu trwania przypadków, aby utrzymać kontrolę lub dostęp do przydzielonego im czasu OR, tak aby w przypadku pojawienia się nowego przypadku autorstwa innego chirurga, ich czas OR nie został oddany, aby umożliwić rezerwację nowego przypadku. W rezultacie ich średnie szacunki są zbyt długie.
-
Analiza historycznych czasów trwania przypadków.
-
Użycie szacunków chirurga w połączeniu z danymi historycznymi w celu stworzenia nowych szacunków.
-
Dostosowanie do złożoności przypadku (prosty, średni lub złożony).
-
Połączenie wszystkich powyższych metod.
Kilka czynników komplikujących może zakłócać zdolność dokładnego przewidywania czasu trwania danego przypadku chirurgicznego.
-
Dostępnych jest niewiele odpowiednich przypadków historycznych, na których można oprzeć szacunki dla nowego przypadku.
-
Rozkłady statystyczne czasu trwania przypadków chirurgicznych nie są zgodne z krzywą normalną (w kształcie dzwonu).
-
Przewidywanie czasu trwania przypadku w oparciu o „mnemotechniki rezerwacji” jest z natury rzeczy błędne, ponieważ nawet jeśli wymagane materiały i narzędzia są podobne, procedury operacyjne są różne.
Te 3 czynniki komplikujące zostaną zbadane bardziej szczegółowo.
Zbyt mała liczba przypadków historycznych
Główne przeszkody w dokładnym planowaniu to duża różnorodność wykonywanych procedur i duża liczba chirurgów zatrudnionych w większości szpitali. Połączenie tych dwóch faktów oznacza, że dla około połowy przypadków zaplanowanych na salach operacyjnych w szpitalach w Stanach Zjednoczonych w dowolny dzień tygodnia, w ciągu poprzedniego roku wykonano tylko 5 lub mniej przypadków tego samego typu procedury i przez tego samego chirurga. Przy tak małej liczbie przypadków w banku danych, średni czas trwania jest trudny do określenia dla wielu przypadków.
Jak to możliwe, że istnieje tak mało przypadków historycznych, na których można oprzeć szacowany czas trwania nowego przypadku? Chociaż odpowiedź może nie być intuicyjna, jednym ze sposobów zilustrowania tej koncepcji jest zapytanie dowolnego kierownika bloku operacyjnego, ile kart preferencji (określających rodzaj zabiegu chirurgicznego i konkretnego chirurga) istnieje w jego szpitalu. Typowa liczba dla oddziału chirurgicznego w szpitalu średniej wielkości to około 4000 kart preferencji. Jeśli taki szpital wykonuje około 12 000 przypadków rocznie, średnio wykonuje się tylko 3 przypadki na kartę preferencji i są one dostępne, aby zapewnić dane historyczne dla szacowanego czasu trwania nowego przypadku tego typu.
Inną metodą określenia liczby powtórnych przypadków chirurga w danym szpitalu jest analiza danych ze szpitalnego skomputeryzowanego systemu informacyjnego OR. Dla każdego przypadku wykonanego w jednym roku, liczba poprzednich przypadków (tego samego typu procedury wykonanej przez tego samego chirurga) została retrospektywnie zidentyfikowana w 2 obiektach: trzeciorzędowym szpitalu stacjonarnym i centrum chirurgii ambulatoryjnej. Ponieważ chirurg i procedura chirurgiczna są 2 najważniejszymi determinantami czasu operacji, przypadki zostały zgrupowane razem, jeśli były tego samego typu procedury i zostały wykonane przez tego samego chirurga.
„Procedura” została zdefiniowana przez kod(y) Current Procedural Terminology (CPT). Kod CPT jest 5 cyfrowym numerem utrzymywanym przez American Medical Association, zaprojektowanym w celu przekazywania informacji o procedurach płatnikom w jednolity sposób. Jeśli procedura chirurgiczna miała więcej niż 1 kod CPT, ten zestaw kodów był używany do scharakteryzowania jej jako unikalnej procedury. Kod CPT lub kombinacja kodów CPT dla danego zabiegu odzwierciedla to, co zostało zrobione z pacjentem na sali operacyjnej. Na przykład, jeśli fakoemulsyfikacja i aspiracja zaćmy oraz wszczepienie soczewki wewnątrzgałkowej zostały wykonane jako część pojedynczego przypadku, połączenie tych procedur liczyło się jako pojedyncza procedura do oszacowania czasu trwania przypadku.
Każda procedura została następnie połączona z chirurgiem. Na przykład, wszystkie przypadki jednostronnej całkowitej wymiany stawu kolanowego wykonane przez chirurga „Jones” zostały zgrupowane razem. Operacje całkowitej wymiany stawu kolanowego wykonane przez chirurga „Smith” zostały pogrupowane oddzielnie. Trzecia grupa, na przykład, składała się z obustronnych całkowitych wymian stawu kolanowego wykonanych przez chirurga „Jones”. Jeszcze inna grupa obejmowała cholecystektomie laparoskopowe wykonywane przez chirurga „Adams”. Laparoskopowa cholecystektomia, która obejmowała również biopsję wątroby, byłaby zgrupowana oddzielnie, ponieważ to połączenie tych 2 procedur definiuje inny przypadek chirurgiczny.
Analiza dla oddziału chirurgii stacjonarnej ujawniła, że dla 37% nowo zaplanowanych przypadków w poprzednim roku nie wykonano żadnego przypadku tego samego typu procedury i przez tego samego chirurga. W centrum chirurgii ambulatoryjnej przewidywanie było trudne dla 28% przypadków, ponieważ w poprzednim roku nie wykonano żadnego przypadku tego samego typu procedury i przez tego samego chirurga (Tabela 1).
Tabela 1. Historyczne dane dotyczące przypadków chirurgicznych (ten sam chirurg, Same Procedure)
| Previous Cases Available for Estimating Duration of New Cases (Preceding Year) | Tertiary Surgical Suite | Outpatient Surgery Center | |
|---|---|---|---|
| None | 37% | 28% | 28% |
| Więcej niż 4 | 36% | 48% | |
| Więcej niż 8 | 26% | 39% | 39% |
| Więcej niż 18 | 12% | 28% |
W trzeciorzędowym oddziale chirurgii stacjonarnej, 11 579 przypadków 5156 różnych procedur zostało wykonanych przez 225 chirurgów, a mediana ± kwartyl czasu operacji wyniosła 2,5 ± 1,2 godz.W ciągu roku wykonano 7217 kombinacji zabiegu i chirurga. W centrum chirurgii ambulatoryjnej 4842 przypadki 1608 różnych procedur zostały wykonane przez 160 chirurgów z medianą ± kwartylem czasów operacyjnych 1,1 ± 0,5 godziny.Łącznie 2245 kombinacji procedury i chirurga zostało wykonanych w centrum chirurgii ambulatoryjnej w ciągu tego roku.
Chirurdzy zazwyczaj planują więcej niż 1 przypadek na OR. W przypadku serii kolejnych przypadków prawdopodobieństwo, że co najmniej 1 z nich będzie procedurą chirurgiczną, której chirurg nie wykonywał ostatnio (więc nie są dostępne dane historyczne), jest jeszcze większe. Jeden spóźniony przypadek z kilku przypadków na liście dnia w tej sali operacyjnej może negatywnie wpłynąć na harmonogram całego dnia.
Analizując dane historyczne dla przypadków z tym samym chirurgiem i procedurą, możemy ocenić niepewność związaną z oszacowaniem. Innymi słowy, czas trwania przypadku ma rozkład prawdopodobieństwa, w którym oczekiwany czas trwania przypadku nie jest wartością punktową, ale oszacowaniem prawdopodobieństwa. Dlatego bardziej informatywną odpowiedzią na pytanie „Ile czasu pozostało?” może być na przykład: „Istnieje 67% prawdopodobieństwo, że przypadek zostanie zakończony w ciągu 90 minut”. Jest to podejście podobne do podejścia stosowanego przy podawaniu prognoz pogody.
Statistical Distributions of Case Times Do Not Follow a Bell Curve
Trudność, oczywiście, polega na tym, że czasy spraw operacyjnych nie są rozłożone w krzywej w kształcie dzwonu. Rozkłady są często pochylone w prawo i ograniczone z lewej strony rozkładu przez jakiś minimalnie wymagany czas. W rezultacie niezwykle długie przypadki (outliers) zawyżają średni szacowany czas trwania przypadku (ryc.).
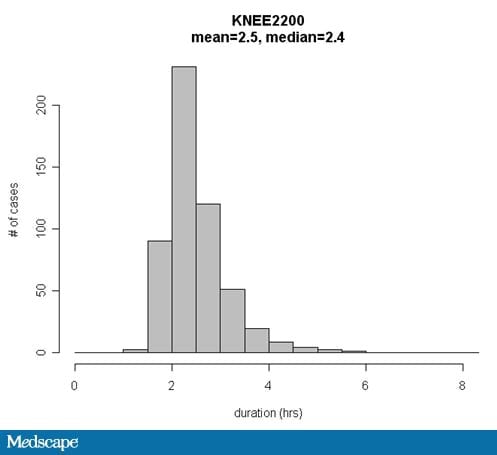
Ryc. Czas trwania dla różnych przypadków zaplanowanych jako całkowita wymiana stawu kolanowego (w tym rewizje). Czy jako wartość szacunkową dla następnego zaplanowanego przypadku należy przyjąć średnią czy medianę?
Nawet gdy do oszacowania czasu trwania dostępnych jest wiele wcześniejszych przypadków, przypadki nadal kończą się później niż ich zaplanowane czasy zakończenia z powodu zmienności czasów operacyjnych wśród wszystkich takich przypadków. To spostrzeżenie można wyjaśnić, rozważając krzywą prawoskośną na rycinie, która pokazuje czasy operacyjne dla danej procedury i kombinacji chirurgów. Zwiększenie liczby poprzednich przypadków pozwala na dokładniejsze oszacowanie tendencji centralnej lub środka krzywej. Jednakże na średnią długość czasu, w którym chirurdzy kończą z opóźnieniem, wpływa przede wszystkim zmienność lub szerokość krzywej.
Na przykład, jeżeli prawdziwa mediana ± odchylenie kwartyla czasów operacyjnych dla całkowitej wymiany stawu kolanowego wykonanej przez chirurga „Jones” wynosi 2,0 ± 1,0 godziny, zwiększenie liczby poprzednich przypadków użytych do oszacowania czasu operacyjnego przyszłego przypadku może poprawić dokładność oszacowanej mediany z 1,8 godziny do 1,9 godziny. Ta poprawa dokładności szacowanej mediany o 0,1 godziny nie miałaby istotnego wpływu na wydajność czasową w stosunku do efektu posiadania odchylenia kwartyla równego 1,0 godziny.
Z powodu prawoskośności danych dotyczących czasu trwania sprawy, alternatywne sposoby analizowania historycznych danych dotyczących czasu trwania sprawy obejmują:
-
Średnią obciętą (usuń wartości odstające w dolnych 10% i górnych 10%);
-
Medianę, ponieważ minimalizuje ona wpływ wyjątkowo długich przypadków (wartości odstających) na oszacowanie; lub
-
Średnią geometryczną, obliczoną przez podzielenie sumy logów naturalnych czasów trwania spraw przez liczbę poprzednich spraw, a następnie przyjęcie wykładniczej.
Czas trwania spraw dla innych operacji planowych ma różne rozkłady statystyczne, co uniemożliwia proste zastosowanie średniego historycznego czasu trwania sprawy. Jednym z przykładów tego dylematu jest zabieg Whipple’a (pankreatoduodenektomia). W około połowie przypadków otwiera się jamę brzuszną i okazuje się, że rak trzustki jest nieresekcyjny, więc zabieg trwa około 2 godzin. W drugiej połowie przypadków operacja trwa 6 godzin, ponieważ guz jest resekcyjny. Biorąc pod uwagę średni czas trwania 2 scenariuszy przypadków (2 godziny i 6 godzin), system informatyczny dla bloków operacyjnych zarezerwuje 4 godziny dla nowo zaplanowanego zabiegu Whipple’a, co nigdy nie będzie prawidłowe.
Przesłaniem na przyszłość jest to, że uśrednienie historycznych danych dotyczących czasu trwania przypadku nie zwiększa dokładności przewidywania dla nowo zaplanowanego przypadku tak bardzo, jak można by sądzić lub mieć nadzieję. Zjawisko to zostało dobitnie ukazane w raportach z wielu placówek, które zakupiły systemy informatyczne dla bloków operacyjnych w odpowiedzi na chroniczne skargi dotyczące niedokładnego planowania przypadków, tylko po to, aby przekonać się, że harmonogram bloków operacyjnych nie jest postrzegany jako bardziej dokładny po wdrożeniu takiego systemu.
Jak oszacować czas trwania przypadku bez wcześniejszych podobnych przypadków? Z dylematem, jak oszacować czas trwania przypadku, gdy w ostatnim czasie wykonano niewiele podobnych przypadków, można sobie poradzić na kilka sposobów. Liczba przypadków historycznych, na których można oprzeć przewidywania, może być zwiększona przez wykorzystanie danych z większej liczby lat, ale stwarza to ryzyko, że starsze czasy operacyjne mogą być zakłócone przez inne zmienne (np. krzywą uczenia się chirurga lub wprowadzenie nowych technik chirurgicznych). Łączenie podobnych kodów CPT razem w celu zwiększenia ilości danych historycznych jest niepraktyczne, ponieważ procedury z kodami CPT, które różnią się tylko ostatnią (piątą) cyfrą, mają różne czasy trwania przypadków. Na przykład witrektomia (67108) trwa ponad godzinę dłużej niż klamra twardówkowa (67107).
Połączenie danych o czasie trwania przypadku z kilku szpitali mogłoby zwiększyć rozmiar bazy danych, na podstawie której można oprzeć prognozy. W badaniu 4 akademickich ośrodków medycznych, które dostarczyły danych dotyczących łącznie 200 401 przypadków, stwierdzono, że gdy procedura była wykonywana po raz pierwszy w jednej placówce, ta sama procedura była wcześniej wykonywana (co najmniej raz) w 1 lub więcej z pozostałych 3 placówek tylko w 13% do 25% przypadków.
Gdy nie są dostępne historyczne dane czasowe dla nowego przypadku, wykorzystanie średniego czasu trwania podobnych przypadków (tej samej procedury planowej) wykonanych przez innych chirurgów jest równie dokładnym (bezstronnym i precyzyjnym) predyktorem, jak inne, bardziej wyrafinowane metody analizy danych. Praktycznie jednak, często najprostszym podejściem jest użycie szacunku chirurga dokonującego rezerwacji.
Predicting Case Duration With „Booking Mnemonics” Is Flawed
W obrębie szpitala wiele różnych typów procedur i przypadków jest często liczonych jako 1 przypadek, gdy przypadek jest wywoływany do biura planowania sali operacyjnej. Dzieje się tak, ponieważ wymagane materiały, instrumenty i tace chirurgiczne mogą być podobne, nawet jeśli procedura operacyjna jest inna. Niektóre szpitale używają „mnemoników” do grupowania takich przypadków, co jest metodą informowania personelu sali operacyjnej, co należy przygotować na następny dzień. Ze względu na różnorodność procedur chirurgicznych zgrupowanych pod jednym mnemonikiem, przewidywanie czasu trwania przypadku na podstawie mnemonika rezerwacji jest z natury rzeczy błędne. Tabela 2 ilustruje różnorodność procedur torakotomii umieszczanych pod kilkoma różnymi nazwami procedur chirurgicznych, które są następnie grupowane razem i oznaczane w komputerowym systemie planowania jako CHES75 (Tabela 2).
Tabela 2. Thoracotomy Procedures Posted Under CHES75 Mnemonic
| Procedure Mnemonic (Assigned When Case Is Booked) | . Procedura chirurgiczna | Diagnoza przedoperacyjna |
|---|---|---|
| CHES75 | Lewa torakotomia z resekcją klinową | Lewe płuco guzek płuca lewego |
| CHES75 | Lobektomia górna prawa | Masa płata górnego prawego |
| CHES75 | Torakotomia prawa z resekcją prawego płata środkowego | Uszkodzenie żył tętniczych prawych |
| CHES75 | Torakotomia prawa | Leczenie wątroby, prawe zapalenie płuc wrodzona przepuklina przeponowa |
| CHES75 | Lewa torakotomia; usunięcie torbieli śródpiersia | Torbiel brzuszna (możliwa) |
| CHES75 | Torakotomia prawa z pneumonektomią prawostronną | Rak płuca prawego |
| CHES75 | Torakotomia z podwiązaniem naczynia międzyżebrowego | Hematoma jamy klatki piersiowej; schyłkowa niewydolność nerek |
| CHES75 | Torakotomia prawa; resekcja guzów opłucnej | Powracający grasiczak |
| CHES75 | Bronchoskopia giętka światłowodowa; rękawowa lobektomia prawostronna górna | Guz rakowiaka wewnątrzoskrzelowego prawego |
Wydaje się sprzeczne z intuicją, że szeroki wachlarz przypadków torakotomii wymienionych w tabeli 2 byłby księgowany tak, jakby były to identyczne przypadki. Dany mnemonik obejmuje szeroki zakres rozpoznań i strategii chirurgicznych, ponieważ wymagania, jeśli chodzi o zaopatrzenie i instrumenty, są podobne. Porównywanie czasów operacji w różnych placówkach dla celów analizy porównawczej może być mylące, jeśli grupy mnemoniczne w jednym szpitalu nie obejmują tych samych typów procedur co w szpitalu porównawczym.
W niedawnym badaniu czasy operacji dla podobnych przypadków różniły się znacznie między 10 szpitalami w 8 krajach. W rzeczywistości drugi najdłuższy średni czas OR był o 50% dłuższy niż drugi najkrótszy średni czas OR zarówno w przypadku cholecystektomii laparoskopowej, jak i lobektomii płucnej. Niektóre z różnic obserwowanych w tych krajach można wyjaśnić obecnością dodatkowego personelu sali operacyjnej, ale nie wykorzystaniem sal indukcyjnych lub miejsc poza salą operacyjną do zakładania blokad nerwów obwodowych. Chociaż takie miejsca były szeroko stosowane w badanych szpitalach, nie wykorzystywano ich do indukcji znieczulenia ogólnego do badanych procedur.
Predicting Duration of a Case That Is Already Under Way
Każdego dnia w szpitalnym bloku operacyjnym administrator recepcji dzwoni do pielęgniarki na bloku operacyjnym z pytaniem: „Ile czasu pozostało do końca twojego przypadku?”. Przyczyny tego pytania obejmują:
-
Chęć dopasowania personelu do obciążenia pracą, tak aby pielęgniarki na wezwanie i anestezjolodzy byli przydzielani do sal z opóźnionym przebiegiem. Spóźnienia będą bardziej nadmierne w placówkach o długim dniu pracy, ponieważ im dłuższy dzień, tym większa niepewność co do godzin rozpoczęcia przypadków. Spóźnienia niekoniecznie zależą od indywidualnych czasów trwania poprzedzających przypadków lub od względnej liczby długich i krótkich przypadków. Raczej spóźnienie na sprawę rośnie wraz z upływem dnia, ponieważ całkowity czas trwania poprzedzających spraw wzrasta.
-
Pomoc w podjęciu decyzji, czy przenieść przypadki „do naśladowania” z jednej sali operacyjnej do innej, tak aby przypadek „do naśladowania” rozpoczął się na czas w innej sali, jeśli poprzedni przypadek jest opóźniony. Powszechną praktyką w wielu szpitalach jest przenoszenie przypadków z jednej sali operacyjnej do drugiej w celu zmniejszenia spóźnień. Mimo, że znacznie zmniejsza to spóźnienia w przypadku niewielu przenoszonych przypadków, ogólny średni zysk jest niewielki, gdy to zmniejszenie spóźnień rozkłada się na wszystkie przypadki wykonywane w ciągu jednego dnia. Aby mieć znaczący wpływ na spóźnienia znacznej liczby pacjentów, interwencje muszą dotyczyć dużej liczby przypadków. Dynamiczny harmonogram może być tworzony na początku każdego dnia i stale aktualizowany o nowe godziny rozpoczęcia dla każdego przypadku, po skompensowaniu spóźnień pierwszych przypadków i skośnego czasu trwania przypadku. Te zrewidowane czasy rozpoczęcia mogą być następnie wykorzystane do określenia czasu przybycia kolejnego pacjenta, tak aby nie musiał on czekać dłużej niż to konieczne. Minimalizacja czasu oczekiwania pacjentów po przybyciu do szpitala jest ważnym celem dla kierownika sali operacyjnej. W przypadku dynamicznego harmonogramu czasy rozpoczęcia przypadków „do naśladowania” są stale aktualizowane.
-
Upewnienie się, że materiały i sprzęt wymagane do następnego zabiegu są dostępne.
Poproszenie kogoś na sali o dokonanie najlepszego subiektywnego przypuszczenia może nie być najlepszym sposobem oszacowania, ile czasu pozostało do końca przypadku. Metody statystyczne mogą analizować dostępne dane historyczne dotyczące czasu trwania przypadku w celu dokładnego przewidzenia oczekiwanego czasu pozostałego do zakończenia przypadku. Aby to osiągnąć, system informacyjny sali operacyjnej jest zaprogramowany do automatycznego pobierania danych o tożsamości chirurga, zaplanowanej procedurze i rzeczywistym czasie rozpoczęcia przypadku z serwera systemu zarządzania informacjami o znieczuleniu. (Coraz więcej akademickich ośrodków medycznych w USA i Europie instaluje takie systemy). Następnie bieżące bayesowskie korekty pozostałego czasu zostaną wyprowadzone na podstawie tego, jak długo przypadek był już w toku.
Analiza bayesowska pozwala na połączenie wcześniejszych obserwacji i nowych informacji, aby pomóc w określeniu prawdopodobieństwa przyszłego zdarzenia. Analiza danych jest uzupełniana, w razie potrzeby, przez elektroniczne zapytania do personelu bloku operacyjnego o szacunkowe dane na temat pozostałego czasu. Zapytania te są szczególnie cenne, im dłużej przypadek się opóźnia i gdy bardzo niewiele, jeśli w ogóle, przypadków historycznych jest dostępnych do wykorzystania w prognozach.
Jak przypadek przedłuża się znacznie poza planowany czas zakończenia, można oczekiwać, że czas pozostały do zakończenia zmniejszy się do zera. Jednak mediana czasu pozostałego dla powtórzeń konkretnej zaplanowanej operacji w rzeczywistości pozostaje względnie stała. Jest to wyjaśnione, częściowo, przez fakt, że coraz więcej spraw już się zakończyło. Ponadto przypadek, który trwa wyjątkowo długo, może wskazywać, że wykonywana procedura nie jest tą samą procedurą, która została pierwotnie zarezerwowana.
Alternatywnie, komplikacje śródoperacyjne lub inne zdarzenia losowe mogą powodować opóźnienia. Kiedy blok operacyjny zamawia więcej zasobów (nowy sprzęt, retraktory, innego chirurga lub produkty krwiopochodne), sugeruje to, że przypadek będzie trwał dłużej niż zaplanowany czas. Większość przypadków jest zaplanowana w taki sposób, że plan A zostanie wykonany, więc jeśli plan B wejdzie w życie, przypadek prawdopodobnie będzie trwał dłużej niż przewidywany czas. Innymi słowy, gdy zostanie stwierdzona zmiana podejścia chirurgicznego lub procedury anestezjologicznej (np. na odprawie przedoperacyjnej), należy użyć zaktualizowanego oszacowania czasu trwania przypadku. Takie aktualizacje są często lepsze niż oryginalne oszacowania.
Zarządzanie niepewnością
Ważne jest, aby przy szacowaniu czasu trwania przypadku używać dokładnej procedury (procedur), zespołu chirurgicznego i rodzaju znieczulenia. Byłoby miło wyeliminować wszelką niepewność w przewidywaniu czasu trwania przypadku chirurgicznego, ale niepewność nadal istnieje. Kiedy pytamy: „Jak długo będzie trwał przypadek?”, oczekujemy pojedynczej odpowiedzi liczbowej, takiej jak: „Do końca przypadku pozostało 68 minut”. Taka odpowiedź zapewnia „iluzję pewności”, która karmi ludzką emocjonalną potrzebę pewności, gdy ta nie istnieje.
W przypadku niektórych decyzji kierownik OR musi rozważyć najkrótszy czas, jaki sprawa mogłaby trwać. W przypadku innych decyzji kierownik OR musi określić najdłuższy czas, przez jaki sprawa mogłaby trwać. Celem kierownika bloku operacyjnego jest zaakceptowanie niepewności czasu trwania przypadku operacyjnego i praca nad zarządzaniem nim.
Kierownik bloku operacyjnego może ułożyć listę przypadków każdego chirurga w tym samym bloku operacyjnym tego samego dnia, z najbardziej przewidywalnym przypadkiem jako pierwszym i najmniej przewidywalnym (często najdłuższym) jako ostatnim.
W sali operacyjnej przyszłości pacjenci mogą nie pojawiać się w tym samym, stałym czasie przed planowanymi operacjami. Czas, w którym pacjent zostanie poinstruowany, aby przybyć do szpitala na operację, będzie się raczej różnił w zależności od charakterystyki przypadku(ów) przed nim(nimi). Na przykład, jeśli pacjent B jest przewidziany do zabiegu w przypadku A (który ma znany czas trwania i niewielką zmienność), to pacjent B nie musi przybywać z tak dużym wyprzedzeniem w stosunku do planowanej godziny rozpoczęcia. Jeśli pacjent B jest zaplanowany do śledzenia przypadku, który ma lub przypadków, które mają wysoce niepewny czas trwania (np. procedura Whipple’a), instrukcje dla pacjenta B mogą być takie, aby przyszedł wcześniej.
.