Vaginoza bacteriană
VBV este o infecție polimicrobiană, în principal anaerobă, asociată cu secreții vaginale crescute, uneori cu miros de pește (Fig. 1), dar care nu sunt însoțite de leucoree, arsuri vulvare sau prurit. Cu toate acestea, infecția cu BV poate avea sechele semnificative. Ea a fost asociată cu un risc crescut de avort septic, rupere prematură a membranelor amniotice, travaliu prematur, naștere prematură, endomiometrită post cezariană și celulită pelvină post-histerectomie.
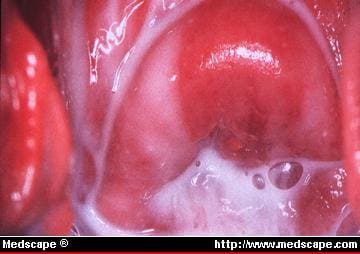
Figura 1. Scurgerea vaginală lăptoasă sau cremoasă caracteristică a vaginozei bacteriene este asociată cu un pH vaginal ridicat și un miros de pește. Figura este realizată prin amabilitatea lui James A. McGregor, MD, University of Colorado Health Sciences Center.
Prezența ei reprezintă o modificare a ecosistemului vaginal, mai exact o scădere a lactobacililor, care fac parte din flora normală; o proliferare a locuitorilor patogeni ai vaginului; și o creștere a pH-ului (>4,5). În ciuda cercetărilor de bază exhaustive, nu este clar dacă declinul lactobacililor, proliferarea agenților patogeni sau creșterea pH-ului inițiază cascada. Deși BV a fost descrisă inițial de Curtis în 1911, a căpătat notorietate abia în 1955, după ce Gardner și Dukes au descris organismul incriminat ca fiind Haemophilus vaginalis; de atunci, organismul a fost redenumit Gardnerella vaginalis în onoarea descoperitorului său. Termenul actual, vaginoză bacteriană, mai degrabă decât vaginită, indică lipsa unei reacții inflamatorii (absența globulelor albe în secreții) și reflectă mult mai bine adevărata natură polimicrobiană a acestei afecțiuni.
Deși majoritatea agenților patogeni care cauzează BV sunt derivați din flora endogenă, un gen – Mobiluncus – este unic la pacientele cu BV; acesta nu a fost niciodată găsit la pacientele fără vaginoză. Mobiluncus sunt tije anaerobe în formă de virgulă, gram-variabile sau gram-negative, cu capete conice, care utilizează flageli subpolari pentru o motilitate tumultoasă. G vaginalis se găsește la aproape 100% dintre femeile cu BV simptomatică. De fapt, G vaginalis poate fi organismul responsabil în primul rând pentru ruperea prematură a membranelor la femeile cu BV. Organismul are activitate de fosfolipază A2, care inițiază travaliul. Cu toate acestea, alți factori pot juca, de asemenea, un rol în travaliul prematur, deoarece G vaginalis se găsește, de asemenea, la multe femei normale cu sarcini necomplicate.
Dacă BV este transmisă pe cale sexuală rămâne neelucidat. Majoritatea observațiilor, cum ar fi cele enumerate mai jos, sugerează că BV nu este probabil transmisă pe cale sexuală.
-
S-a observat că ratele de colonizare uretrală a speciilor Gardnerella și Mobiluncus în rândul partenerilor de sex masculin ai femeilor cu BV nu sunt mai mari decât cele ale partenerilor femeilor normale.
-
Nu s-a documentat o creștere a incidenței BV odată cu creșterea numărului de parteneri sexuali de-a lungul vieții.
-
Nu s-a demonstrat că tratamentul concomitent al partenerului de sex masculin reduce riscul de recurență la femei (de aici și baza recomandării actuale de a nu trata concomitent partenerul de sex masculin).
Cu toate acestea, o dovadă contrară, care sugerează un aspect de transmitere sexuală, este faptul că utilizarea prezervativului este asociată cu o incidență redusă a BV în rândul partenerilor de sex feminin. Prin urmare, în cazul în care un pacient prezintă recurențe de BV, există o anumită bază pentru a trata partenerul.
Vaginoza bacteriană identificată pe montaj umed (Fig. 2) reprezintă cea mai frecventă infecție vaginală identificată la femeile cu inflamație sau floră alterată pe frotiul Papanicolaou.
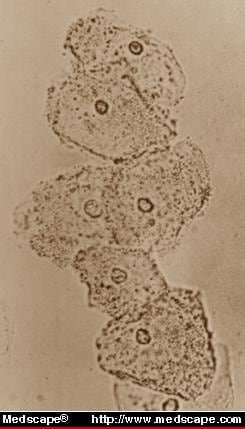
Figura 2. Pe preparatul umed al lichidului vaginal, absența WBC-urilor și punctarea celulelor epiteliale susțin diagnosticul de vaginoză bacteriană. Din Infect Med 9(1):50, 1992. © Copyright 1992, SCP Communications, Inc.
Diagnostic. Diagnosticul de BV necesită prezența a cel puțin 3 din următoarele 4 criterii (tabelul I):
-
O scurgere neinflamatorie omogenă (nu multe WBC).
-
Ph-ul vaginal >4,5.
-
Celule de clepsidră (bacterii atașate la marginile celulelor epiteliale, >20 % din celulele epiteliale; Fig. 3).
-
Whiff test pozitiv pentru miros de pește sau de mucegai când se adaugă soluție alcalină de KOH la frotiu.
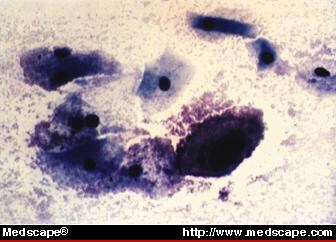
Figura 3. Frotiu Papanicolau care prezintă celule de indiciu compatibile cu vaginoza bacteriană. Prin amabilitatea lui Abner P. Korn, MD. © Copyright 1996, SCP Communications, Inc.
Aplicarea acestor criterii de diagnostic va duce la diagnosticarea corectă a BV în mai mult de 90% din cazuri, cu o rată de fals-pozitiv mai mică de 10%. Rețineți că nici frotiul Papanicolaou și nici cultura nu sunt diagnostice în sine. Frotiul Papanicolaou poate indica o schimbare de floră coccobacilară, dar acest raport ar trebui să determine evaluarea pacientei pentru criteriile formale de diagnostic mai degrabă decât un tratament empiric. Cultura nu este utilă, deoarece flora BV este în mare parte derivată din flora comensală normală.
Tratament. De ani de zile, metronidazolul oral a fost principalul regim indicat. Deși foarte eficient, acest regim este plin de efecte secundare grave, cum ar fi crizele convulsive și neuropatia periferică, ceea ce face ca mulți pacienți să întrerupă tratamentul înainte de terminarea regimului de 7 zile. Alte opțiuni sistemice includ clindamicina orală. Mai recent, apariția preparatelor intravaginale a oferit opțiuni topice care provoacă efecte sistemice mai puțin adverse. Cantitatea de medicament absorbită și eliberată este, de asemenea, mult mai mică. De exemplu, metronidazolul necesită o doză orală de 500 mg, în timp ce doar 37,5 mg de metronidazol sub formă de gel intravaginal este necesar pentru a atinge niveluri terapeutice în țesutul vaginal. În mod similar, preparatele orale și intravaginale de clindamicină obțin o eficacitate egală, deși se administrează o doză mai mică pe cale intravaginală.
Deși s-a demonstrat că regimurile enumerate în tabelul II asigură o eficacitate de 90% sau mai bună, doza unică de 2g de metronidazol permite o eficacitate de numai 70% și duce la mai multe efecte adverse gastrointestinale decât clindamicina. Regimul oral cu clindamicină este asociat cu o incidență mai mare de diaree decât metronidazolul oral. Cu un deceniu în urmă, ampicilina a fost în mod tradițional aprobată ca terapie de primă linie pentru BV în timpul sarcinii; cu toate acestea, această constatare s-a bazat mai mult pe probleme de siguranță decât pe eficacitate. Având în vedere datele mai recente care sugerează că BV este asociată cu rezultate obstetricale mai proaste, este justificată o terapie mai eficientă. S-a demonstrat că metronidazolul oral singur, sau în combinație cu eritromicina orală, reduce sechelele obstetricale adverse la pacientele cu risc ridicat cu BV. Crema de clindamicină, deși tratează eficient BV, a fost asociată, conform criteriilor lui Amsel, cu rezultate obstetricale mai proaste. Acest paradox poate fi explicat prin faptul că clindamicina reduce populația endogenă de lactobacili sau prin creșterea excesivă a Escherichia coli și Enterococcus. În ciuda opiniei comune, studiile exhaustive nu au demonstrat că metronidazolul este teratogen. Este mutagena la bacterii și cancerigenă la rozătoare, dar niciun fel de date la om nu a demonstrat rezultate adverse atunci când a fost supus unei examinări analitice. Cu toate acestea, mai multe surse, deși fără date bazate pe dovezi, afirmă că metronidazolul este contraindicat în primul trimestru de sarcină.