Bacterial Vaginosis
BV jest zakażeniem polimikrobowym, głównie beztlenowym, związanym z niekiedy rybim zapachem zwiększonej wydzieliny z pochwy (ryc. 1), ale nie towarzyszy mu leukormia, pieczenie sromu ani świąd. Zakażenie BV może mieć jednak istotne następstwa. Wiąże się ono ze zwiększonym ryzykiem septycznego poronienia, przedwczesnego pęknięcia błon płodowych, przedwczesnego porodu, przedwczesnego porodu, endomiometritis po cesarskim cięciu i pohisterektomicznego zapalenia tkanki łącznej miednicy.
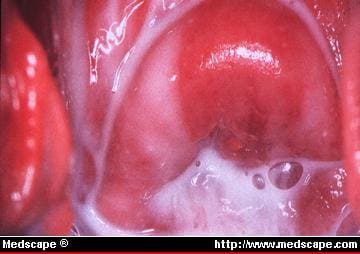
Rycina 1. Charakterystyczna mleczna lub kremowa wydzielina z pochwy w przypadku waginozy bakteryjnej jest związana z wysokim pH pochwy i rybim zapachem. Rycina dzięki uprzejmości James A. McGregor, MD, University of Colorado Health Sciences Center.
Jego obecność reprezentuje zmianę w ekosystemie pochwy, a konkretnie spadek lactobacillus, który jest częścią normalnej flory; proliferację patogennych mieszkańców pochwy; oraz podwyższenie pH (>4,5). Pomimo wyczerpujących badań podstawowych, nie jest jasne, czy spadek liczby bakterii mlekowych, proliferacja patogenów, czy wzrost pH inicjuje kaskadę. Chociaż BV została pierwotnie opisana przez Curtisa w 1911 roku, zyskała rozgłos dopiero w 1955 roku po tym, jak Gardner i Dukes opisali szkodliwy organizm jako Haemophilus vaginalis; od tego czasu organizm został przemianowany na Gardnerella vaginalis na cześć swojego odkrywcy. Obecny termin, waginoza bakteryjna, zamiast zapalenia pochwy, wskazuje na brak reakcji zapalnej (brak WBC w wydzielinie) i znacznie lepiej odzwierciedla prawdziwą polimikrobową naturę tego stanu.
Ale większość patogenów powodujących BV pochodzi z flory endogennej, jeden rodzaj–Mobiluncus–jest unikalny dla pacjentek z BV; nigdy nie znaleziono go u pacjentek bez waginozy. Mobiluncus są w kształcie przecinka, gram-ujemne lub gram-ujemne, beztlenowe pręciki ze zwężonymi końcami, które wykorzystują subpolarne flagelle do ruchów turbulentnych. G vaginalis występuje u prawie 100% kobiet z objawowym BV. W rzeczywistości, G vaginalis może być organizmem odpowiedzialnym za przedwczesne pęknięcie błon płodowych u kobiet z BV. Organizm ten posiada aktywność fosfolipazy A2, która inicjuje poród. Inne czynniki mogą jednak również odgrywać rolę we wczesnym porodzie, ponieważ G vaginalis występuje również u wielu normalnych kobiet z niepowikłaną ciążą.
To, czy BV jest przenoszona drogą płciową, pozostaje nierozstrzygnięte. Większość obserwacji, takich jak te wymienione poniżej, sugeruje, że BV prawdopodobnie nie jest przenoszona drogą płciową.
-
Zaobserwowano, że wskaźniki kolonizacji cewki moczowej Gardnerella i Mobiluncus wśród męskich partnerów kobiet z BV nie są wyższe niż u partnerów kobiet zdrowych.
-
Nie udokumentowano, aby częstość występowania BV wzrastała wraz ze wzrostem liczby partnerów seksualnych w ciągu całego życia.
-
Nie wykazano, aby leczenie partnera płci męskiej zmniejszało ryzyko nawrotów u kobiet (stąd podstawa obecnych zaleceń, aby nie leczyć partnera płci męskiej).
Jednym z przeciwstawnych dowodów, sugerującym aspekt związany z chorobą przenoszoną drogą płciową, jest fakt, że stosowanie prezerwatyw wiąże się ze zmniejszoną częstością występowania BV u partnerek. Stąd, jeśli pacjent doświadcza nawrotów BV, istnieją pewne podstawy, aby leczyć partnera.
Waginoza bakteryjna zidentyfikowana w badaniu wet mount (ryc. 2) jest najczęstszą infekcją pochwy stwierdzaną u kobiet z zapaleniem lub zmienioną florą w rozmazie Papanicolaou.
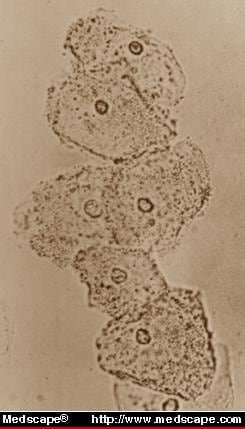
Rycina 2. W preparacie mokrego płynu z pochwy brak WBC i prążkowanie komórek nabłonkowych przemawiają za rozpoznaniem waginozy bakteryjnej. Z Infect Med 9(1):50, 1992. © Copyright 1992, SCP Communications, Inc.
Rozpoznanie. Rozpoznanie BV wymaga obecności co najmniej 3 z 4 następujących kryteriów (tab. I):
-
Jednorodna niezapalna wydzielina (niezbyt dużo WBC).
-
pH pochwy >4,5.
-
Komórki clue (bakterie przyczepione do granic komórek nabłonka, >20% komórek nabłonka; ryc. 3).
-
Test Whiffa dodatni na obecność zapachu ryby lub stęchlizny po dodaniu do rozmazu alkalicznego roztworu KOH.
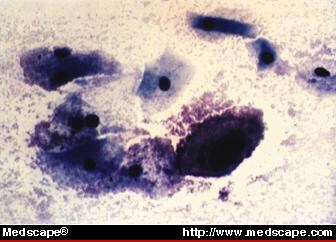
Rycina 3. Rozmaz pap, w którym widoczne są komórki clue zgodne z waginozą bakteryjną. Dzięki uprzejmości Abner P. Korn, MD. © Copyright 1996, SCP Communications, Inc.
Zastosowanie tych kryteriów diagnostycznych pozwoli na prawidłowe rozpoznanie BV w ponad 90% przypadków, przy czym odsetek wyników fałszywie dodatnich będzie mniejszy niż 10%. Należy pamiętać, że ani rozmaz Papanicolaou, ani hodowla nie są diagnostyczne same w sobie. Rozmaz Papanicolaou może wskazywać na zmianę flory na kokobakteryjną, ale taki raport powinien skłonić pacjentkę do oceny formalnych kryteriów diagnostycznych, a nie leczenia empirycznego. Kultura nie jest pomocna, ponieważ flora BV w dużej mierze pochodzi z normalnej flory komensalnej.
Leczenie. Przez wiele lat podstawowym wskazaniem do leczenia był doustny metronidazol. Chociaż jest on bardzo skuteczny, wiąże się z poważnymi działaniami niepożądanymi, takimi jak napady drgawkowe i neuropatia obwodowa, co powoduje, że wielu pacjentów przerywa leczenie przed ukończeniem 7-dniowego schematu. Inne opcje ogólnoustrojowe obejmują doustną klindamycynę. Ostatnio, dzięki pojawieniu się preparatów dopochwowych, pojawiły się opcje miejscowe, które powodują mniej niepożądanych działań ogólnoustrojowych. Ilość wchłanianego i dostarczanego leku jest również znacznie mniejsza. Na przykład, metronidazol wymaga doustnej dawki 500 mg, podczas gdy tylko 37,5 mg metronidazolu w żelu dopochwowym jest potrzebne do osiągnięcia terapeutycznego poziomu tkanki pochwy. Podobnie, doustne i dopochwowe preparaty klindamycyny osiągają taką samą skuteczność, chociaż mniejsza dawka jest dostarczana dopochwowo.
Chociaż wykazano, że schematy wymienione w tabeli II zapewniają 90% lub lepszą skuteczność, pojedyncza dawka 2 g metronidazolu zapewnia tylko 70% skuteczność i prowadzi do większej liczby działań niepożądanych ze strony przewodu pokarmowego niż klindamycyna. Doustny schemat stosowania klindamycyny wiąże się z większą częstością występowania biegunek niż doustny metronidazol. Dziesięć lat temu ampicylina była tradycyjnie zalecana jako lek pierwszego rzutu w leczeniu BV w ciąży, jednak wniosek ten wynikał bardziej z obaw o bezpieczeństwo niż ze skuteczności. W świetle najnowszych danych sugerujących, że BV wiąże się z gorszymi wynikami położniczymi, uzasadnione jest stosowanie bardziej skutecznej terapii. Wykazano, że doustny metronidazol, sam lub w połączeniu z doustną erytromycyną, zmniejsza niekorzystne następstwa położnicze u pacjentek z BV z grupy wysokiego ryzyka. Krem z klindamycyną, choć skutecznie leczył BV, według kryteriów Amsela wiązał się z gorszymi wynikami położniczymi. Paradoks ten można tłumaczyć zmniejszeniem przez klindamycynę populacji endogennych bakterii z rodzaju Lactobacillus lub nadmiernym wzrostem Escherichia coli i Enterococcus. Wbrew powszechnej opinii, wyczerpujące badania nie wykazały teratogennego działania metronidazolu. Jest on mutagenny u bakterii i rakotwórczy u gryzoni, ale żadne dane dotyczące ludzi nie wykazały niekorzystnych skutków po poddaniu ich analizie. Jednak kilka źródeł, choć bez danych opartych na dowodach, podaje, że metronidazol jest przeciwwskazany w pierwszym trymestrze ciąży.